Bài viết Biến chứng do Filler là gì và phân loại các biến chứng được biên dịch bởi BS. Nguyễn Hoàng Chương và BS CK1 Lê Thị Thúy Hằng từ sách “Biến chứng do tiêm Filler” của tác giả Tác giả Ik Soo Koh và Won Lee.
Một tiểu thủ thuật là một kĩ thuật xâm lấn tối thiểu, như là một mũi tiêm ngay lập tức giúp thay đổi khuôn mặt. Tiêm filler mô mềm là một trong số tiểu thủ thuật được sử dụng rộng rãi nhất để cải thiện sẹo và nếp nhăn, giúp nâng mô mềm. Thủ thuật này khá đơn giản cho bệnh nhân và các bác sĩ. Tuy nhiên, kiến thức giải phẫu và sự hiểu biết về các thuộc tính của chất filler là cần thiết vì thủ thuật này thực hiện mù. Đó là lý do tại sao bác sĩ cảm thấy ngày càng khó khăn hơn khi thực hiện thủ thuật. Chất lượng cuộc sống của bệnh nhân có thể tăng nếu kết quả tiêm filler khả quan, nhưng nó có thể sụt giảm nếu kết quả không đạt yêu cầu hoặc biến chứng xảy ra. Tiêm filler là phương pháp an toàn so với các thủ thuật thẩm mỹ khác, nhưng biến chứng có thể gây căng thẳng cho cả bệnh nhân và bác sĩ. Theo đó, điều quan trọng là các bác sĩ có kiến thức về các biến chứng tiềm tàng của chất filler và bệnh nhân nhận thức được các biến chứng tối thiểu như bầm tím hoặc sưng. Chương này sẽ giới thiệu thông tin khái quát và phân loại về ác biến chứng filler để giúp đảm bảo kỹ thuật tiêm filler an toàn.
1. Căn nguyên và phân loại sự không hài lòng của bệnh nhân
Tiêm filler là một qui trình thiết yếu trong lĩnh vực y học thẩm mỹ. Theo Hiệp hội Bác sĩ Phẫu thuật thẩm mỹ Hoa Kì, ước tính 2,7 triệu qui trình đã được thực hiện vào năm 2017.
Việc sử dụng filler đã tăng lên rất nhiều. Một số trường hợp nâng mũi đang được thay thế bởi tiêm filler. Tuy nhiên, biến chứng phụ cũng tăng do sử dụng tăng. Trên tất cả, bác sĩ lâm sàng phải nhận thức được các vấn đề có thể nghiêm trọng như hoại tử da và mù lòa với tỷ lệ mắc đang tăng lên. Chúng ta có thể phân loại sự không hài lòng của bệnh nhân theo bảng sau (Bảng 1.1). Chúng tôi có thể phân loại nguyên nhân của những phàn nàn này như sau:
- Sai sót y
- Bệnh nhân không làm theo hướng dẫn chăm sóc.
- Đặc tính của
- Quan điểm chủ quan của bệnh nhân.
Rất khó để quy kết một kết quả không mong muốn là do một nguyên nhân cụ thể vì thường là do sự kết hợp của hai hoặc ba nguyên nhân. Ví dụ, sự bất thường xảy ra do sơ suất y khoa, nhưng nó cũng có thể là kết quả của trạng thái lan tràn dễ dàng của filler hoặc cách thức làm sai bệnh nhân như nhấn vào khu vực tiêm. Như vậy, điều quan trọng là chụp ảnh khu vực trước và ngay sau khi tiêm filler.
Bảng 1.1 Những yếu tố khiến bệnh nhân không hài lòng
|
Quan niệm |
Hình dạng không đều |
| Trông rộng và to | |
| Thấy được qua da | |
| Nằm ở những nơi khác, ngoài vị trí tiêm | |
|
Cảm giác |
Cứng |
| Sờ chạm được | |
| Không sờ thấy | |
| Có khả năng chạm được những vùng khác | |
|
Đánh giá chủ quan |
Cùn |
| Mỏng | |
| Lạ | |
| Không hài lòng |
2. Phân loại biến chứng
Một biến chứng filler xảy ra theo một quy trình cổ điển bởi vì nó có nguyên nhân xác định. Yếu tố quan trọng nhất là thời gian khởi phát, có thể cung cấp nhiều manh mối điều trị thích hợp (Bảng 1.2).
Bảng 1.2 Phân loại biến chứng theo thời gian khởi phát
| Ngay sau tiêm | Bầm, sưng phù, hồng ban, mù |
| Sớm (1 ngày – 1 tuần) | Phù, hồng ban, nhiễm trùng, viêm da, dị ứng, hoại tử da |
| Trễ (1 tuần hoặc hơn) | Tăng sắc tố, di chuyển, u hạt tăng mẫn cảm do filler |
3. Bầm tím và sưng
Bầm tím là sưng biến chứng nhẹ phổ biến nhất. Vết bầm đổi màu từ rượu vang đỏ sang màu đỏ rồi sang màu vàng từng bước một. Bầm tím nặng có thể tạo nhiều màu sắc khác nhau. Vỡ mạch máu và ứ trệ máu là nguyên nhân bầm tím. Bầm tím là đôi khi nhìn thấy bên dưới vị trí tiêm vì máu đang di chuyển xuống dưới qua lớp tế bào dưới da do trọng lực.
Sưng nề thường đạt đỉnh 24 – 48 giờ sau tiêm rồi giảm dần. Điều quan trọng là phải cảnh báo bệnh nhân sưng sẽ xấu đi nhưng không phải là nguyên nhân đáng báo động. Bên cạnh những quá trình tự nhiên này, nếu xuất huyết dưới da lan rộng xảy ra, sưng phù cứng có thể phát triển. Chất filler loại canxi hydroxyapatite hoặc polycapro- lactone có xu hướng gây sưng ngay lập tức và có thể kéo dài trong 2 giờ, vì vậy rất quan trọng khi biết được cơ chế tự nhiên của quá trình sưng.
Chất hyaluronic cũng tạo ra sự khác biệt khi sưng do sự khác biệt về nồng độ hóa học và quy trình sản xuất. Điều này sẽ được mô tả chi tiết hơn trong chương 2.
Khi sưng kéo dài (> 48 giờ), bệnh nhân được yêu cầu tìm kiếm sự giúp đỡ y tế vì có thể nhiễm trùng (Bảng 1.3).
Bảng 1.3 Các nguyên nhân gây phù theo thời gian
| Ngay sau tiêm | Xuất huyết dưới da |
| 2–4 tiếng | Da các đặc tính của các loại canxi hydroxyapatite filler hoặc poly- caprolactone filler |
| 24–48
tiếng |
Tiến triển bình thường |
|
>48 tiếng |
Phù và đau tăng gợi ý nhiễm trùng |
| 1 tuần | Phù trì hoãn |
3.1. Điều trị
Có một số phương pháp để giảm bầm tím và sưng. Thuốc mỡ chứa vitamin K hoặc quang trị liệu đi-ốt (LED) có thể được khuyến khích. Đắp lạnh có thể được thực hiện tại phòng khám nhưng không được khuyên dùng ở nhà vì chất filler có thể bị chèn ép quá mức.
3.2. Phòng chống
Vị trí phổ biến nhất bị vết bầm tím là nơi tiêm. Để giảm nguy cơ bầm tím, kỹ thuật tiêm đường thẳng có lợi thế hơn kỹ thuật tiêm liên tục. Về cơ bản, việc tiêm ít vị trí hơn có khả năng bầm tím thấp hơn.
Sau khi đâm kim, nên di chuyển kim tối thiểu để tránh tổn thương mô hoặc mạch. Đầu kim nên được đưa nhẹ nhàng qua lớp vô mạch. Ví dụ, tiêm chất iller vào mũi tương đối an toàn khi tiêm vào lớp trên màng xương vì nó có ít mạch hơn các lớp khác. Điều vô cùng quan trọng là phải biết lớp nào tương đối an toàn và lớp nào có đường đi của mạch máu lớn. Tốt hơn là để tiêm dưới ánh sáng rõ vì một số bệnh nhân nữ có da mỏng đủ cho người thực hiện tiêm phát hiện được mạch máu nhỏ.
4. Hồng ban
Hồng ban tạm thời trong 10 phút sau khi tiêm là một phản ứng bình thường của cơ thể. Tuy nhiên, hồng ban kéo dài >24 giờ chỉ ra một rối loạn lưu thông gây ra do sự chèn ép của filler vào mạch máu và xáo trộn dòng máu đến và đi. Lực chèn giảm, và hồng ban có thể giảm bớt bằng cách kéo căng da tại vị trí tiêm filler. Vì vậy, chúng ta có thể định ng- hĩa hồng ban là tình trạng chèn ép mạch máu nhỏ. Tăng chèn ép có thể dẫn đến hoại tử da, vì vậy chúng ta phải cẩn thận quan sát tiến triển của bệnh nhân khi hồng ban xuất hiện.
4.1. Nguyên nhân
Hồng ban xảy ra trong các khu vực ít da thừa. Ví dụ, khi fill- er được tiêm vào mũi, áp lực lan rộng đến các mô lân cận; ngược lại, khi tiêm vào chóp mũi, một mình khu vực chịu tất cả áp lực và có xu hướng tạo hồng ban.
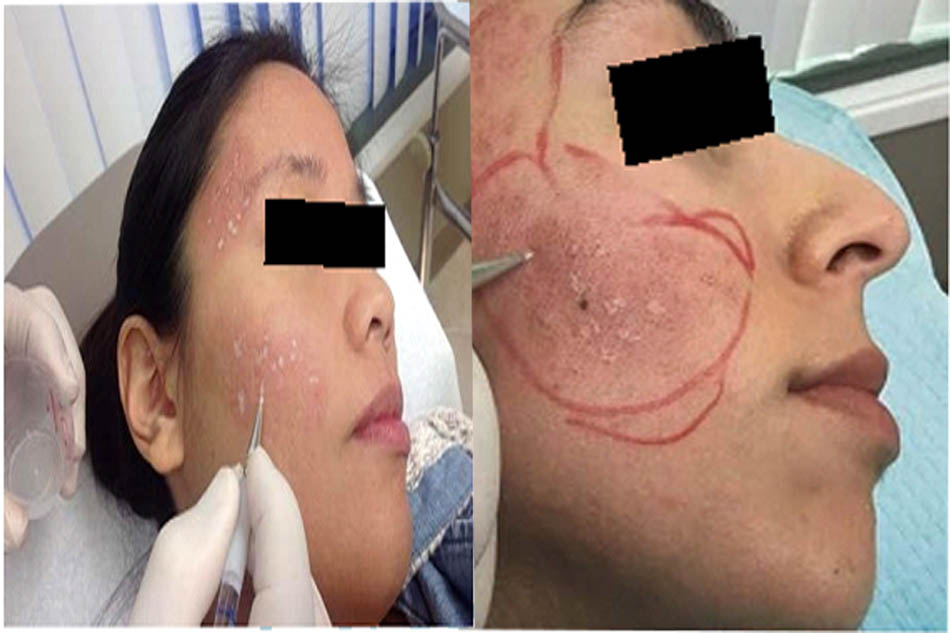
Một vết sẹo trước đó có thể thay đổi hệ thống vi mạch máu, trong khi thanh độn trước đó có thể tạo ra nang bao quanh thanh độn. Một trong hai tình huống này có thể gây xáo trộn lưu thông và dẫn đến hồng ban (Hình. 1.1 và 1.2).

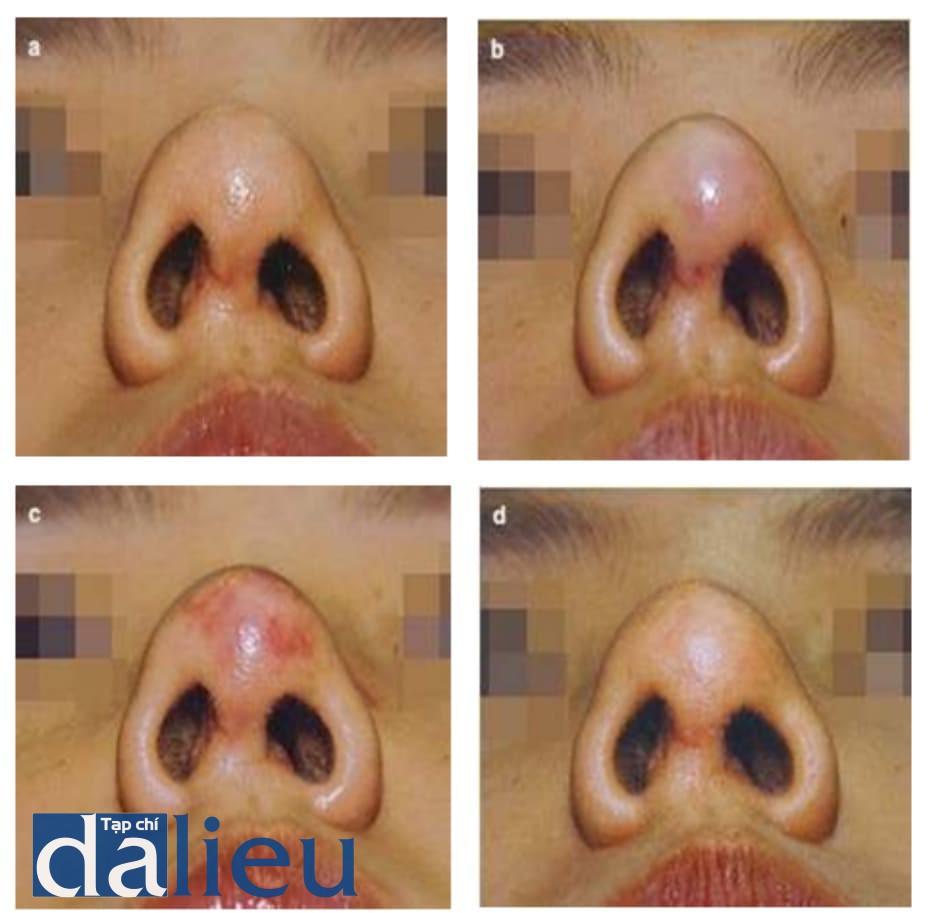
Một số chất filler bán vĩnh viễn, chẳng hạn như polymeth- ylmethacrylate (PMMA) hoặc chất filler canxi hydroxyapatite, có xu hướng tạo ra một lớp riêng và có thể làm xáo trộn lưu thông tuần hoàn, vì vậy các qui trình phụ với loại filler này nên được thực hiện cẩn thận (Hình 1.3).
4.2. Điều trị
Các điều trị cơ bản liên quan đến giải áp. Vì hồng ban là do tuần hoàn xáo trộn gây ra bởi lực chèn ép, nên giải áp càng sớm càng tốt là chìa khóa để ngăn ngừa hoại tử da. Giải áp tích cực được chỉ định khi xảy ra:
- Tái màu da ngay lập tức
- Hồng ban tiến triển 10 phút sau mũi tiêm
- Cảm giác căng quá mức tại vị trí tiêm
- Hồng ban tiến triển và đau 2 ngày sau tiêm
Phương pháp giải áp khác nhau bởi phụ tính chất.
Hyaluronidase được tiêm trong trường hợp chất filler là axit hyaluronic. Khi quyết định hòa tan chất filler, cần sử dụng đủ lượng cơ chất. Giữ một ít fill- er bên trong da để duy trì hình dạng cũng không thể ngăn chặn sự tiến triển của hoại tử da. Thay vào đó, tất cả filler nên được li giải, phần da được giữ ổn định, và thực hiện lại việc tiêm chất filler. Trộn 1-1.5 cc nước muối sinh lý vào một lọ bột hyaluro- nidase (1500 IU) giúp giảm sự tăng áp lực trong khi tiêm hyal- uronidase.
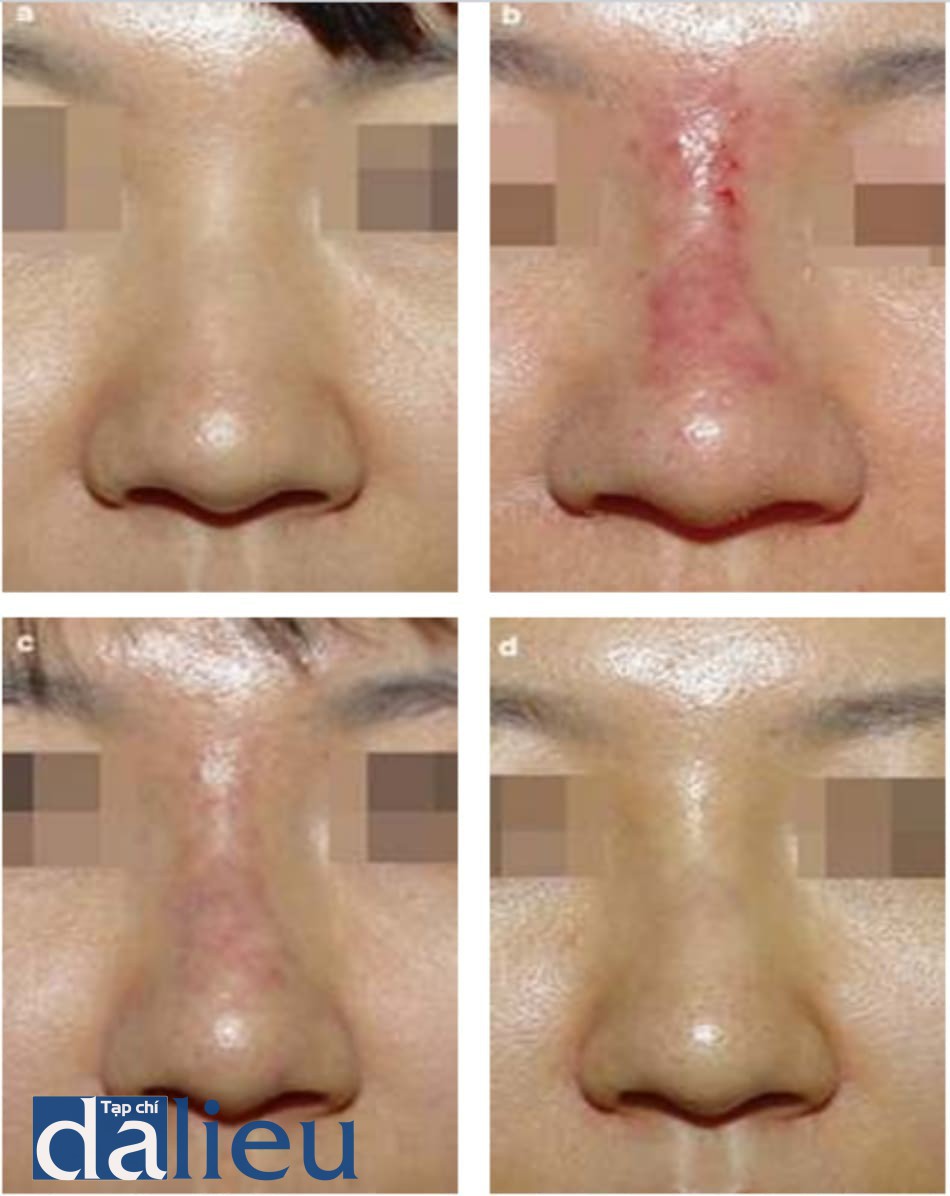
Chất filler PMMA dạng gel hoặc polyacrylamide phải được loại bỏ bằng cách chọc hút bằng kim 18G với áp suất âm (Hình 1.4).
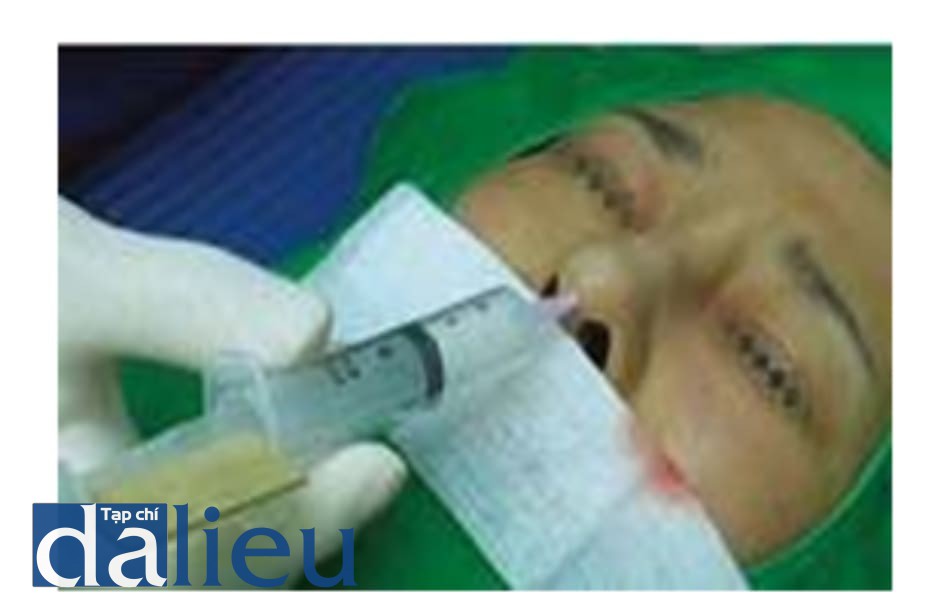
Canxi hydroxyapatite vẫn còn trong trạng thái lỏng đến 2 tuần sau tiêm. Khi chất mang được hấp thụ, chất filler trở nên rắn chắc hơn. Đây là lý do tại sao chất filler có thể được loại bỏ trước thời điểm 2 tuần (Hình 1.5, 1.6 và 1.7).
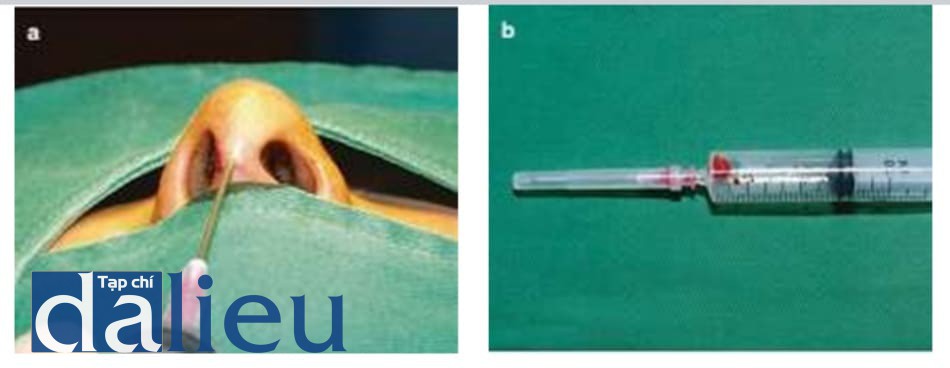
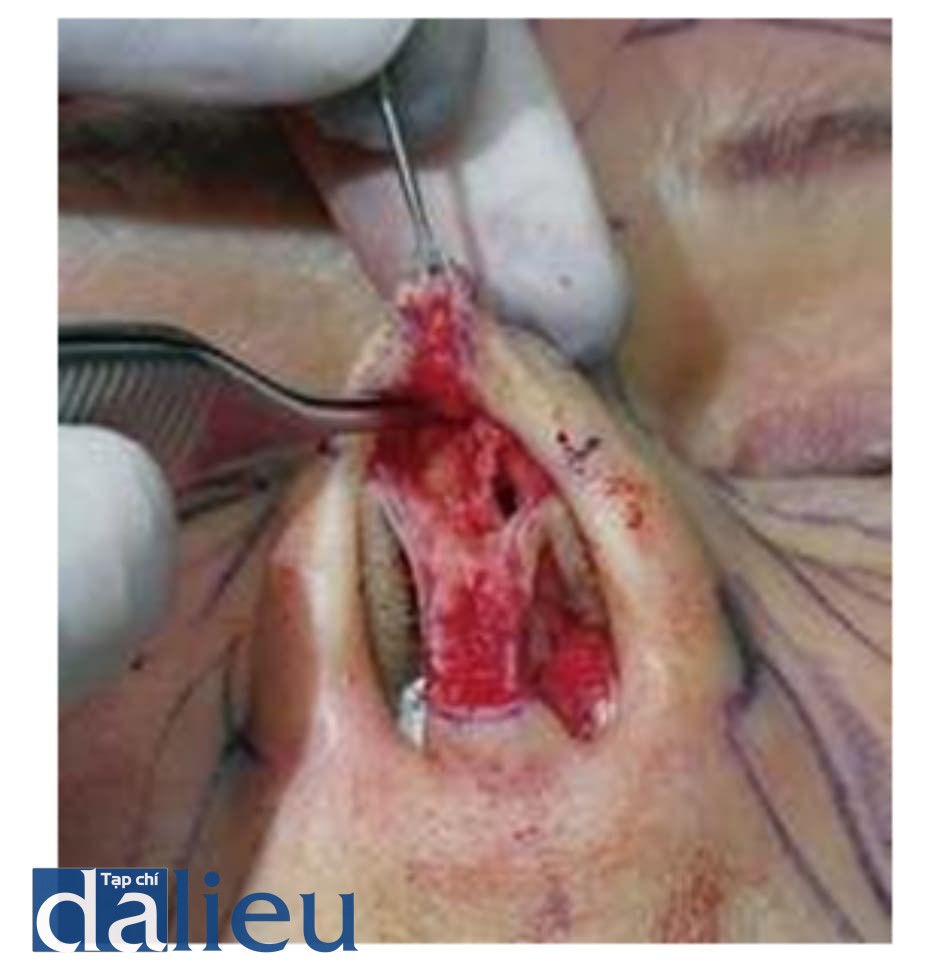
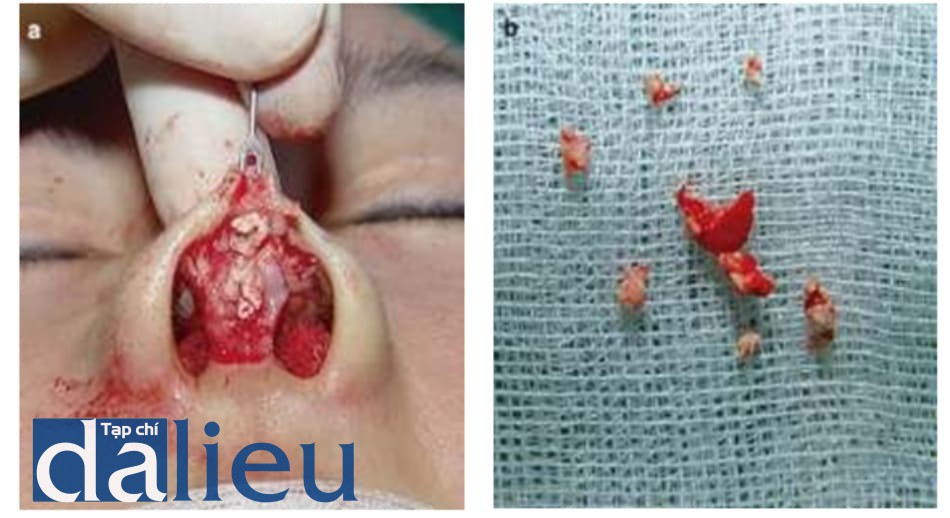
Chất PMMA có thể được loại bỏ bằng cách chọc hút 1-2 tuần sau khi tiêm; sau đó, phẫu thuật là bắt buộc. Nó sẽ tạo thành các hạt rất cứng gọi là xương giả và kết tụ với mô bình thường, làm cho nó rất khó loại bỏ. Chất filler collagen cũng biến đổi thành hạt rắn 1-2 ngày sau khi tiêm; sau đó, nó là cũng khó loại bỏ bằng cách chọc hút (Hình 1.8).
Sau khi giải áp, nên cân nhắc sử dụng kháng sinh và thuốc chống viêm để ngăn ngừa nhiều tổn thương thiếu máu cục bộ nghiêm trọng. Trong trường hợp tổn thương do thiếu máu cục bộ nhẹ, hồng ban giảm ngay sau khi giải áp, nhưng khi tổn thương do thiếu máu cục bộ ng- hiêm trọng, tình trạng mất biểu mô hoặc nhiễm trùng da có thể xảy ra sau giảm bớt sức ép.
4.3. Nhiễm trùng
Có một số nguyên nhân gây nhiễm trùng (Bảng 1.4).
Bơm tiêm hoặc kim bị ô nhiễm là rất hiếm. Nếu bộ dụng cụ tiêm bị nhiễm bẩn, chất filler cũng bị ô nhiễm, và mô mềm bị nhiễm trùng khi kim đi qua da nhiều lần. Để ngăn chặn hiện tượng này, số lượng mũi tiêm nên được giảm thiểu hoặc thay đổi kim trong khi tiêm nhiều lần.
- Có thể bị nhiễm bẩn trong quá trình chuẩn bị. Một qui trình vô trùng không thể bị xem là nhấn mạnh quá mức.
- Nên tránh tiêm filler ở những khu vực nhiễm trùng da trước đây hoặc viêm.
- Bệnh nhân nên được hướng dẫn không đè chèn ép, xoa bóp, hoặc liên tục chạm vào vị trí tiêm.
Tỷ lệ nhiễm trùng lớn nhất xảy ra sau khi tổn thương mạch máu do thiếu máu cục bộ. Vì vậy, nên điều trị ngay lập tức khi hồng ban kéo dài hơn 2 ngày và dấu hiệu nhiễm trùng có mặt.
|
Nguyên nhân |
Nhiễm khuẩn bộ kit |
| Thủ thuật nhiễm khuẩn | |
| Thiếu máu do nhiễm khuẩn lan tỏa | |
| Nhiễm trùng da trước đó | |
| Thói quen bệnh nhân |
Bảng 1.4 Nguyên nhân nhiễm trùng
4.4. Triệu chứng
Nhiễm trùng được phân loại là tổn hại mạch máu hoặc toàn thể. Nhiễm trùng do thiếu máu cục bộ thường là do tiêm filler quá mức. Hồng ban có thể là quá trình tự nhiên sau tiêm vì rối loạn tuần hoàn.
Nếu da có thể được kéo căng đủ để chịu được áp lực, hồng ban biến mất do cải thiện vi tuần hoàn. Tuy nhiên, nếu da không chịu được áp lực, hồng ban sẽ kéo dài. Nếu hồng ban kéo dài và nhiễm trùng xảy ra sau 48 giờ, nguyên nhân nhiễm trùng là do vấn đề hệ vi tuần hoàn; nếu nhiễm trùng xảy ra mà không có hồng ban kéo dài, nó có khả năng là nhiễm trùng toàn thể. Cả hai trường hợp đều có dấu hiệu nhiễm trùng sau 48 giờ. Biến đổi thời gian xảy ra theo mức độ chèn ép. Trong trường hợp tổn hại mạch máu nặng, dấu hiệu nhiễm trùng có thể xảy ra trong 36 giờ. Nếu nó không nghiêm trọng, dấu hiệu nhiễm trùng có thể xảy ra tối thiểu sau 72 giờ. Nhiễm trùng toàn thể xảy ra 2-5 ngày sau khi tiêm vì cần thời gian ủ bệnh. Tuy nhiên, nếu nhiễm trùng xảy ra trước 72 giờ, có khả năng là do vấn đề thiếu máu cục bộ; nếu nó xảy ra sau 72 giờ, nó có khả năng là do đến một bệnh nhiễm trùng toàn thể (Hình 1.9, 1.10 và 1.11).

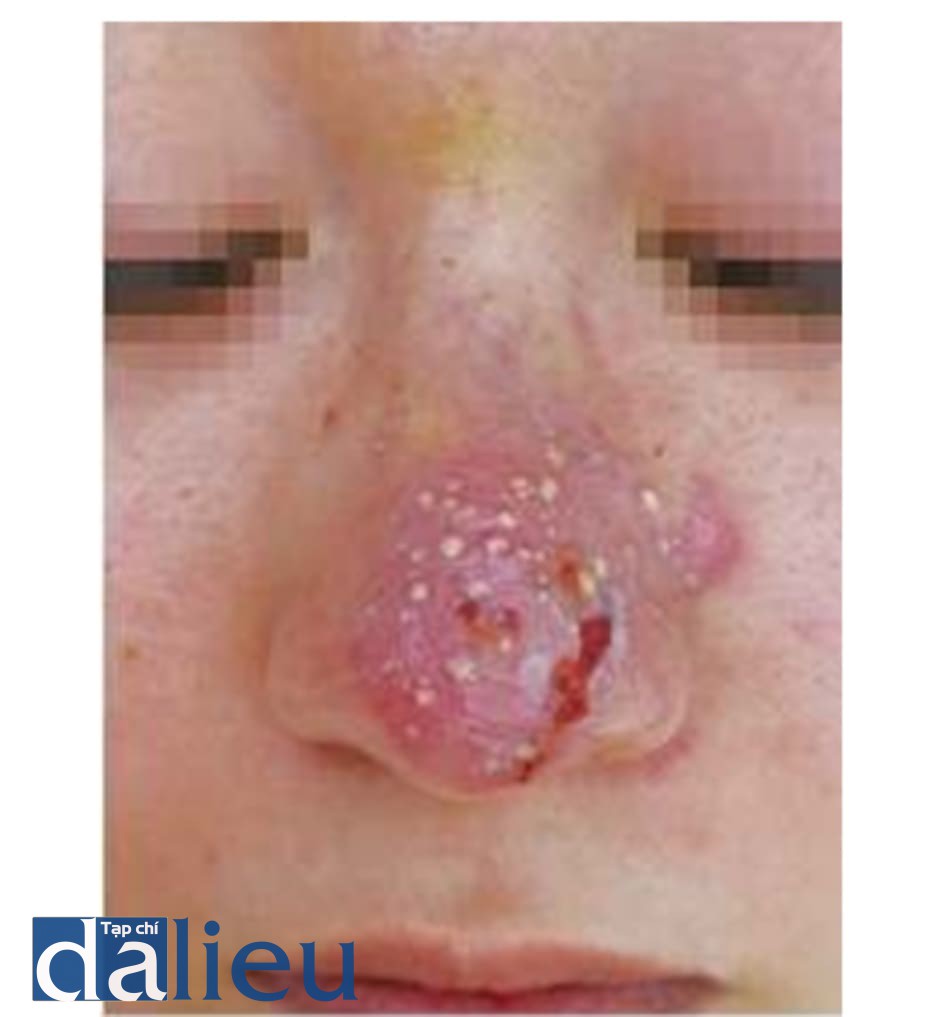
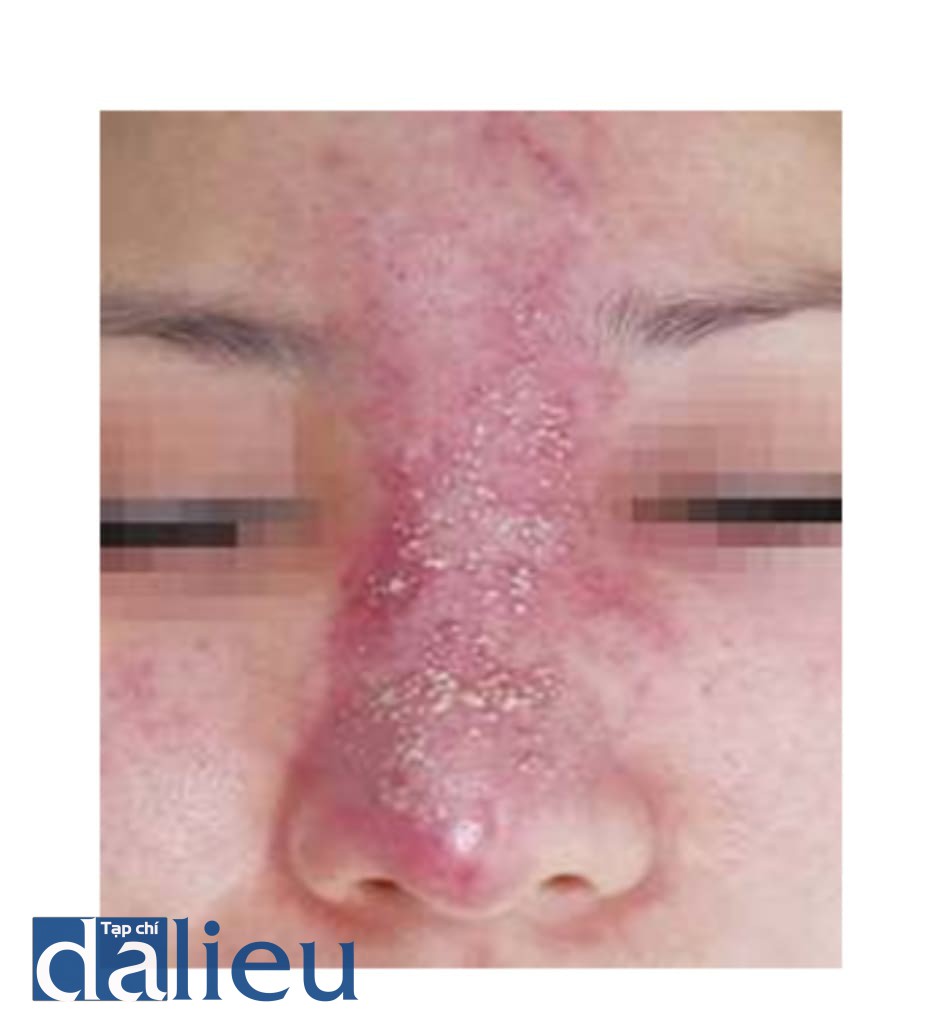

(c) 5 ngày sau tiêm cùng với dùng kháng sinh toàn thân. (d) 3 tuần sau tiêm, có thể thấy dấu hiện nhiễm khuẩn khu trú. Loại bỏ filler bằng chọc hút áp lực âm. (e) 6 tháng sau loại bỏ filler. (f) Loại bỏ mủ và filler.
Thời gian khởi phát nhiễm trùng là rất quan trọng để phân biệt nguyên nhân nhiễm trùng. Nguyên nhân của khởi phát nhiễm trùng xảy ra trước hoặc sau 72 giờ được trình bày chi tiết như sau (Bảng 1.5).
4.5. Điều trị
Nhiễm trùng nhẹ sẽ được chữa khỏi bằng kháng sinh phòng ngừa, nhưng nếu chất fill- er bị ô nhiễm thì buộc phải loại bỏ. Khi chất filler được xác định bị ô nhiễm, nó nên được coi là một vật ngoại lai nhiễm trùng. Kháng sinh không thể chạm tới tác nhân gây bệnh vì chất filler đóng vai trò rào cản và kéo dài sự nhiễm trùng. Vì vậy, nếu có bất kỳ nghi ngờ nhiễm trùng, kháng sinh mạnh như quinolone là cần thiết; nếu có dấu hiệu nhiễm trùng kéo dài, phải loại bỏ chất filler. Chúng tôi đề nghị loại bỏ chất filler và sử dụng kháng sinh ngay lập tức nếu có bất kỳ dấu hiệu nhiễm trùng nào được phát hiện.
Bước quan trọng nhất là loại bỏ nguyên nhân của nhiễm trùng khi nó xảy ra do các thay đổi thiếu máu cục bộ. Vì vậy, điều trị quan trọng nhất là giảm bớt sức ép. Một mối quan tâm là sự nhiễm khuẩn lan tràn vô căn sau khi tiêm hyaluronidase có thể phá hủy các vách ổ viêm. Vì vậy, khi chúng ta tiêm hyaluro- nidase, tiêm chính xác vào lớp có chất filler tồn tại, và cũng pha loãng một nửa liều nước muối sinh lý để giảm thiểu đụng chạm ổ nhiễm trùng. Một điều quan trọng khác là giảm thiểu số lần tiêm và tổn thương mô.
Kháng sinh là một điều trị cơ bản cho nhiễm trùng. Một đợt quinolone được sử dụng phổ biến nhất, nhưng một đợt ceph- alosporin là đủ dùng cho nhiễm trùng nhẹ. Tiêm tĩnh mạch được xem xét trong trường hợp ng- hiêm trọng, nhưng thường khu- yến khích dùng thuốc đường uống. Kháng sinh cũng giúp điều trị hỗ trợ để giảm lan tỏa mầm bệnh. Trong trường hợp thiếu máu cục bộ, vi tuần hoàn bị xáo trộn nên việc đưa kháng sinh tới tổn thương nhiễm trùng cũng có xu hướng giảm. Như vậy, trực tiếp loại bỏ mụn mủ và giữ gìn mô bị hư hại quan trọng hơn nhiều so với thuốc kháng sinh.
Mụn mủ xuất hiện 48 giờ sau khi tiêm và lan tỏa, trở nên trầm trọng hơn khi xảy ra tình trạng nhiễm trùng. Mụn mủ xuất hiện do xâm phạm cơ chế phòng vệ của da do tổn thương thiếu máu cục bộ và thay đổi hệ vi sinh da bình thường thành các mầm bệnh độc hại. Điều trị mụn mủ nên bao gồm dẫn lưu cẩn thận. Cẩn thận có nghĩa là loại bỏ mụn mủ trong khi làm tổn thương các mô lân cận càng ít càng tốt. Các môô lân cận này không nên bị phá hủy vì nó sẽ bình thường hóa sau khi loại bỏ mủ. Những mô này dễ tổn thương vì sự xáo trộn vi tuần hoàn. Thao tác mạnh sẽ dẫn đến mất da, mất mô và tạo sẹo. Do đó, thao tác cẩn thận với lực nhẹ là điều cần thiết để loại bỏ mụn mủ ở lớp dưới da.
Sau 48 giờ, mụn mủ có thể bị nặng thêm, thay gạc hai lần mỗi ngày và dẫn lưu mụn mủ là cần thiết để ngăn ngừa tổn thương mô. Chúng ta phải rút hết dịch mủ trước và đắp gạc chứa thuốc sát trùng kèm thuốc mỡ Vaseline để ngăn ngừa khô vết thương. Thuốc mỡ Vaseline ngăn gạc không bị dính vào vết thương để không tổn thương da trong quá trình tháo gạc. Dùng một thuốc sát trùng như Povi- done-iodine có thể gây độc cho vết thương, vì vậy hãy xem xét ứng dụng của nó trong trường hợp nhiễm trùng nặng.
Điều rất quan trọng là vết thương không được khô. Vết thương có xu hướng khô khi mụn mủ không được loại bỏ đúng cách hoặc không băng vết thương. Khi vết thương khô, mủ và dịch tiết biến thành một mảng vảy cứng. Mô vảy này ngăn dẫn lưu chất mủ và cản trở lành vết thương. Do đó, điều rất quan trọng là vết thương không được để khô, và một khi vảy xuất hiện, nó cần được loại bỏ rất cẩn thận bằng cách sử dụng các thuốc sát trùng như hydro peroxide.
Khi đắp gạc, không được ép, vì không có lợi ích nào khi ép vết thương.
Nếu đắp gạc và kiểm soát nhiễm trùng đúng cách, thì vết thương có khả năng lành lại trong 7 ngày. Sau 7 ngày, tăng sắc tố có xu hướng xảy ra vì các tổn thương mô. Trong 2 tháng, tình trạng tăng sắc tố có thể trầm trọng hơn, nhưng sau 3-4 tháng dùng chất chống tia cực tím (UV), các sắc tố có khả năng về lại bình thường. Do đó, ứng dụng của kem chống tia cực tím và tránh điều trị bằng laser được khuyến khích ở giai đoạn đầu.
Gần đây, một vài phương pháp điều trị mới lạ như cấy ghép tế bào gốc, protein giàu tiểu cầu (PRP), và yếu tố tăng trưởng biểu bì (EGF) đã được áp dụng, nhưng các phương pháp điều trị này không được áp dụng trong giai đoạn nhiễm trùng. Những điều trị này có thể giúp ích cho giai đoạn lành vết thương.
|
Trước 72 tiếng |
Nhiễm khuẩn trước đó (viêm da, mụn) |
| Rối loạn vi tuần hoàn do filler chèn ép | |
| Rối loạn miễn dịch | |
|
Sau 72 tiếng |
Filler nhiễm khuẩn |
| Kéo dài thời gian nhiễm do kháng sinh phòng ngừa kéo dài | |
| Nhiễm khuẩn sau tiêm (do thói quen bệnh nhân) |
Bảng 1.5 Nguyên nhân nhiễm khu- ẩn.
5. Hoại tử da
Hoại tử da là một trong những biến chứng bi thảm do tiêm filler. Thông tin chi tiết về điều này sẽ được mô tả trong Chương 5.
5.1. Nguyên nhân
Chất filler tiêm làm xáo trộn lưu thông và hoại tử da do tổn thương thiếu máu cục bộ. Tổn thương do thiếu máu cục bộ gây nhiễm trùng và tiến triển đến hoại tử nhiễm trùng. Triệu chứng nhẹ nhất là hồng ban, trong khi nghiêm trọng nhất là hoại tử da.
5.2. Triệu chứng
Hồng ban là triệu chứng sớm nhất của hoại tử da. Tái màu da có thể dễ dàng bị bỏ qua và phớt lờ vì nó có xu hướng đỏ lên ngay lập tức. Kem gây tê cục bộ hoặc thuốc tê tiêm có xu hướng làm cho da trắng hơn các khu vực xung quanh. Điều quan trọng cần lưu ý là, sau khi đỏ, thay vì về lại bình thường, da có xu hướng phát triển thành màu đỏ rượu vang. Đây là triệu chứng đầu tiên của lưu thông tuần hoàn bị xáo trộn. Triệu chứng này mất dần trong vòng 48 giờ hoặc nhanh chóng tiến triển trong vòng 6 giờ.
Giảm lưu thông tuần hoàn gây tổn thương thiếu máu cục bộ và xu hướng tiến tới hóa lỏng mô và thiệt hại vĩnh viễn. Tại thời điểm này, cơ chế phòng thủ bình thường có thể sụp đổ, và hệ vi sinh vật bình thường các cuộc tấn công da sau đó tiến triển thành nhiễm trùng hoại tử. Tình trạng này thường bắt đầu trong vòng 48 giờ, nhưng chèn ép ng- hiêm trọng có thể trở nên rõ ràng trong 36 giờ.
Hoại tử nhiễm trùng bắt đầu bằng mụn mủ tại nang lông; nếu không thể dẫn lưu được, nhiễm trùng lây lan sang mô dưới da và làm nặng thêm sự hoại tử. Một vết sẹo lõm có thể hình thành sau đó vì mô dưới da bị phá hủy. Màu rượu vang đỏ cho thấy thiệt hại nghiêm trọng, trong khi giãn mạch xuất hiện bằng màu đỏ và màu cam. Các vết thương có khả năng tạo vảy vì khô nếu đắp gạc không thể ngăn ngừa khô vết thương. Mủ dưới vảy chỉ ra tổn thương nặng hơn.
Sau khi hoại tử nhiễm trùng, tổn thương da vĩnh viễn có thể xảy ra. Mô sẹo hình thành ở nơi da bị thiệt hại và ảnh hưởng đến các mô lân cận bởi một quá trình gọi là sẹo co kéo.
5.3. Điều trị
Xác định giai đoạn hoại tử và phản ứng nhanh chóng dẫn đến tiên lượng tốt hơn. Giảm bớt sức ép là nguyên tắc điều trị hoại tử, và giải áp đúng sẽ định hình tiên lượng. Chỉ khi nào giải áp thích hợp được thực hiện, thì sau đó kiểm soát nhiễm trùng phù hợp mới khả thi.
Hoại tử nặng không xảy ra khi điều trị thích hợp ở ngay giai đoạn hoại tử thiếu máu cục bộ hoặc hoại tử nhiễm trùng. Tuy nhiên, nếu hoại tử xảy ra do điều trị chậm trễ, cần phải xem xét liệu pháp bổ trợ như điều trị tế bào gốc, PRP, EGF, và axit ribo- nucleic polydeoxy để chữa lành vết thương.
Cắt lọc rộng hoặc ghép da có thể nhanh chóng làm lành vết thương, nhưng nó không được khuyến cáo vì nguy cơ hậu quả thẩm mỹ khủng khiếp.
6. Tắc nghẽn mạch máu
Tắc nghẽn mạch máu dẫn đến tình trạng cục bộ hoặc lan rộng. Biến chứng nặng như mù và thuyên tắc não có thể xảy ra do tắc nghẽn mạch máu quá mức.
6.1. Nguyên nhân
Tắc nghẽn mạch máu cục bộ thường được tạo ra do chèn ép hơn là thuyên tắc. Trong những trường hợp như vậy, nó thường không ảnh hưởng các mạch máu chính; thay vào đó, nó ảnh hưởng tới các mạch máu nhỏ và mạng lưới mạch máu, nằm nông hơn mô dưới da và có xu hướng dễ bị chèn ép.
Khi các mạch máu chính bị tắc nghẽn, các triệu chứng có xu hướng nhiều hơn và ảnh hưởng các phân nhánh. Tắc nghẽn mạch máu lớn là do thuyên tắc hoặc chèn ép. Tắc nghẽn mạch máu lớn cũng có xu hướng do bị chèn ép, nhưng chúng thường nằm ở lớp da sâu hơn, với huyết áp lòng mạch cao hơn và ít tương quan đến tắc nghẽn do ép.
Vấn đề nghiêm trọng nhất là khi chất filler tiêm trực tiếp vào mạch và thuyên tắc chạy đến động mạch mắt hoặc mạch não. Nếu tiêm chất filler với đủ áp lực để trôi ngược dòng, khối thuyên tắc chạy đến động mạch mắt hoặc động mạch não. Bảng 1.6 minh họa các yếu tố nguy cơ của thuyên tắc filler.
|
Yếu tố nguy cơ cao |
Kim khẩu kính nhỏ (dưới 27G) |
| Tiêm áp lực cao | |
| Chèn ép khi đang chảy máu | |
| Tiêm khu vực nhiều mạch |
Bảng 1.6 Yếu tố nguy cơ thuyên tắc filler
Khả năng tiêm filler vào mạch máu cao hơn khi khẩu kính kim nhỏ hơn. Đây là cơ chế tương tự như khi tiêm tĩnh mạch, trong đó dễ tiêm hơn vào tĩnh mạch bằng kim nhỏ hơn. Do đó, việc tiêm chất filler bằng kim có đường kính nhỏ có thể tạo ra tắc mạch vì dễ tiêm vào mạch máu và áp suất cao hơn tương đối để đẩy chất filler ra.
6.2. Triệu chứng
Loại trừ mạch máu cục bộ
Tắc nghẽn mạch máu cục bộ thường xảy ra bởi vì chèn ép mạng mạch dưới da khi tiêm fill- er. Triệu chứng là cục bộ, và khu vực bị chèn ép nghiêm trọng nhất có xu hướng đỏ nhiều nhất. Mức độ đỏ phụ thuộc vào mức độ chèn ép. Các khu vực này có xu hướng trở nên tái màu ngay lập tức. Chèn ép mạng mạch dưới da cục bộ gây thay đổi thiếu máu cục bộ nhạt màu da, thúc đẩy giải phóng các chất trung gian giãn mạch như histamine và màu sắc thay đổi thành màu đỏ và màu đỏ rượu vang. Nếu áp lực không giảm, hoại tử nhiễm trùng tiến triển sau 48 giờ.
Tắc nghẽn mạch máu rộng
Tắc nghẽn mạch máu rộng xảy ra khi mạch máu chính bị tắc nghẽn do chèn ép hoặc thuyên tắc mạch. Nó ảnh hưởng đến các mạch sâu hơn trong các trường hợp tắc nghẽn cục bộ. Nó xuất hiện do các mạch máu phân nhánh. Điều này là do các mạch máu tương đối lớn hơn bị ảnh hưởng đầu tiên, tiếp theo là các phân nhánh. Có khả năng bị viêm tại chỗ tiêm nhưng có thể ảnh hưởng thiếu máu cục bộ ở sang thương xa. Nó có khả năng biểu hiện tổn thương tái màu da rộng hơn so với tắc nghẽn cục bộ và có kiểu hoa văn lưới vì phân bố mạch máu. Nếu tiếp tục, chèn ép có khả năng tiến triển thành giai đoạn nhiễm trùng.
Tắc nghẽn mạch máu xa
Tắc nghẽn mạch máu ở một vị trí xa xảy ra khi chất fill- er được tiêm vào các động mạch được biết rõ về giải phẫu. Các vị trí tiêm và các động mạch bị ảnh hưởng được mô tả trong Bảng 1.7.
Chất filler được tiêm vào các động mạch này có thể át chế áp lực động mạch và trôi ngược đến động mạch mắt hoặc động mạch não, và gây mù hoặc nhồi máu não. Triệu chứng của biến chứng có thể là mù ngay lập tức hoặc dấu hiệu thần kinh, và nên được điều trị ngay lập tức vì đây là những tình huống cấp cứu. Tuy nhiên, trong thực tế, không có phương pháp điều trị cụ thể cho những tình huống này. Chúng tôi sẽ thảo luận chi tiết về điều này trong Chương 6.
| Chỉnh nếp mũi má | ĐM mũi ngoài, ĐM mặt |
| Nâng mũi | ĐM lưng mũi |
| Nâng thái dương | ĐM thái dương nông |
| Diên trên gốc mũi, trán | ĐM trên ròng rọc, ĐM trên ổ mắt |
| Cheek | ĐM mặt ngang |
Bảng 1.7 Mạch máu liên quan thuyên tắc.
6.3. Điều trị
Điều trị tắc nghẽn mạch máu cục bộ
Tiên lượng phụ thuộc vào mức độ giải áp nhanh chóng như thế nào. Khi tiêm filler axit hyal- uronic, hyaluronidase nên được sử dụng để trung hòa. Hyaluro- nidase chứa 1500 IU trong mỗi lọ và thường được trộn với 1-1.5 cc nước muối sinh lý. Khi biến chứng thiếu máu cục bộ xảy ra, tiêm một lọ hyaluronidase được khuyến khích. Ví dụ, khi nghi ngờ chèn ép chóp mũi sau khi tiêm 0.1-0.2 ml chất filler, nên sử dụng 0.5cc hyaluronidase và xoa rất nhẹ nhàng. Massage là cần thiết để lan tỏa hyaluronidase vì chất filler sẽ không tự thoái giáng. Tuy nhiên, cần thực hiện rất nhẹ nhàng để ngăn chặn sự phá hủy của các mô mỏng manh.
Một vấn đề xảy ra trong các trường hợp thay đổi thiếu máu cục bộ chậm phát hiện và tiến triển thành hoại tử. Khi đó, chúng ta buộc phải tiêm hyal- uroni dase. Tuy nhiên, chúng ta nên cẩn thận khi tiêm hyaluro- nidase trong trường hợp nhiễm trùng vết thương vì nhiễm trùng có thể lây lan. Vì vậy, khuyến khích tiêm một nửa liều nước muối sinh lý được trộn với hyalu- ronidase và tiêm chính xác tại vị trí filler. Mụn mủ phải được loại bỏ trước khi tiêm hyaluronidase và chăm sóc để ngăn tổn thương trước các mô bình thường.
Ngay cả các mô bị hỏng nên được bảo tồn bất cứ khi nào có thể, hơn là cắt lọc hoặc loại bỏ. Những mô mỏng manh này hoạt động như một bức khung của quá trình lành vết thương và khả năng sống sót của các mô này rất quan trọng để tiên lượng. Như vậy, điều quan trọng để bảo tồn các mô sống bất cứ khi nào có thể, loại bỏ các mụn mủ rất cẩn thận và băng vết thương bằng gạc Vaseline. Như đã đề cập trước đó, nếu vết thương khô, vảy được tạo ra và mủ không thể dẫn lưu, vì vậy một vết sẹo lõm sẽ hình thành; do đó, một vết thương không được phép để khô.
Các chất khử trùng như Povidone-iodine khá độc hại và nên được sử dụng tối thiểu trong các trường hợp dấu hiệu nhiễm trùng xác định.
Khi đắp gạc, làm sạch tất cả dịch tiết và dẫn lưu mụn mủ, và sau đó che vết thương với gạc Vaseline để ngăn ngừa gạc khô và dịch tiết dính với nhau. Thay gạc Vaseline nên được thực hiện cho đến khi không còn mụn mủ và tiết dịch. Nếu nhiễm trùng lắng xuống, đắp gạc nên tiến hành tối thiểu để kích thích lành vết thương. Băng gạc nên che vết thương rộng để bảo vệ các mô mỏng manh.
Đắp gạc nên được thực hiện cho đến khi hoàn thành quá trình tái biểu mô hóa. Bệnh nhân cần được hướng dẫn về cách ngăn ngừa tăng sắc tố. Tăng sắc tố sau viêm có thể xảy ra cho đến 2 tháng, nhưng nó thường hồi phục trở lại bình thường. Tuy nhiên, tiếp xúc với tia cực tím có thể kéo dài tăng sắc tố, vì vậy điều quan trọng là phải thoa kem chống tia UV.
Điều trị tắc nghẽn mạch máu rộng
Khi nghi ngờ, giải áp ngay lập tức và đắp gạc vô trùng để đạt hồi phục hòn toàn. Điều trị tích cực có thể dẫn đến kết quả tốt hơn trong chèn ép cục bộ vì nó sử dụng tuần hoàn đối bên.
Điều trị tắc nghẽn mạch máu xa
Bệnh nhân rối loạn thị giác hoặc nhồi máu não nên chuyển viện ngay. Tiêm hyaluro- nidase sau nhãn cầu gần đây đã được đề xuất để điều trị, nhưng vẫn chưa xác định rõ. Massage mắt cũng được đề xuất, nhưng bằng chứng khoa học về điều này còn thiếu. Chúng tôi sẽ thảo luận về phương pháp điều trị đa phương thức trong Chương 6.
7. Di chuyển
Chất filler thường vẫn cố định nơi được tiêm, nhưng nó có thể di chuyển. Hiện tượng này có thể được chia thành di chuyển ngay lập tức và di chuyển bị trì hoãn.
7.1. Nguyên nhân
Di chuyển ngay lập tức
Di chuyển ngay lập tức thường là kết quả của sai sót y khoa, tức là, tiêm cao áp không có hướng dẫn từ bên ngoài.
Khi tiêm filler, nó có khả năng di chuyển đến các mô có kháng lực thấp nhất. Điều này xảy ra khi tiêm áp lực cao. Ví dụ, khi chất filler được tiêm để chỉnh nếp mũi má, nó có xu hướng lan rộng ra trên nếp gấp vì những mô này mềm hơn. Nếu áp suất tiêm cao hơn, chất filler có thể đi vào phần phía sau của xương hàm trên. Vì vậy, chỉnh nếp mũi má nên được thực hiện trong khi đồng thời nhấn vào các khu vực mà chúng ta không muốn bị lan tỏa. Bác sĩ lâm sàng phải kiểm tra từng phút một xem liệu chất filler có nâng đúng mô mềm không.
Thật ngạc nhiên, filler đôi khi được tìm thấy ở những nơi xa. Một bệnh nhân đã trải qua chỉnh nếp mũi má thấy sưng môi trên sau khi tiêm. Rõ ràng là một khoang được tạo ra qua lớp dưới da mà thông qua đó, chất filler di chuyển. Chất filler ngay lập tức được loại bỏ từ phía trên môi, nhưng phần còn lại của chất fill- er cũng phải được loại bỏ vì nó có khả năng di chuyển qua kho- ang theo thời gian.
Vì vậy, rất quan trọng khi kiểm tra giữa qui trình và có hướng dẫn từ bên ngoài. Các mũi tiêm với kim nhỏ đòi hỏi nhiều áp lực hơn, vì vậy chúng nên được thực hiện cẩn thận hơn.
Mật độ mô cũng rất quan trọng.
Mô mềm có xu hướng được nâng cao với lực tiêm thấp, giúp giảm thiểu khả năng di chuyển. Tuy nhiên, các mô rất đặc đòi hỏi áp lực cao và dung tích lớn hơn để tạo ra lực nâng, làm tăng nguy cơ di chuyển.
Di chuyển trì hoãn Thao tác của bệnh nhân
Lý do phổ biến nhất của di chuyển filler là thao tác của bệnh nhân. Filler về cơ bản là vật chất nhớt có thể thay đổi hình dạng khi chèn ép. Bệnh nhân có thể cố gắng tạo khuôn cho khu vực như bác sĩ làm ngay sau khi tiêm, điều này có thể gây ra di chuyển. Một phát hiện đáng buồn về tình trạng di chuyển chất filler là do mất thể tích nâng ban đầu. Điều này có thể xảy ra với chất filler có độ dính cao vì chất filler nên tích hợp tốt với các mô hơn là gắn chặt với chính nó (Hình 1.12).
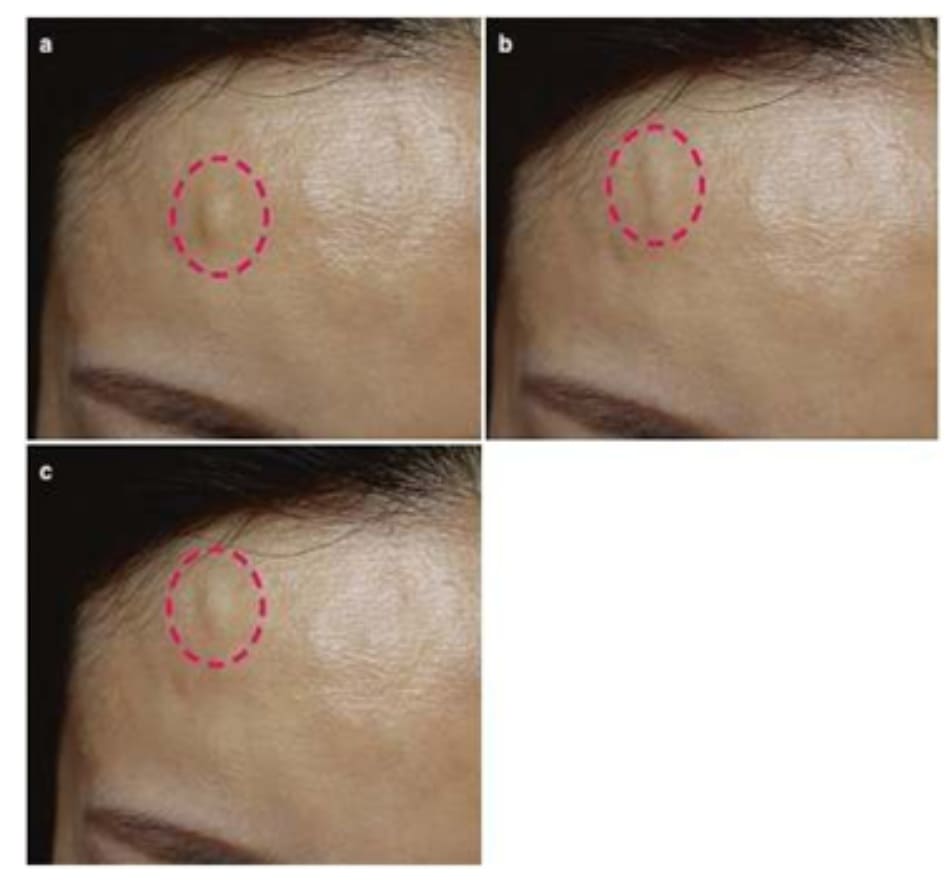
Mũi, nếp gấp mũi má, trán và cằm là những nơi mà bệnh nhân có khả năng đè ép. Vì vậy, sau khi tiêm filler, điều khá quan trọng là cảnh báo bệnh nhân rằng nó có thể di chuyển khi đè ấn (Hình 1.13, 1.14 và 1.15).

Di chuyển do thuộc tính Filler
Di chuyển do đặc tính của các chất filler khác nhau thường xảy ra ở mũi hoặc cằm, nơi được dự kiến sẽ duy trì hình dạng chống lại áp lực cao. Khi chất filler mềm được sử dụng trong các khu vực này, hình dạng ban đầu là tốt, nhưng dáng vẻ sẽ lan và mở rộng theo thời gian. Tiêm filler vào khu vực cằm có xu hướng di chuyển do hoạt động cơ cằm (Hình 1.16).

Hiện tượng này cũng có thể được nhìn thấy ở mũi với việc sử dụng chất filler mềm. Mũi thường chia thành gốc mũi, bóng mũi, và chóp mũi (Hình 1.17).

Theo thời gian, chất filler được tiêm vào bóng mũi bị sụp có xu hướng di chuyển đến chóp mũi hoặc mũi. Hiện tượng này xảy ra bởi vì khu vực này mỏng hơn so với mô mềm ở gốc mũi hoặc chóp mũi. Hiện tượng này xảy ra dần dần và có thể được nhìn thấy bởi chất filler vĩnh cửu nếu so với chất filler axit hyal- uronic (Hình 1.18).
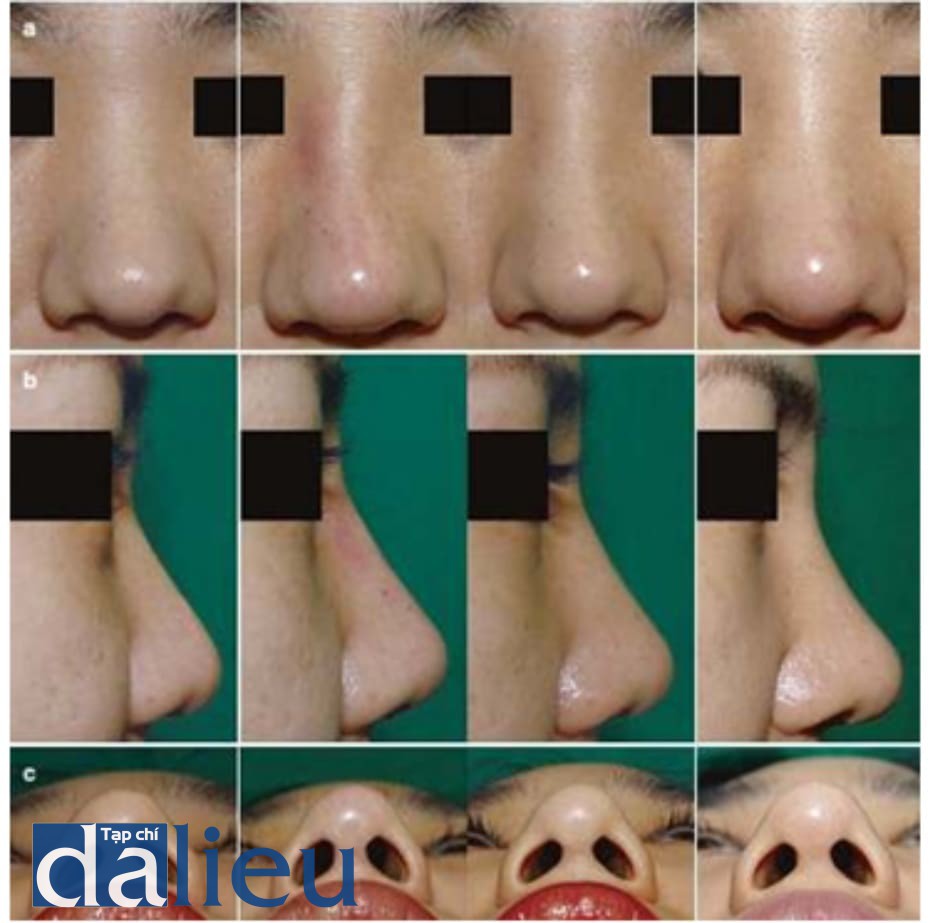
Di chuyển ngang và vuông góc có thể xảy ra. Điều này thường thấy ở chóp mũi, tức là, khu vực tiêm đầu tiên, nằm nông so với sụn cánh mũi nhưng di chuyển đến các mô mềm. Điều này có thể được nhìn thấy khi da tương đối không dày hoặc bệnh nhân bóp mũi (Hình 1.19)

Di chuyển do hoạt động cơ bắp
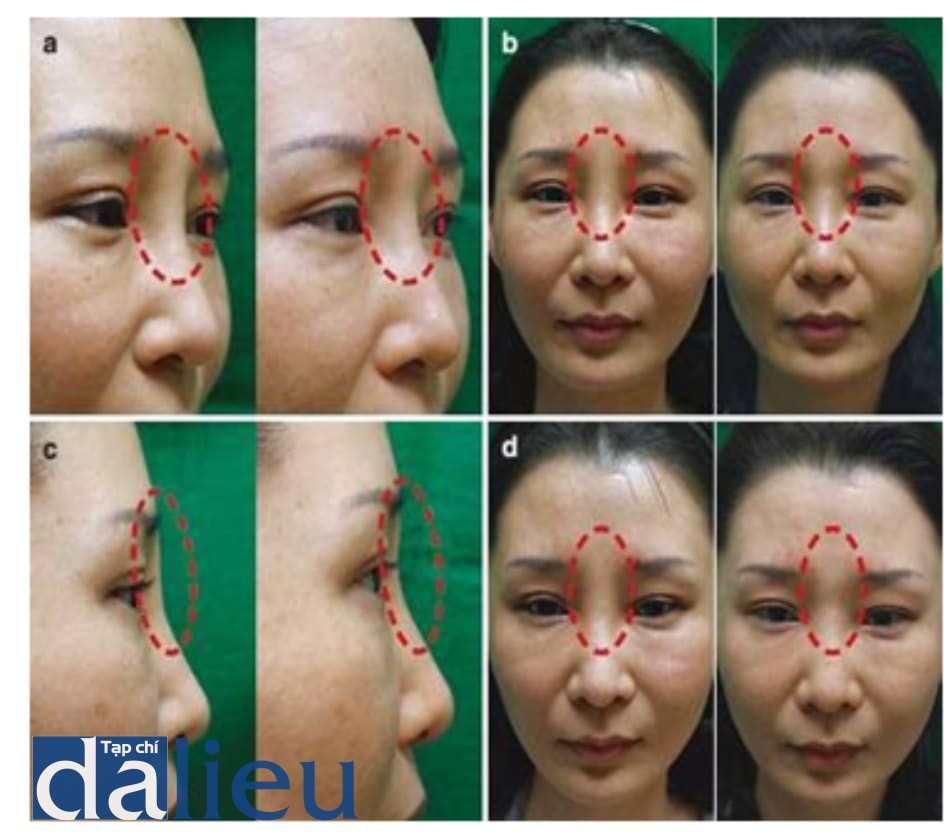
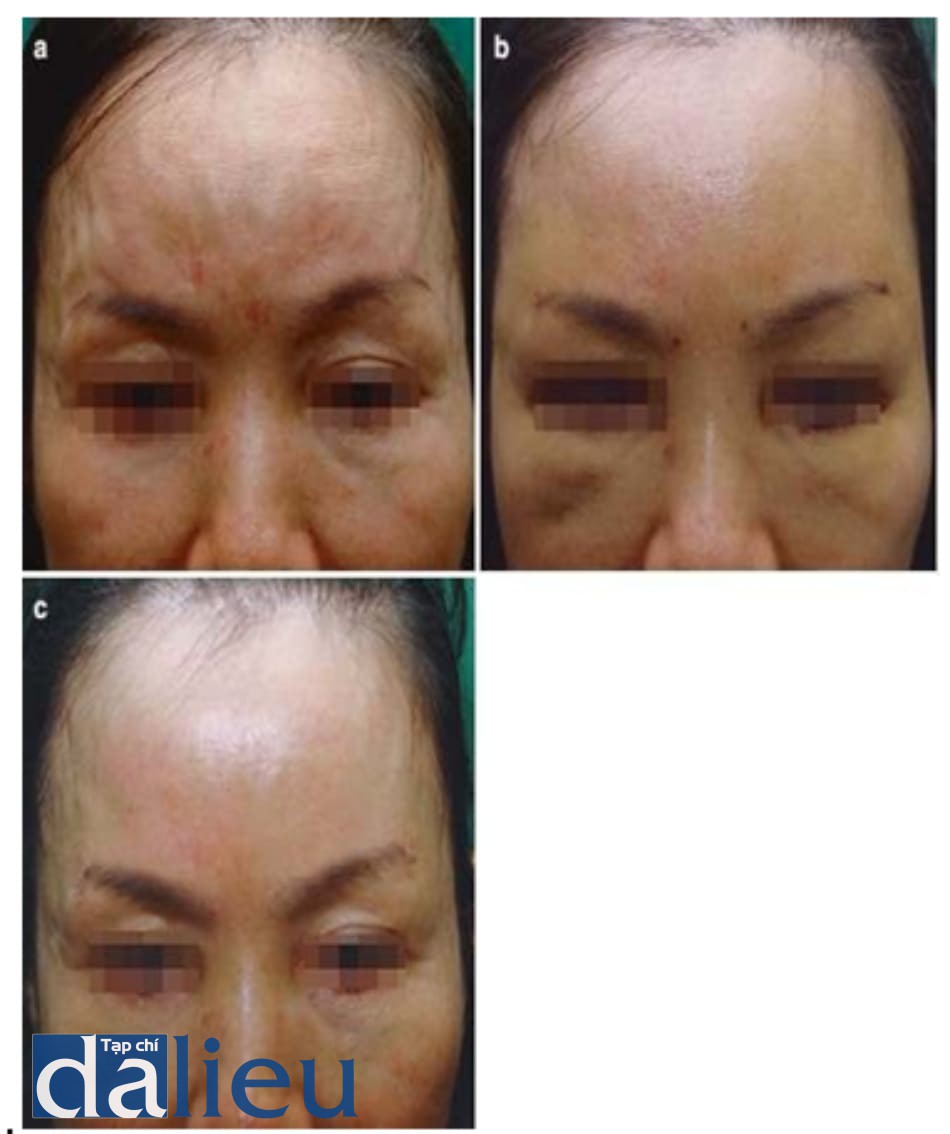
Di chuyển do hoạt động cơ bắp thường nhìn thấy khi tiêm filler vào trán và hoạt động cơ trán và hoạt động cơ cau mày gây ra di chuyển (Hình 1.20).

Hình ảnh của bệnh nhân nên được chụp với biểu cảm nét mặt. Bất thường trong khu vực này nên được so sánh với bức ảnh, và nên dùng botulinum tox- in tiêm để điều chỉnh vấn đề này (Hình 1.21).
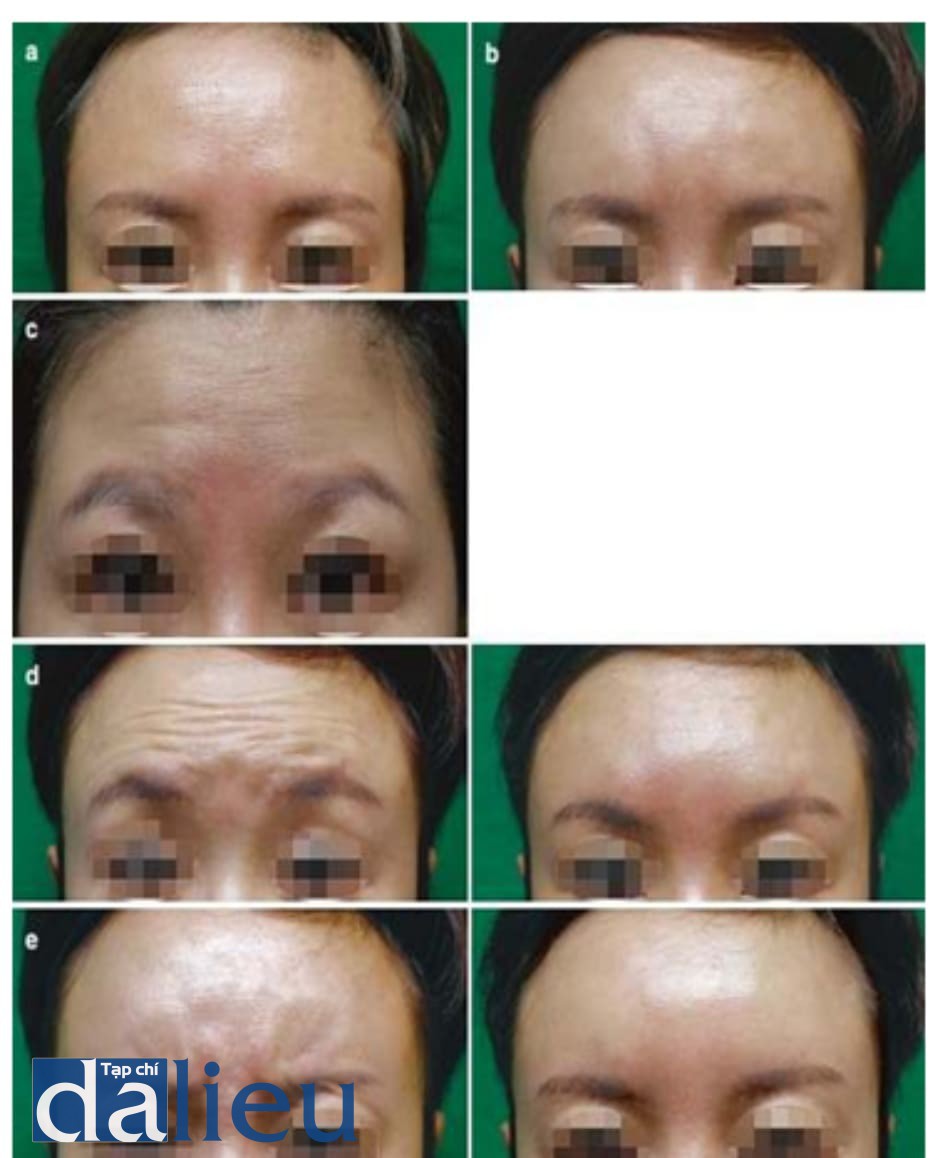
(c) Trước khi tiêm botulinum toxin và 1 tuần sau tiêm vào cơ trán cho thấy các nếp nhăn trán đã cải thiện. (e) Trước khi tiêm botulinum toxin và 1 tuần sau tiêm vào cơ mày cho thấy nếp nhăn vùng diện trên gốc mũi cải thiện và không còn di chuyển
8. Hiệu ứng trong suốt và hiệu ứng Tyndall
Hiệu ứng trong suốt là khi filler tiêm có thể được nhìn thấy qua da mỏng. Nếu chất filler có màu, nó có khả năng được nhìn thấy. Chất filler màu bao gồm canxi hydroxyapatite (trắng), chất filler collagen (màu vàng) và polycaprolactone (màu trắng) (Hình 1.22, 1.23, 1.24 và 1.25).


Hầu hết các chất filler đều không màu. Ngoài một hiệu ứng trong suốt, một hiệu ứng Tyndall có thể nhìn thấy.
Hiệu ứng Tyndall: Sự tán xạ ánh sáng của các hạt trong một chất keo hoặc huyền phù rất mịn. Chất filler dưới da có xu hướng tán xạ ánh sáng và xuất hiện màu xanh.
8.1. Nguyên nhân
Hiệu ứng Tyndall được nhìn thấy khi tiêm chất filler trong suốt được tiêm vào lớp nông của da mỏng. Càng tiêm nhiều, nguy cơ hiệu ứng Tyndall càng cao do sự tán xạ lớn hơn của môi trường chất. Phòng ngừa duy nhất bao gồm không tiêm filler nông và chỉ tiêm một lượng nhỏ chất filler. Như vậy, bác sĩ lâm sàng phải cẩn thận về độ dày của da và điều chỉnh số lượng chất filler sử dụng.
8.2. Vị trí
Hiệu ứng Tyndall có thể xảy ra khi tiêm filler vào da mỏng, đặc biệt là ở vùng trước sụn mi, rãnh lệ, môi và mũi. Mũi chứa da tương đối dày, nhưng khi dùng khối lượng chất filler lớn, phản xạ ánh sáng lớn hơn có thể xảy ra.
Vùng trước sụn mi là nơi hiệu ứng Tyndall thường xuyên xảy ra. Để phòng ngừa, tốt hơn là tiêm chất filler vào các lớp sâu hơn cơ vòng mắt. Vì phần trước sụn mi của cơ vòng mắt rất mỏng, nên tiêm chất filler vào tấm sụn mi. Tuy nhiên, chất filler có thể di chuyển đến lớp dưới da, vì vậy rất quan trọng khi cảnh báo bệnh nhân về hiệu ứng Tyndall (Hình 1.26).

Hình 1.26 Hiệu ứng Tyndall do filler HA. Hai tuần sau nâng vùng trước mi bằng HA. Thấy rõ hiệu ứng Tyndall có màu xanh
Để tránh hiệu ứng Tyn- dall tại rãnh lệ, không tiêm filler vào lớp nông; hơn hết, tiêm fill- er để sửa rãnh sâu. Chỉ dẫn bệnh nhân về hiệu ứng Tyndall trước khi tiêm (Hình 1.27).

Hiệu ứng Tyndall có thể xảy ra ở mũi sau một mũi tiêm nông. Khi tiêm khối lượng chất filler lớn, hiệu ứng Tyndall có thể xảy ra. Sống mũi đặc biệt dễ bị tổn thương vì da ở đó tương đối mỏng hơn và tiêm một khối lượng lớn. Khi tiêm nông một khối lượng lớn vào chóp mũi, hiệu ứng Tyndall có thể được nhìn thấy. Tuy nhiên, chất fill- er có thể di chuyển nông khi nó được tiêm vào lớp sâu phía trên sụn cánh mũi gian vòm (Hình 1.28).

Hiệu ứng Tyndall cũng có thể xảy ra tại môi vì da và niêm mạc mỏng. Khi chất filler được tiêm vào lớp dưới niêm, độ trong suốt cao hơn ở niêm mạc, làm cho hiệu ứng Tyndall phổ biến hơn (Hình 1.29).
8.3. Phòng ngừa và điều trị
Loại bỏ filler là chìa khóa để điều trị. Chất filler hyaluronic axit được loại bỏ bởi hyaluroni- dase, trong khi chất filler màu như canxi hydroxyapatite, poly- caprolactone và collagen và chất filler vĩnh viễn như polyacryl amide dạng gel nên được loại bỏ bằng cách chọc hút.
Hiệu ứng Tyndall xảy ra do lượng tiêm lớn có thể được giải quyết bằng cách giảm dung tích tiêm.
Để ngăn chặn hiệu ứng Tyndall và sự trong suốt, nên tiêm filler với lượng nhỏ và tiêm sâu vào các khu vực có nguy cơ cao. Chất filler màu không nên được sử dụng trong các vùng này. Người bệnh nên được cảnh báo khi các chất filler như vậy được sử dụng trong khu vực có nguy cơ cao.
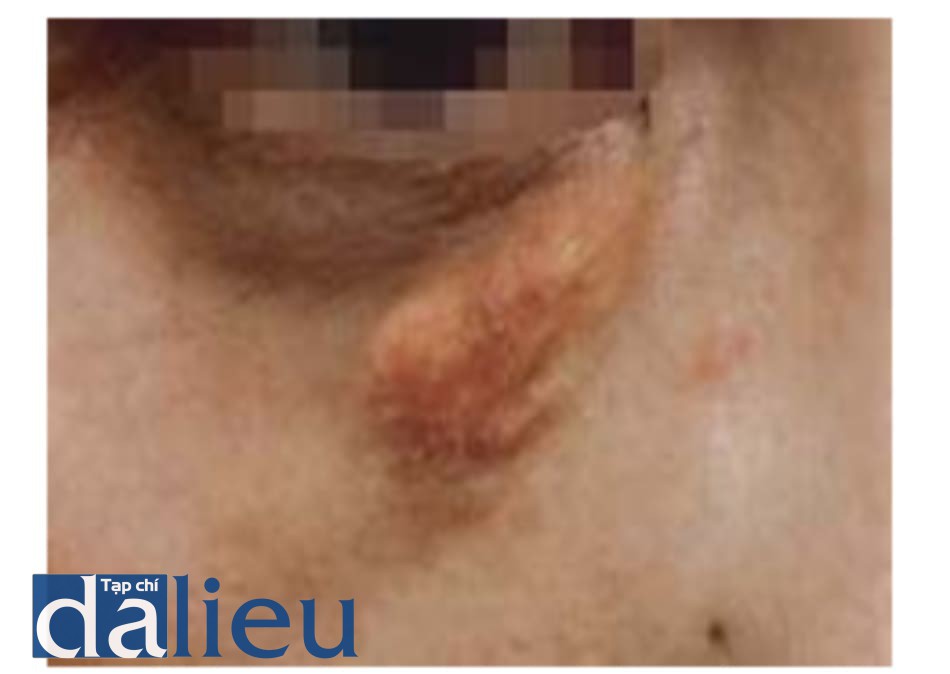
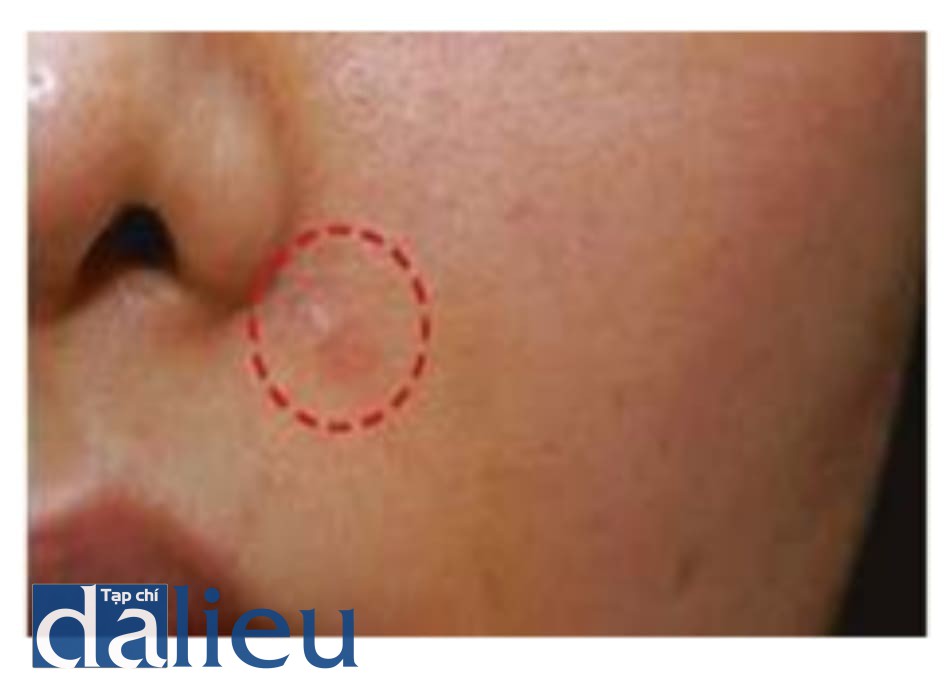
9. Dấu da
Dấu da là một sẹo lồi gây ra bởi tiêm filler do sự lan rộng quá mức của da, như là rạn da bụng. Ít lực căng và mềm quá mức như rạn da xuất hiện khi quá nhiều chất filler gây áp lực lên da nông(Hình 1.30). Nếu tiếp tục tạo lực, sẹo vĩnh viễn sẽ hình thành. Nếu chứa chất filler hyaluronic axit, hyaluronidase có thể được dùng để thoái giáng.
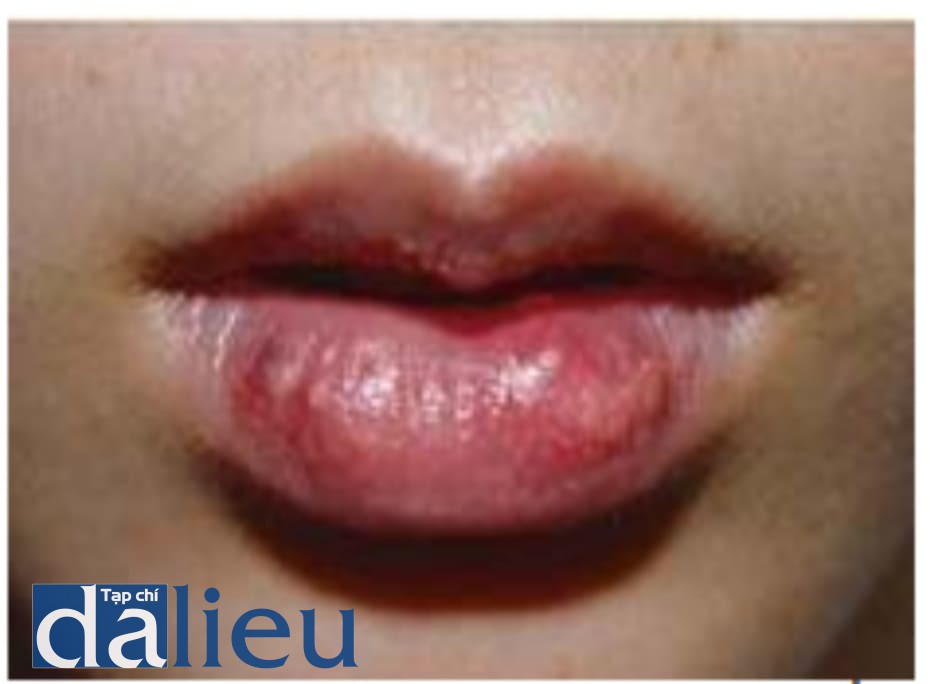
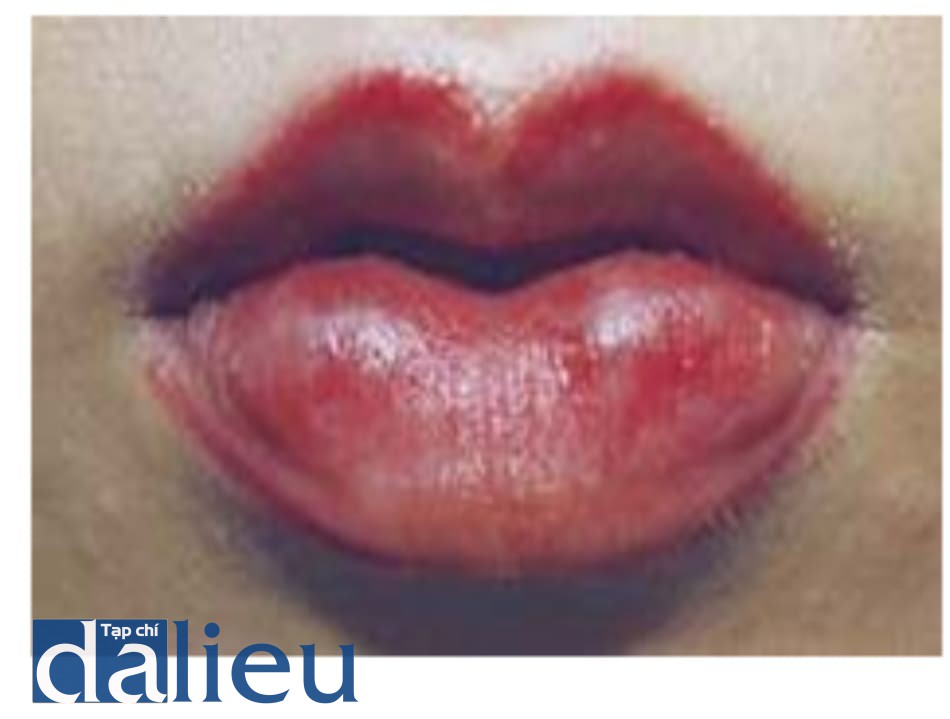
10. Phản ứng dị ứng
Phản ứng dị ứng có thể thấy ngay lập tức sau khi tiêm (Hình 1.31). Phản ứng dị ứng được xử lý bằng kem bôi steroids và/hoặc thuốc uống steroids và kháng histamines (Hình 1.32).

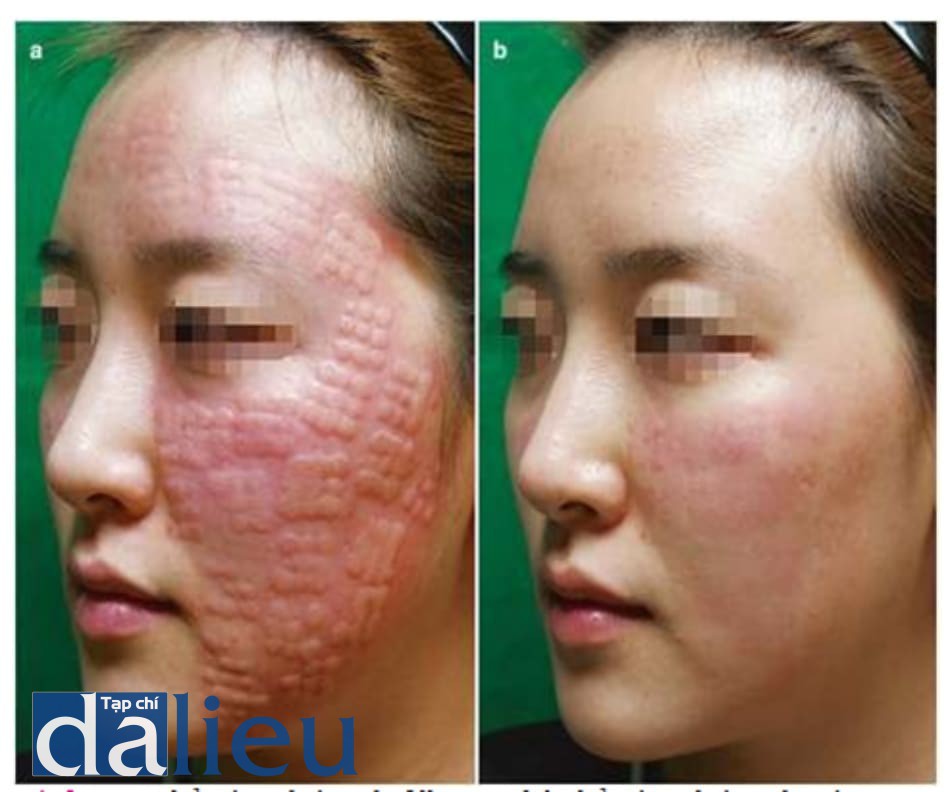
11. Viêm quá mẫn do filler và U hạt
U hạt là sự thay đổi mô học vĩnh viễn khi có phản ứng mô lặp đi lặp lại xảy ra, khiến mô này cứng chắc hơn. Có rất nhiều nguyên nhân giả thuyết, bao gồm độc tính do filler (nhất là các tác nhân tạo liên kết), nộng độ osmol, mất cân bằng pH, và sự không tinh khiết của axit hyaluronic. Những biến chứng thường được thấy ở má, cằm, mũi, và vùng quanh mắt.
Triệu chứng lâm sàng bao gồm sưng tái lặp, đỏ bừng, đau tại chỗ tiêm, và lan rộng đến các khu vực xung quanh. Tình trạng này thường giảm với việc sử dụng thuốc kháng viêm, nhưng do phản ứng mô tiếp tục, một nốt rắn cứng có khả năng hình thành, biểu hiện căng nề, đau khi đè ép, hoặc bất đối xứng trên khuôn mặt.
Một phản ứng quá mẫn xảy ra khi bệnh nhân đang trong tình trạng ức chế miễn dịch, mệt mỏi, trong kinh nguyệt, hoặc trong tình trạng nhiễm trùng đường hô hấp trên. Vì vậy, khi một bệnh nhân phàn nàn về sưng lặp đi lặp lại trong điều kiện như vậy, một phản ứng quá mẫn cảm ứng do filler có thể là nguyên nhân.
Các trường hợp gần đây tăng cao do việc sử dụng liều cao các chất tạo liên kết ngang hoặc/ và chất lượng bột axit hyaluron- ic thấp. Chúng ta có thể cho rằng, quá trình sản xuất có tiềm năng cao là nguyên nhân gây u hạt.
Bệnh u hạt cũng có khả năng xuất hiện khi bệnh nhân đụng chạm liên tục vào vùng tiêm vì chất filler được tiêm có khả năng tiếp xúc với các mô lân cận. Quá mẫn do filler và u hạt sẽ được bàn luận trong Chương 3.
12. TÀI LIỆU THAM KHẢO
- Alijotas-Reig J, Fernan- dez-Figueras MT, Puig Lateon- set inflammatory adverse reac- tions related to soft tissue filler injections. Clin Rev Allergy Im- munol. 2013;45(1):97–108.
- Alijotas-Reig J, Fernan- dez-Figueras MT, Puig Inflammatory, immune-mediated ad- verse reactions related to soft tissue dermal fillers. Semin Ar- thritis Rheum. 2013;43(2):241–58.
- Constantine RS, Constantine FC, Rohrich RJ. The ever-chang- ing role of biofilms in plastic Plast Reconstr Surg. 2014;133(6):865e–72e.
- Fernandez-Cossio S, Casta- no-Oreja Biocompatibility of two novel dermal fillers: his- tological evaluation of implants of a hyaluronic acid filler and a polyacrylamide filler. Plast Re- constr Surg. 2006;117(6):1789– 96.
- Funt D, Pavicic T. Dermal fill- ers in aesthetics: an overview of adverse events and treatment Plast Surg Nurs. 2015;35(1):13–32.
- Lemperle G, Gauthier-Hazan N, Wolters M, EisemannKlein M, Zimmermann U, Duffy DM. For- eign body granulomas after all injectable dermal fillers: part 1. Possible causes. Plast Reconstr 2009;123(6):1842–63.
- Ono S, Ogawa R, Hyaku- soku Complications after polyacrylamide hydrogel in- jection for soft-tissue augmen- tation. Plast Reconstr Surg. 2010;126(4):1349–57.
Tham khảo thêm một số bài viết cùng chủ đề
- Phản ứng viêm tăng nhạy cảm do filler và u hạt – Những điều cần biết
- Tìm hiểu về những biến chứng thị giác của tiêm Filler