Bài viết Một số bệnh về da do nấm – Lâm sàng, Chẩn đoán, Điều trị được biên dịch bởi Bs Trương Tấn Minh Vũ từ sách “BỆNH DA DO NẤM”.
Bảng 15.1. Phân loại một số bệnh da do nấm
| Bệnh nấm nông
(Lớp sừng ở da, tóc và móng) Superficial Mycoses (Stratum corneum, hair and nails) |
Bệnh nấm sâu
(Lớp bì và mô dưới da +/- nhiễm toàn thân) Deep Mycoses (Dermis and subcutaneous tissue +/- systemic infection) |
|
| Dermatophytosis
• Tinea capitis • Tinea corporis • Tinea cruris • Tinea pedis • Tinea unguium Pityriasis (Tinea) Versicolor Candidiasis • Intertrigo • Diaper dermatitis • Paronychia và onychomycosis • Oropharyngeal |
Tác nhân gây bệnh thực sự
Nấm lưỡng hình tồn tại dưới dạng nấm mốc (mold) ở 20oC và dưới dạng nấm men (yeast) hoặc bào tử (spherule) ở 37oC (nhiệt độ cơ thể).
Thường mắc phải qua đường hô hấp và gây nhiễm trùng phổi có thể lây nhiễm. |
Tác nhân gây bệnh cơ hội
Chủ yếu ảnh hưởng đến vật chủ bị suy giảm miễn dịch.
Nhìn chung, bệnh do nấm nặng hơn và khó điều trị hơn ở những bệnh nhân bị ức chế miễn dịch. |
| • Sporotrichosis
• Blastomycosis • Histoplasmosis • Coccidiomycosis |
• Mucormycosis
• Aspergillosis • Cryptococcosis |
|
BỆNH NẤM NÔNG (SUPERFICIAL MYCOSES)
1.DERMATOPHYTOSIS:
Nhiễm nấm bề mặt da, tóc và móng thường gặp nhất do các loài nấm Trichophyton, Microsporum và Epidermophyton gây Dermatophytes thường giới hạn ở lớp sừng ngoài cùng của da và hiếm khi xâm nhập sâu hơn. Sự lây truyền có thể từ người sang người (anthropophilic), động vật sang người (zoophilic) hoặc đất sang người (geophilic). Nấm (Tinea) trong tiếng Latinh có nghĩa là “sâu” (worm), trong y học nó được dùng để mô tả nấm da, thường được theo sau bởi một từ để xác định vị trí của nó:
| Tinea capitis | Bệnh nấm ở đầu (scalp) |
| Tineacorporis | Bệnh nấm da ở thân mình (body) |
| Tinea cruris | Bệnh nấm da ở bẹn (groin) |
| Tinea pedis | Bệnh nấm da ở bàn chân (feet) |
| Tinea manus | Bệnh nấm da ở bàn tay (hand) |
| Tinea unguium | Bệnh nấm ở móng (nail) |
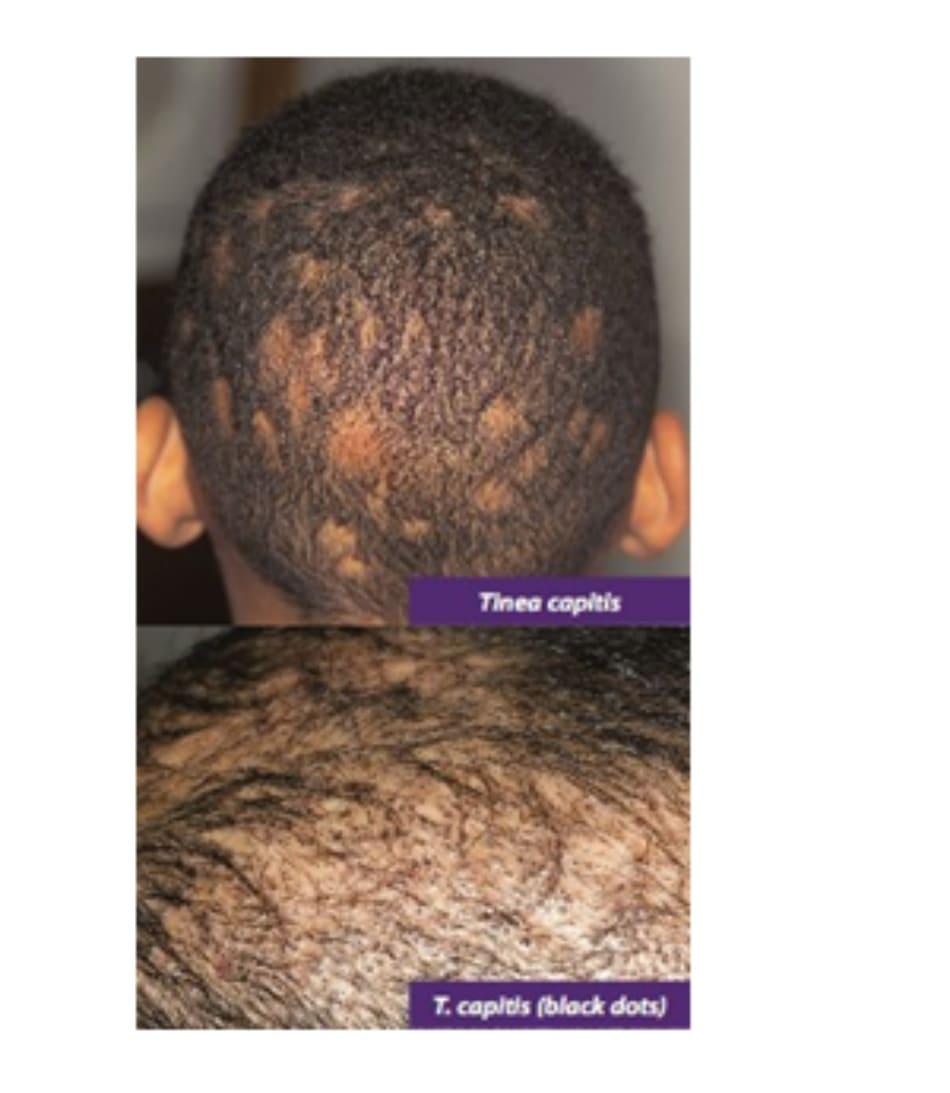
- Bệnh nấm da ở đầu (Tinea capitis)
Tổng quát: bệnh nấm nông thường gặp ở đầu, thường gặp nhất do các loài Trichophyton và Microsporum gây ra. Thường ảnh hưởng đến trẻ em trong độ tuổi đi học và ít phổ biến hơn ở người lớn. Lây truyền khi tiếp xúc trực tiếp với người bị nhiễm, động vật hoặc vật dụng bị nhiễm nấm (ví dụ: bàn chải tóc, mũ).
Trichophyton tonsurans: Tác nMicrosporum canis và audouinii: lây nhiễm phần bên ngoài của thân tóc (ectothrix pattern) tạo ra các “mảng xám” trên da đầu với các sợi tóc nhỏ đang phát triển. Kiểm tra đèn Wood có thể dương tính (huỳnh quang xanh dương-xanh lá cây).
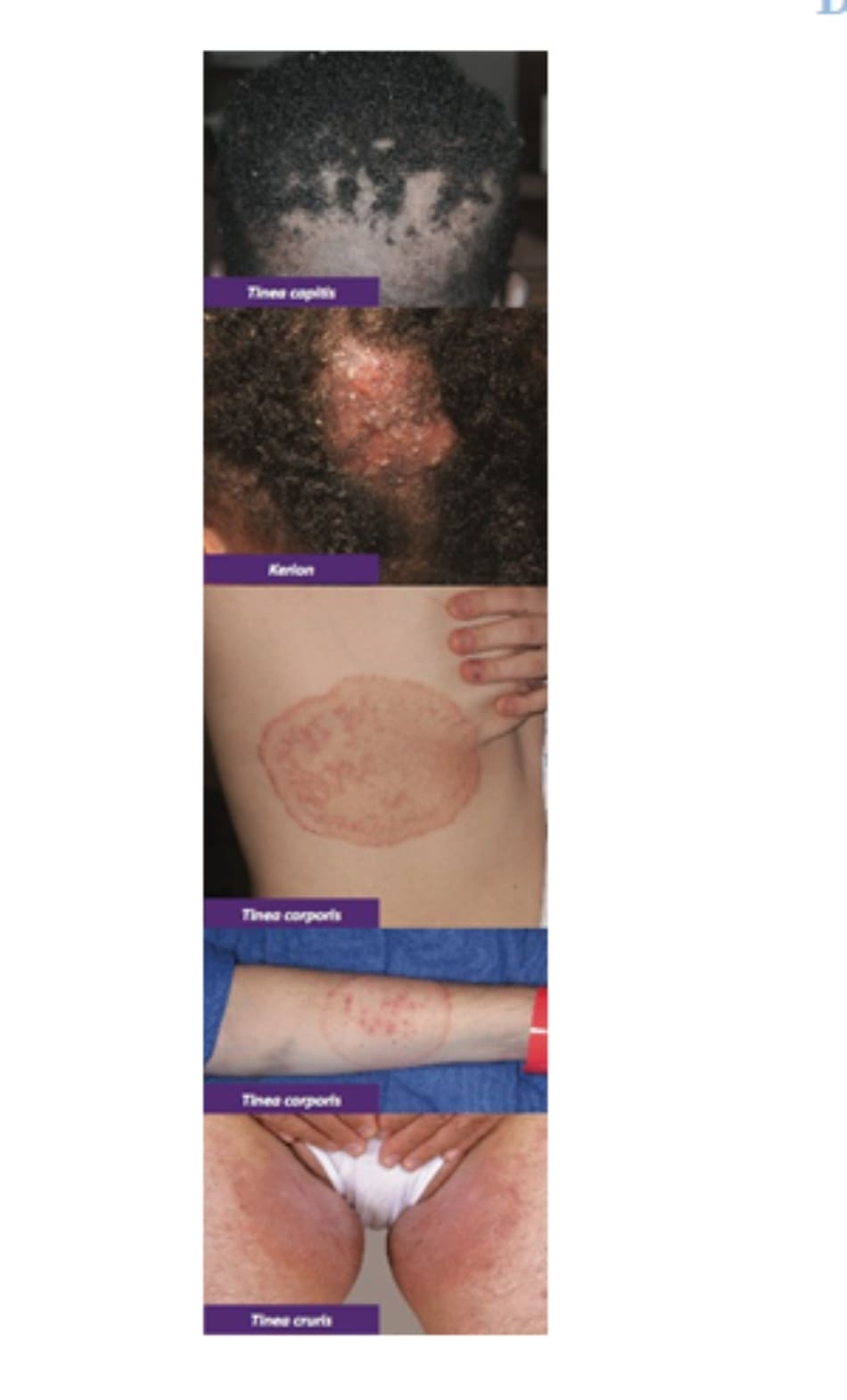
Lâm sàng: Đặc trưng bởi các mảng rụng tóc rời rạc, hình tròn, có vảy, thường kèm theo các sẩn viêm, mụn mủ và nổi hạch cổ. Bệnh nặng có thể xuất hiện với các nốt và mảng có mủ, chảy dịch được gọi là kerion, có thể dẫn đến bệnh toàn thân và rụng tóc có sẹo (scarring alopecia).
Chẩn đoán phổ biến nhất gây ra bệnh nấm ở đầu; lây nhiễm bên trong thân tóc (endothrix pattern) tạo ra các “chấm đen” (black dots) trên vùng da có tóc bị gãy và rụng từng mảng. Kiểm tra đèn Wood âm tính (không có huỳnh quang).
- Chẩn đoán ban đầu tốt nhất: lâm sàng + KOH prep tóc bị nhiễm.
- Chẩn đoán chính xác nhất: Nuôi cấy nấm trên mô bị nhiễm. (Lưu ý: Phần lớn các loại nấm trong chương này có thể được nuôi cấy trên môi trường Sabouraud’s agar).
Điều trị
- Lựa chọn đầu tiên: Terbinafine, itraconazole hoặc griseofulvin (trẻ em) đường uống.
- Lựa chọn thứ hai: Ketoconazole đường uống (nhiều tác dụng phụ hơn).
- Bệnh nấm da ở thân mình (Tinea corporis)
Tổng quát: Còn được gọi là “bệnh hắc lào” (ringworm), một bệnh nhiễm nấm da ở bề mặt phổ biến trên thân mình, thường gặp nhất do Trichophyton rubrum gây ra. Ức chế miễn dịch, mặc đồ bít kín da và mồ hôi tạo điều kiện thuận lợi cho sự phát triển của nấm. Lây truyền khi tiếp xúc trực tiếp với động vật bị nhiễm nấm (ví dụ: mèo hoặc chó), vật dụng bị nhiễm nấm hoặc người, đặc biệt là trong các môn thể thao tiếp xúc như đấu vật (tinea corporis gladiatorum)
Lâm sàng: Đặc trưng bởi một khoảng hoặc mảng hồng ban, hình khuyên với các bờ nổi lên và hướng ra ngoài. Tổn thương hình nhẫn có thể có vùng trung tâm sạch và kèm theo các sẩn viêm và mụn mủ. Chẩn đoán phân biệt các tổn thương hình khuyên tương tự như nấm da gồm:
- Lupus ban đỏ da bán cấp (Subacute cutaneous lupus erythematosus)
- U hạt vòng (Granuloma annulare)
- Chàm đồng tiền (Nummular eczema)
- Bệnh Lyme (Erythema chronicum migrans)
- Sốt thấp khớp (Erythema marginatum)
- Hồng ban di chuyển hoại tử (Necrolytic migratory erythema)
- Mày đay (Urticaria)
Chẩn đoán
- Chẩn đoán ban đầu tốt nhất: lâm sàng + KOH prep của vảy da từ bờ trên cùng mảng tổn thương.
- Chẩn đoán chính xác nhất: Nuôi cấy nấm trên mô bị nhiễm bệnh.
Điều trị
- Lựa chọn đầu tiên: Bôi tại chỗ terbinafine, ciclopirox hoặc bất kỳ loại azoles nào (ví dụ: miconazole, clotrimazole, econazole hoặc ketoconazole).
- Lựa chọn thứ hai: Terbinafine hoặc azoles đường uống (ví dụ: itraconazole) cho những bệnh nặng hoặc kháng trị.
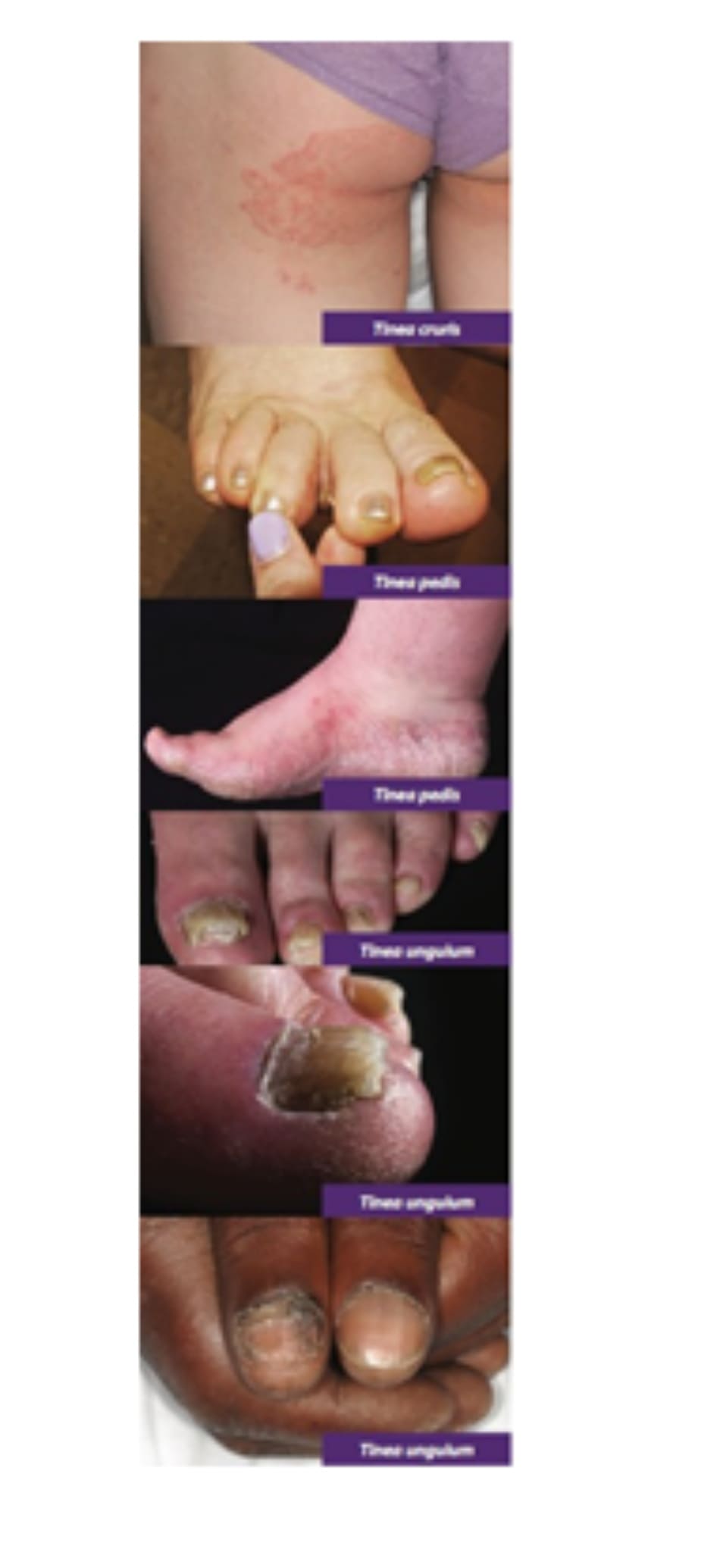
USMLE Pearls: Nấm da ở bẹn (Tinea Cruris): bệnh nấm da bề mặt ở vùng bẹn thường gặp ở nam giới với biểu hiện là các mảng hồng ban, ngứa và có hình tròn. Lây nhiễm thường bắt đầu ở giữa đùi trên và có thể lan xuống đáy chậu và mông, điển hình là vùng bìu và dương vật. Chẩn đoán phân biệt bao gồm erythrasma và bệnh nấm candida, có thể ảnh hưởng đến vùng bìu ở nam giới. Chẩn đoán và điều trị tinea cruris giống như tinea corporis (đã thảo luận ở trên).
- Bệnh nấm da ở bàn chân (Tinea pedis)
Tổng quát: Thường được gọi là “bàn chân vận động viên”, một bệnh nhiễm nấm bề mặt vùng da lòng bàn chân và kẽ ngón chân thường được gây ra bởi rubrum và T. mentagrophytes (kẽ ngón chân, interdigitale). Lây truyền do tiếp xúc trực tiếp với các tác nhân gây bệnh, đặc biệt là khi đi chung giày hoặc đi chân trần (ví dụ: trong phòng thay đồ). Ức chế miễn dịch, mặc bít kín da và mồ hôi tạo điều kiện thuận lợi cho sự phát triển của nấm.
Lâm sàng: Đặc trưng bởi các khoảng và mảng hồng ban có vảy ẩm ướt, thường bắt đầu giữa các ngón chân và lan rộng ra cả bàn chân. Bệnh nhân có thể có vảy lan tỏa ở lòng bàn chân và mặt bên bàn chân phân bố theo kiểu “giày da đanh, moccasin”. Tổn thương nấm da chân có thể là tâm điểm xâm nhập của các bệnh nhiễm trùng do vi khuẩn (ví dụ, viêm mô tế bào). Bệnh nhân nên được kiểm tra xem có đồng thời bị nấm da vùng bẹn, thân mình và nấm móng hay không.
Chẩn đoán
- Chẩn đoán ban đầu tốt nhất: lâm sàng + KOH prep da cạo từ vùng bị nhiễm nấm
- Chẩn đoán chính xác nhất: Nuôi cấy nấm trên mô bị nhiễm.
Điều trị
- Lựa chọn đầu tiên: Terbinafine, ciclopirox hoặc nhóm azoles bôi tại chỗ (ví dụ: ketoconazole).
- Lựa chọn thứ hai: Terbinafine, itraconazole hoặc fluconazole đường uống cho bệnh nặng hoặc kháng trị.
- Bệnh nấm ở móng (Tinea unguium)
Tổng quát: còn được gọi là bệnh nấm móng dermatophytic (dermatophytic onychomycosis), một loại nhiễm nấm ở móng chân hoặc móng tay thường gặp nhất do rubrum. Bệnh nấm móng khó điều trị, cần điều trị kéo dài, thường tái phát.
Lâm sàng: Đặc trưng bởi móng dày và giòn với sự đổi màu từ vàng sang nâu. Theo thời gian, móng có thể lỏng và rơi ra khỏi giường móng (trét móng, onycholysis). Nấm móng có thể bị nhầm lẫn với các bệnh lý khác liên quan đến móng, chẳng hạn như bệnh vẩy nến, liken phẳng và các khối u ác tính dưới móng (ví dụ: melanoma).
Chẩn đoán
- Chẩn đoán ban đầu tốt nhất: lâm sàng + KOH prep các mảng móng bị nhiễm.
- Chẩn đoán chính xác nhất: Cấy nấm hoặc nhuộm PAS các mảng móng bị nhiễm.
Điều trị
- Lựa chọn đầu tiên: Terbinafine hoặc itraconazole đường uống (> 1,5 tháng đối với móng tay và> 3 tháng đối với móng chân); theo dõi các xét nghiệm chức năng gan (LFTs).
- Lựa chọn thứ hai: Griseofulvin hoặc fluconazole đường uống (thuốc chống nấm bôi tại chỗ thường không hiệu quả đối với nấm móng và nấm da đầu).
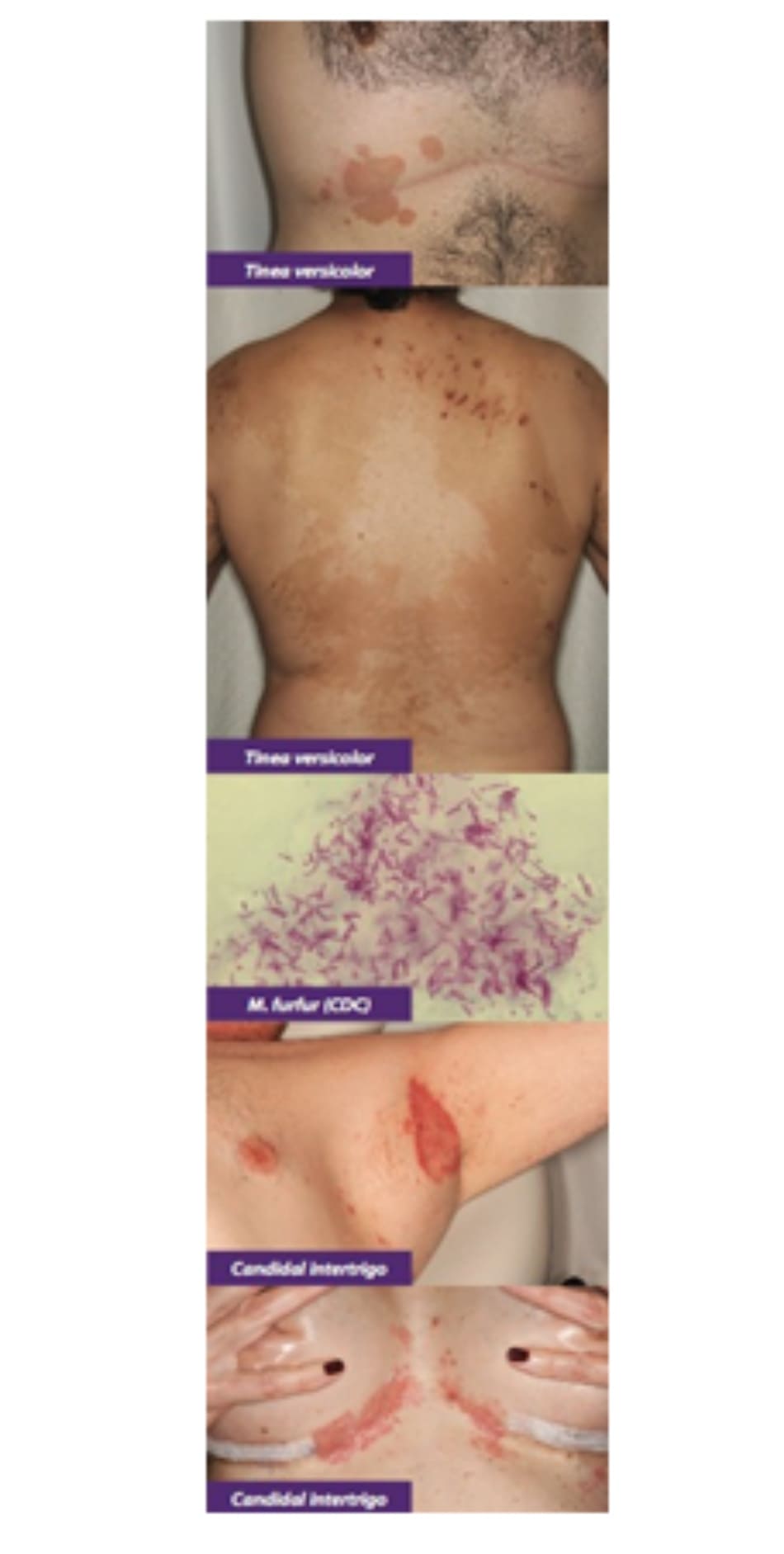
2. BỆNH LANG BEN (TINEA VERSICOLOR)
- Tổng quát: Còn được gọi là pityriasis versicolor, bệnh nấm da nông phổ biến do Malassezia sp gây ra, thường gặp nhất là furfur và M. globosa. Nấm men phát triển ở những vị trí ẩm ướt và nhiều bã nhờn trên cơ thể, phổ biến nhất ở vùng khí hậu nhiệt đới (nhiệt độ và độ ẩm cao) và ở thanh niên bị tăng tiết mồ hôi (ví dụ: vận động viên).
- Lâm sàng: Đặc trưng bởi các dát và khoảng có vảy, tăng hoặc giảm sắc tố, nên được gọi là “versicolor”. Thường xuất hiện ở ngực trên, vai và lưng. Thương tổn có thể khỏi trong những tháng mùa đông lạnh và khô và xuất hiện trở lại vào mùa hè.
- Loại tăng sắc tố: Nấm kích thích các tế bào hắc tố sản xuất nhiều melanin hơn, tạo thành các khoảng da tăng sắc tố có vảy được bao quanh bởi da bình thường.
- Loại giảm sắc tố: Nấm sản xuất axit azelaic ức chế enzym tyrosinase trong con đường tổng hợp melanin. Vùng da nhiễm không bị rám nắng khi tiếp xúc với ánh nắng mặt trời tạo thành các đốm sáng hơn được bao quanh bởi vùng da rám nắng.
- Chẩn đoán
Chẩn đoán ban đầu tốt nhất và chính xác nhất: lâm sàng + KOH prep vùng da bị nhiễm cho thấy nấm sợi ngắn (“mì spaghetti”) và nấm men (“thịt viên”). Kiểm tra bằng đèn Wood làm nổi bật sự thay đổi màu da và có thể hỗ trợ chẩn đoán.
- Điều trị
Lựa chọn đầu tiên: Kem hoặc dầu gội chống nấm tại chỗ (ví dụ: kẽm pyrithione, selen sulfide, ketoconazole hoặc ciclopirox).
Lựa chọn thứ hai: Nhóm azoles đường uống (ví dụ, itraconazole, fluconazole) cho bệnh nặng hoặc kháng trị.
3. BỆNH NẤM CANDIDA ( CANDIDIASIS)
- Tổng quát: bệnh nấm nông ở da thường gặp nhất do nấm đa hình Candida albicans. albicans tồn tại dưới dạng nấm sợi, nấm sợi giả và nấm men vừa nở. Bệnh nấm Candida liên quan đến:
- Đái tháo đường(DM)
- Ức chế miễn dịch (ví dụ, giảm bạch cầu trung tính, lọc máu, ung thư, HIV)
- Sử dụng kháng sinh hoặc corticosteroid kéo dài
- Khí hậu nóng và các khu vực ẩm ướt
- Lâm sàng: Phụ thuộc vào vị trí nhiễm.
Nấm Candida vùng kẽ (Candidal Intertrigo): Đặc trưng bởi các mảng hồng ban ngứa, sáng lấp lánh và ẩm ướt thường gặp ở các vùng kẽ (ví dụ: nếp dưới vú, bẹn, nách). Sự hiện diện của các nốt sẩn và mụn mủ “vệ tinh” là điển hình. Chẩn đoán phân biệt với erythrasma (bệnh nấm do minutissimum). Tuy nhiên, erythrasma:
- Thiếu các tổn thương vệ tinh
- Có huỳnh quang màu đỏ san hô khi kiểm tra bằng đèn Wood và KOH prep âm tính.
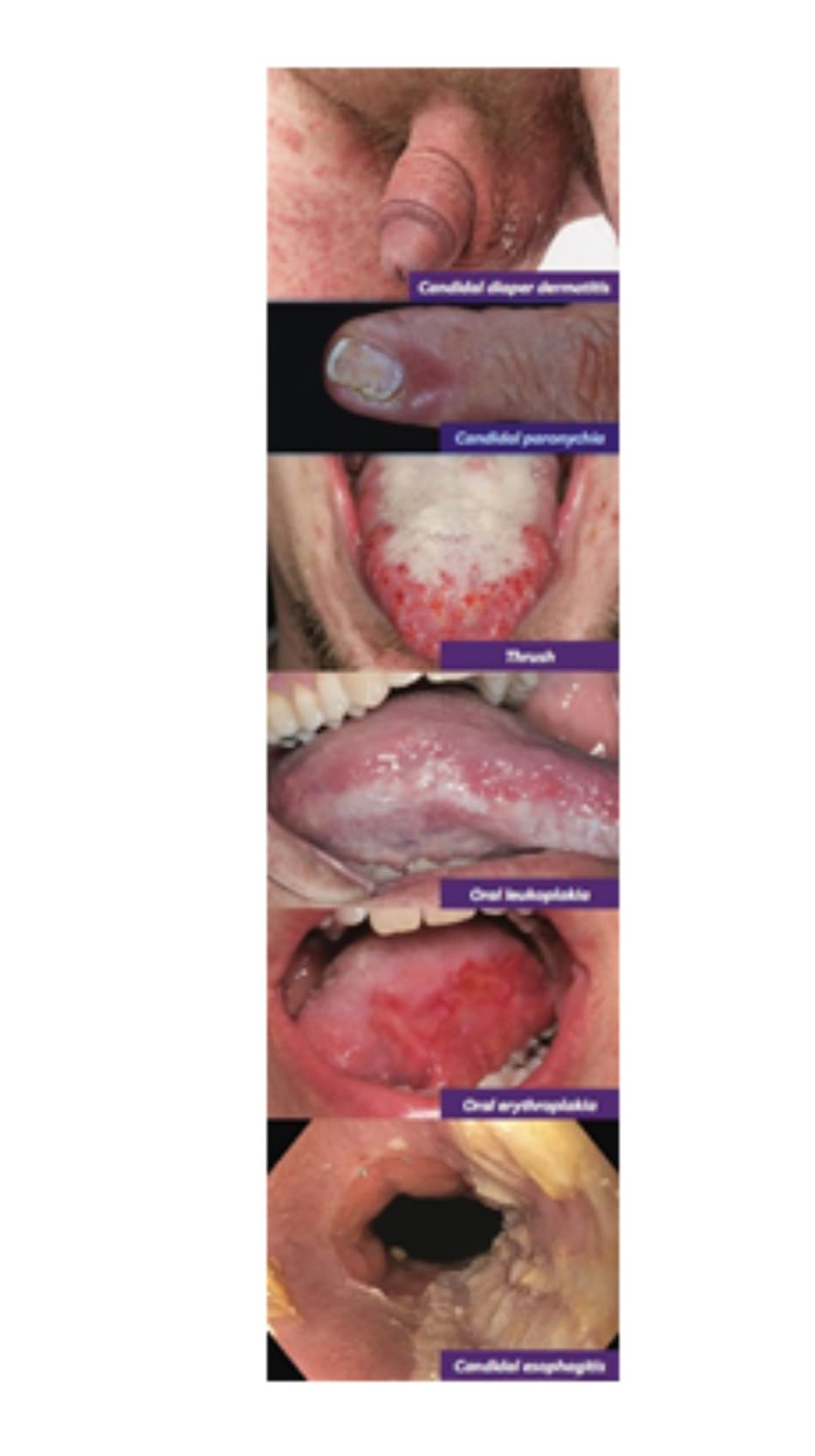
- Nấm Candida vùng quấn tã (Candidal Diaper Dermatitis): Đặc trưng bởi các sẩn và mảng ban đỏ, chắc, sáng bóng trên vùng quấn tã. Các dấu hiệu chính là sự liên quan của các nếp gấp da và các tổn thương “vệ tinh”. Chẩn đoán phân biệt với bệnh viêm da vùng tã ở trẻ em (pediatric diaper dermatitis) gồm:
- Viêm da tiếp xúc kích ứng: Nguyên nhân chính do da tiếp xúc trực tiếp với phân và nước tiểu có trong tã, thường nằm trong các nếp gấp da. Hàng rào kem kẽm (zinc) và thay tã thường xuyên rất có ích để ngăn da tiếp xúc với chất gây kích ứng.
- Viêm da tiết bã: Đặc trưng bởi các mảng ban đỏ với lớp vảy nhờn màu vàng liên quan đến các nếp gấp da. Các vùng khác của cơ thể thường bị ảnh hưởng như da đầu, mặt, nách.
Nấm Candida vùng quanh móng và móng (Candida Paronychia and Onychomycosis): Candida là tác nhân gây bệnh thường gặp trong các trường hợp viêm quanh móng mãn tính. Viêm quanh móng là tình trạng viêm ở nếp gấp móng (nailfold) với biểu hiện sưng, đỏ và đau trên vùng da xung quanh móng có hoặc không có hình thành áp Nấm móng do Candida thường có liên quan đến viêm quanh móng do candida và có biểu hiện móng dày lên, đổi màu và nứt dễ gãy, không thể phân biệt trên lâm sàng với nấm móng tinea unguium.
Nấm Candida vùng hầu họng “tưa miệng” (Oropharyngeal Candidiasis “Thrush”): Đặc trưng bởi một giả mạc màu trắng kiểu “pho mát” hoặc mảng ban đỏ trên lưỡi, lợi và/hoặc vòm miệng. Thông thường, các tổn thương chảy máu khi cạo ra và có thể gây đau. Nó có thể là dấu hiệu đầu tiên của bệnh Một chẩn đoán phân biệt chính cho bệnh tưa miệng là:
Bạch sản ở miệng (Oral leukoplakia): Các mảng trắng thường thấy ở mặt bên của lưỡi và không thể cạo ra. Bạch sản có liên quan chặt chẽ với việc hút thuốc lá và uống rượu. Bạch sản lông (Hairy leukoplakia) là một biến thể lâm sàng do nhiễm EBV và chủ yếu gặp ở bệnh nhân HIV / Ban đỏ ở miệng (Oral erythroplakia) là một biến thể lâm sàng khác với các tổn thương màu đỏ ở miệng thay vì màu trắng. Những tổn thương miệng này có thể là tiền ác tính; xem xét sinh thiết để loại trừ SCC và theo dõi bệnh.
- Chẩn đoán
Chẩn đoán ban đầu tốt nhất: lâm sàng + KOH prep mô nhiễm.
Chẩn đoán chính xác nhất: Cấy nấm trên mô bị nhiễm.
- Điều trị
Nấm Candida vùng kẽ (Candidal Intertrigo)
- Lựa chọn đầu tiên: Giữ cho vùng da nhiễm khô + nhóm azoles bôi tại chỗ (ví dụ: clotrimazole) hoặc nystatin.
- Lựa chọn thứ hai: Itraconazole hoặc fluconazole đường uống cho bệnh nặng hoặc kháng trị.
Nấm Candida vùng quấn tã (Candidal Diaper Dermatitis)
- Lựa chọn đầu tiên: Giữ vùng quấn tã khô ráo, làm sạch nhẹ nhàng và tiếp xúc với không khí + nhóm azoles bôi tại chỗ (ví dụ: miconazole) hoặc nystatin.
- Lựa chọn thứ hai: Sử dụng thuốc mỡ hàng rào tại chỗ + steroid hiệu lực thấp tại chỗ.
Nấm Candida vùng quanh móng và móng (Candida Paronychia and Onychomycosis)
- Lựa chọn đầu tiên: Đối với viêm quanh móng, giữ cho tay khô và được bảo vệ + nhóm azoles bôi tại chỗ. Cân nhắc itraconazole hoặc fluconazole đường uống cho bệnh kháng trị. Đối với nấm móng, sử dụng itraconazole hoặc fluconazole đường uống.
Nấm Candida vùng hầu họng (Oropharyngeal Candidiasis)
- Lựa chọn đầu tiên: hỗn dịch nystatin hoặc thuốc viên
- Lựa chọn thứ hai: Itraconazole hoặc fluconazole đường uống cho bệnh nặng hoặc kháng trị.
USMLE Pearls: Nấm Candida thực quản (Candidal Esophagitis): Nguyên nhân phổ biến nhất của viêm thực quản ở bệnh nhân HIV. Biểu hiện tương tự như bệnh nấm Candida hầu họng nhưng ở thực quản; thường nhiều thương tổn. Ở bệnh nhân HIV, chẩn đoán này được dựa trên cơ sở “điều trị và đáp ứng”: nếu có cải thiện triệu chứng với điều trị bằng fluconazole, chẩn đoán được khẳng định. Nếu bệnh nhân không cải thiện với fluconazole, bước tiếp theo tốt nhất là làm nội soi để loại trừ viêm thực quản do HSV hoặc CMV.
BỆNH NẤM SÂU (Tác nhân gây bệnh thực sự)
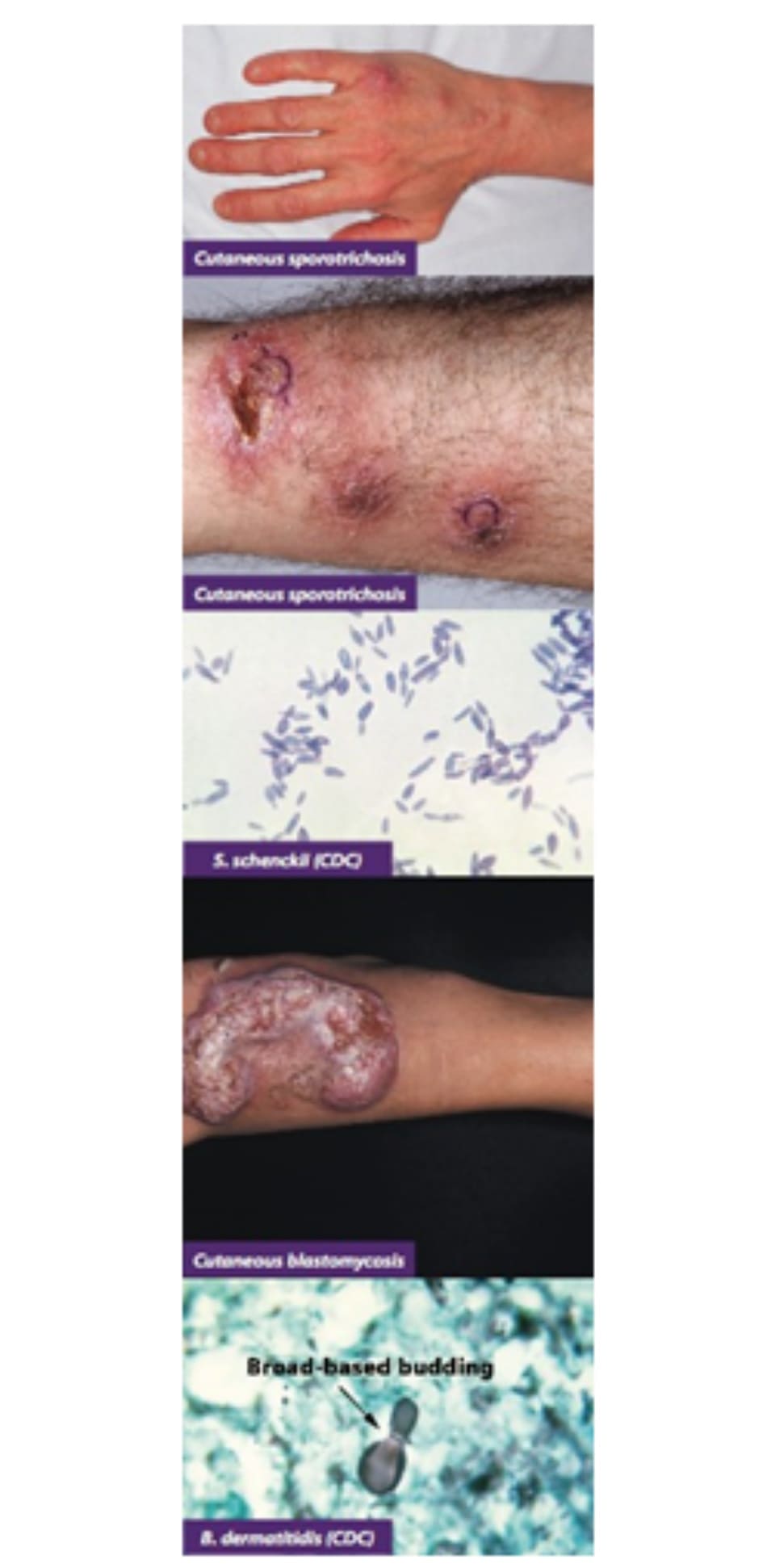
4.BỆNH DO NẤM SPOROTRICHUM (SPOROTRICHOSIS)
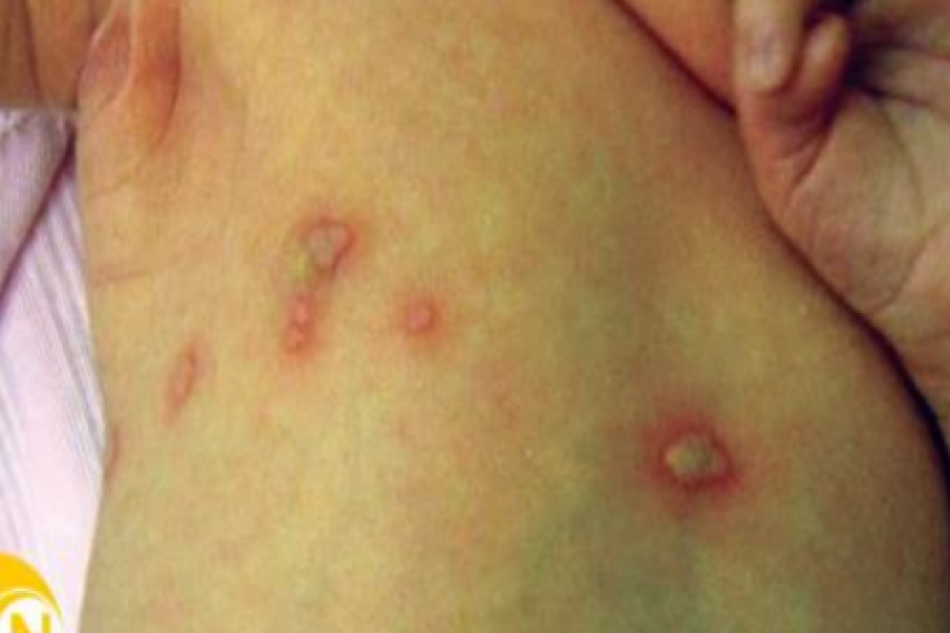
- Tổng quát: Còn được gọi là bệnh “người làm vườn hoa hồng”, một bệnh nhiễm nấm dưới da do vi nấm lưỡng hình xâm nhập vào da, Sporothrix schenckii. Sporotrichosis được đặc trưng bởi tình trạng viêm u hạt chủ yếu ảnh hưởng đến các hạch bạch huyết và da. Nấm thường ở trong đất và thảm thực vật; do đó nhiễm nấm phổ biến hơn ở những người làm việc với cây và đất (ví dụ, người làm vườn).
- Lâm sàng: Thường bắt đầu với một sẩn hoặc nốt nhỏ màu đỏ sau một vết thương bẩn và sâu vài tuần (ví dụ: gai hoa hồng). Tiếp theo là sự phát triển của các nốt viêm dọc theo đường bạch huyết, bắt đầu từ nốt ban đầu, được gọi là kiểu ” sporotrichoid pattern”. Các nốt sau đó có thể tiến triển thành vết loét hoại tử. Nhiễm nấm sporotrichosis nặng có thể phá hủy và xâm nhập vào xương, bao khớp, khớp và gân.
- Chẩn đoán
- Chẩn đoán ban đầu tốt nhất: Lâm sàng + sinh thiết da cho thấy nấm men hình điếu xì gà sử dụng bằng nhuộm PAS hoặc bạc.
- Chẩn đoán chính xác nhất: Cấy nấm trên mô bị nhiễm.
- Điều trị
Lựa chọn đầu tiên: Itraconazole đường uống từ 3 đến 6 tháng đối với bệnh nhẹ đến trung bình; IV Amphotericin B cho hoặc bệnh nặng hoặc kháng trị.
Lựa chọn thứ hai: Kali iodua (KI) hoặc terbinafine đường uống.
5.BỆNH DO NẤM BLASTOMYCES (BLASTOMYCOSIS)
- Tổng quát: Bệnh do nấm blastomyces ở da là một bệnh nhiễm nấm sâu do nấm lưỡng hình Blastomyces dermatitidis gây ra. Tổn thương da thường gặp nhất là do nấm phát tán qua da từ phổi (nơi nhiễm nấm nguyên phát). Các nguồn chứa chính là gỗ mục nát, thảm thực vật và đất. Nấm lây truyền qua đường hô hấp của cơ thể. Blastomycosis phổ biến ở Trung Tây Hoa Kỳ (ví dụ: Mississippi, Missouri, Minnesota, Wisconsin, Ohio).
- Lâm sàng: Đặc trưng bởi các triệu chứng ở phổi kèm theo tổn thương da và tổn thương tiêu xương. Biểu hiện trên da thường bắt đầu là các mảng như mụn cóc có màu xám đến tím, có hoặc không có vết loét kèm theo sẩn và mụn mủ. Tổn thương lành từ trung tâm ra ngoài và để lại sẹo dạng lưới (cribriform pattern).
- Chẩn đoán
- Chẩn đoán ban đầu tốt nhất: lâm sàng + KOH prep hoặc sinh thiết da của các mô bị nhiễm cho thấy nấm men nảy chồi trên diện rộng với các bức tường có đường viền kép.
- Chẩn đoán chính xác nhất: Cấy nấm trên mô bị nhiễm.
- Điều trị
Lựa chọn đầu tiên: Itraconazole đường uống cho bệnh nhẹ đến trung bình; IV Amphotericin B cho hoặc bệnh nặng hoặc kháng trị.
Lựa chọn thứ hai: Fluconazole hoặc ketoconazole đường uống.
6. BỆNH HISTOPLASTOME (HISTOPLASMOSIS)
- Tổng quát: Còn được gọi là bệnh thung lũng Ohio, một bệnh nhiễm nấm chủ yếu ở phổi do nấm lưỡng hình Histoplasma capsulatum. Nguồn chứa chính là đất, đặc biệt có chứa phân chim và dơi. Lây nhiễm qua đường hô hấp của cơ thể, đặc biệt là trong quá trình khám phá hang động, tiếp xúc với phân chim hoặc dơi và làm việc trên đất đã đào, chuồng gà hoặc các công trường xây dựng đầy bụi. Nấm men sinh sản và sống trong các đại thực bào. Histoplasmosis phổ biến ở Trung Tây Hoa Kỳ (ví dụ: Ohio, Mississippi, Indiana).
- Lâm sàng: Đặc trưng bởi các triệu chứng phổi kèm theo loét miệng và ít gặp hơn là gan lách to và ảnh hưởng đến tủy xương dẫn đến thiếu máu 3 dòng. Biểu hiện trên da thường xảy ra với bệnh lan rộng và không đặc hiệu (sẩn và nốt thực vật hoặc ban đỏ, hoặc vết loét).
- Chẩn đoán
Chẩn đoán ban đầu tốt nhất: Lâm sàng + tìm kháng nguyên capsulatum trong máu và nước tiểu (ELISA hoặc PCR) hoặc sinh thiết da của mô nhiễm cho thấy nấm men nội bào trong đại thực bào.
Chẩn đoán chính xác nhất: Cấy nấm trên mô nhiễm (ví dụ: da, tủy xương, máu).
- Điều trị
Lựa chọn đầu tiên: Itraconazole đường uống cho bệnh nhẹ đến trung bình; IV Amphotericin B cho hoặc bệnh nặng hoặc kháng trị.
Lựa chọn thứ hai: Fluconazole, voriconazole hoặc posaconazole.
7. COCCIDIOMYCOSIS

- Tổng quát: Còn được gọi là sốt thung lũng San Joaquin, nhiễm nấm chủ yếu ở phổi do nấm lưỡng hình Coccidioides immitis. Nguồn chứa tự nhiên là đất và lây nhiễm do hít phải bụi, đặc biệt là sau động đất và bão bụi. Phổ biến ở tây nam Hoa Kỳ (ví dụ: California, Arizona) và bắc Mexico.
- Lâm sàng: Đặc trưng bởi các triệu chứng ở phổi, hồng ban nút và đau khớp. Tổn thương da do bệnh lan rộng bao gồm các sẩn không đặc hiệu, mụn mủ, mảng và / hoặc áp-xe có đường rò, thường gặp nhất ở mặt.
- Chẩn đoán
Chẩn đoán ban đầu tốt nhất: Lâm sàng + sinh thiết da cho thấy các bào tử chứa đầy nội bào tử.
Chẩn đoán chính xác nhất: Cấy nấm trên mô bị nhiễm.
- Điều trị
Lựa chọn đầu tiên: Fluconazole hoặc itraconazole đường uống cho bệnh nhẹ đến trung bình; IV Amphotericin B cho hoặc bệnh nặng hoặc kháng trị.
Lựa chọn thứ hai: Posaconazole, voriconazole hoặc caspofungin.
BỆNH NẤM SÂU (Tác nhân gây bệnh cơ hội)
8.MUCORMYCOSIS (Zygomycosis)
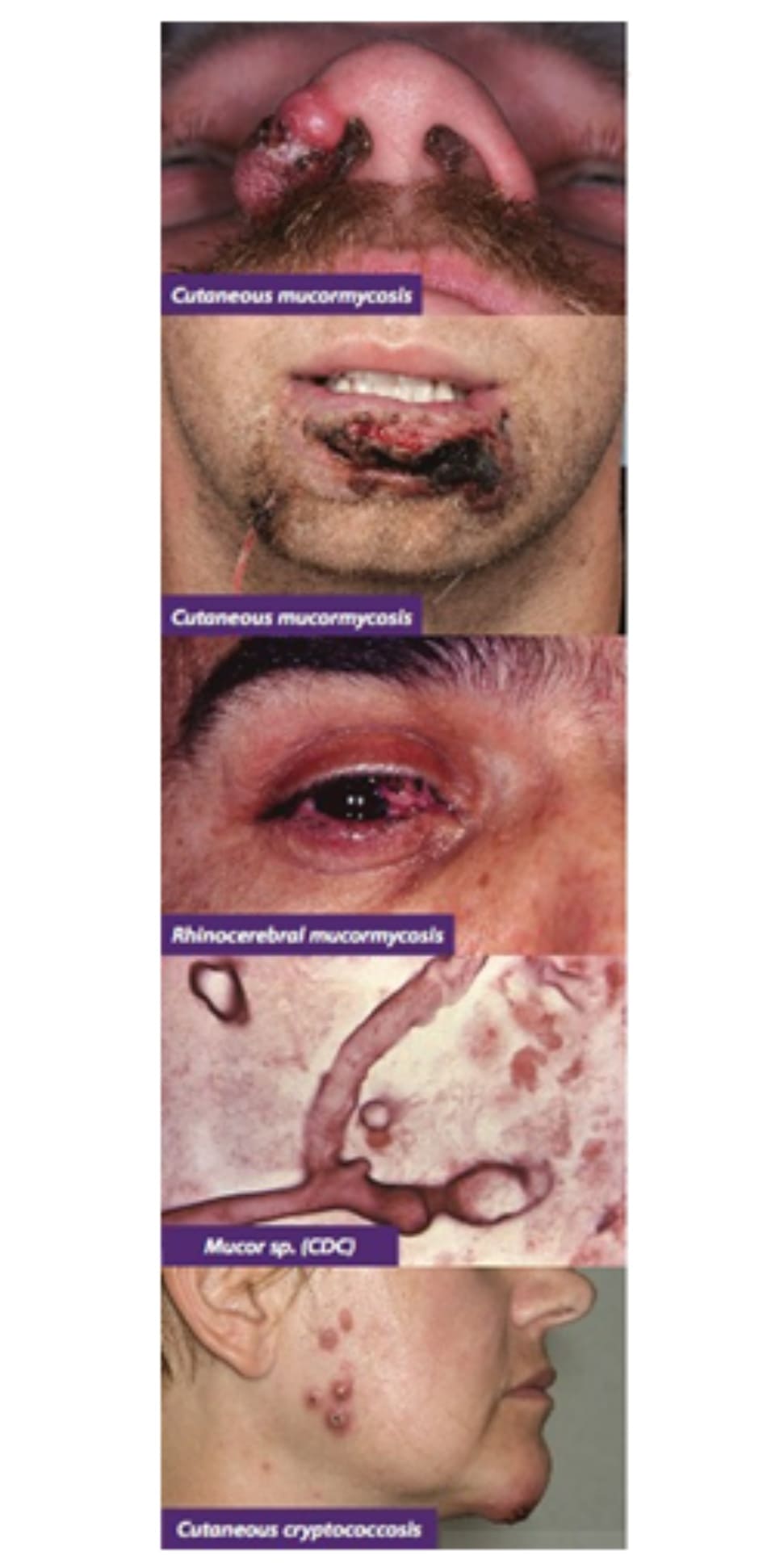
- Tổng quát: bệnh nhiễm nấm xâm nhập mạch máu nặng thường gặp nhất do các loài thuộc nhóm Rhizopus (phổ biến nhất), Absidia và Mucor gây Mucormycosis thường thấy ở bệnh nhân suy giảm miễn dịch (ví dụ, bệnh bạch cầu, AIDS, cấy ghép) và bệnh nhân tiểu đường hoặc người nghiện rượu có nhiễm toan ceton. Bệnh nhiễm nấm này rất khó điều trị và tỷ lệ tử vong cao.
- Lâm sàng: Đặc trưng bởi viêm xoang nặng tiến triển nhanh đến hoại tử và chảy dịch mũi có máu. Khi tình trạng nhiễm nấm tiến triển, bệnh nhân bị ban đỏ ở mặt, phù nề và đau, nhức đầu sau hốc mắt, chứng lồi mắt và nhìn đôi. Các vết loét phá hủy do mucormycosis có thể xâm nhập qua tấm cribriform vào hệ thần kinh trung ương (CNS).
- Chẩn đoán
Chẩn đoán ban đầu tốt nhất: Lâm sàng + sinh thiết da cho thấy sợi nấm rộng như dải băng, không vách ngăn với phân nhánh không đều theo góc vuông (90 °) và xâm lấn mạch máu. Yêu cầu chụp CT hoặc MRI để đánh giá mức mở rộng của xâm lấn và hoại tử.
Chẩn đoán chính xác nhất: Cấy nấm trên mô bị nhiễm.
- Điều trị
Lựa chọn đầu tiên: Điều chỉnh tình trạng nhiễm toan ceton cơ bản + IV amphotericin B +/- loại bỏ phẫu thuật.
Lựa chọn thứ hai: IV
USMLE Pearls: Aspergillosis xâm lấn: Nhiễm nấm sâu do nấm cơ hội xâm lấn mạch, Aspergillus fumigatus và flavus. Thường gặp ở bệnh nhân suy giảm miễn dịch, đặc biệt là những người bị giảm bạch cầu trung tính nặng và đặt ống thông IV. Bệnh aspergillosis xâm lấn có thể biểu hiện kèm theo viêm xoang hoại tử nặng tương tự như bệnh viêm màng nhầy. Sự khác biệt chính là trên sinh thiết, Aspergillus có sợi nấm mỏng hơn, có vách ngăn và phân nhánh đều đặn theo các góc nhọn (45 °). Điều trị bằng voricon- azole +/- caspofungin.
9. CRYPTOCOCCOSIS
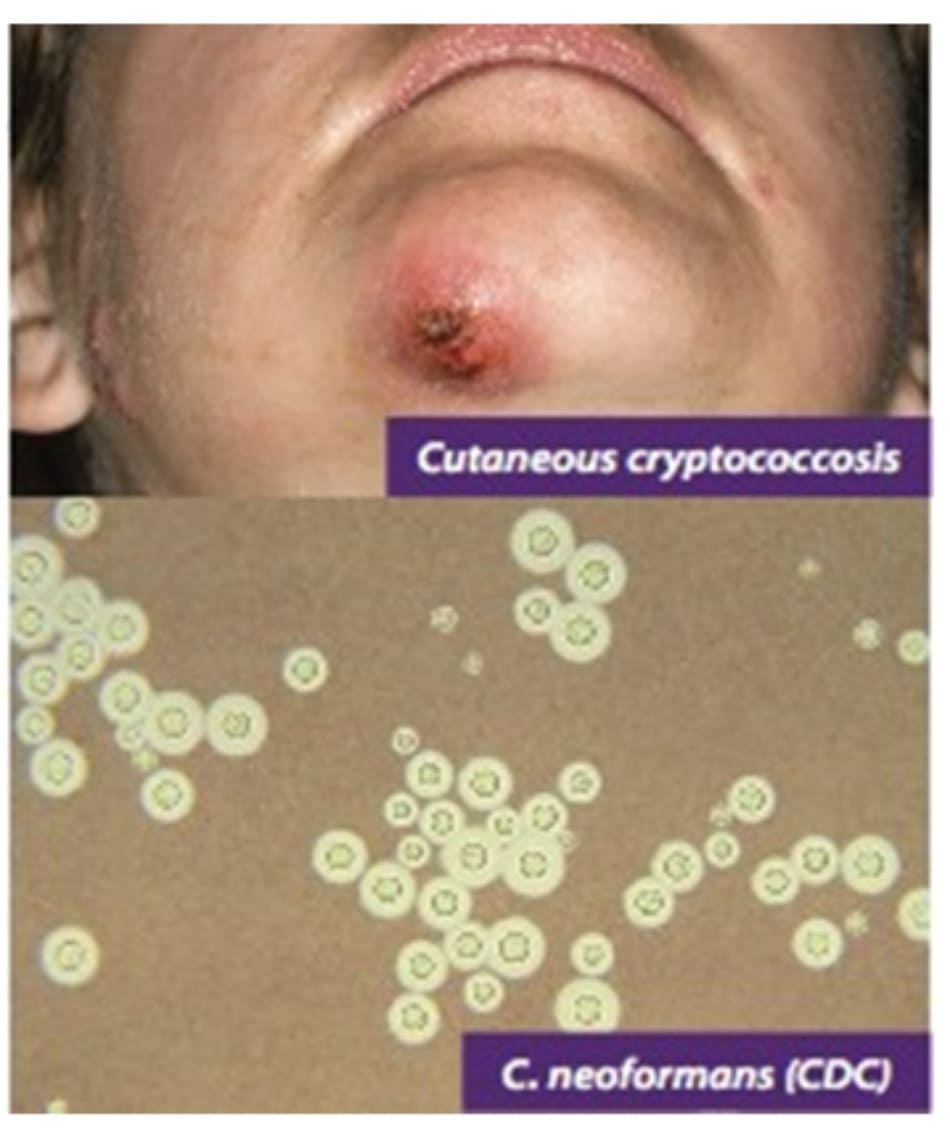
- Tổng quát: bệnh nhiễm nấm cơ hội xâm nhập chủ yếu vào phổi do nấm lưỡng hình có vỏ Cryptococcus neoformans. Sự lây nhiễm là do hít phải nấm men, đặc biệt là khi tiếp xúc với phân chim bồ câu. Sự lan truyền ngoài phổi đến thần kinh trung ương, da và xương thường xảy ra ở những vật chủ bị suy giảm miễn dịch, đặc biệt là những người nhiễm HIV / AIDS và ghép tạng. Đây là nguyên nhân phổ biến nhất của viêm màng não ở người nhiễm HIV.
- Lâm sàng: Biểu hiện ngoài da không đặc hiệu. Nó có thể biểu hiện với viêm mô tế bào, các nốt sẩn ở rốn giống như u mềm lây và / hoặc mảng, nốt, vết loét thực vật và áp xe có hoặc không có đường rò.
- Chẩn đoán
Chẩn đoán ban đầu tốt nhất: Lâm sàng + phát hiện kháng nguyên cryptococcus qua ELISA hoặc xét nghiệm ngưng kết mủ. Việc nhuộm mực Ấn Độ đối với các vết xước trên da, huyết thanh hoặc dịch não tủy có thể chứng tỏ nấm men có vỏ.
Chẩn đoán chính xác nhất: Cấy nấm trên mô bị nhiễm.
- Điều trị
Lựa chọn đầu tiên: Fluconazole hoặc itraconazole đường uống cho bệnh nhẹ đến trung bình không ảnh hưởng đến thần kinh trung ương; đối với bệnh nặng hoặc ảnh hưởng đến thần kinh trung ương, sử dụ ng IV amphotericin B + 5-flucytosine, tiếp theo điều trị duy trì bằng fluconazole.
- Lựa chọn thứ hai: Voriconazole hoặc posaconazole.