Bài viết Laser và ánh sáng của tác giả Greg J. Goodman được biên dịch bởi Bs. Trương Tấn Minh Vũ từ bài viết gốc: Laser and lights.
Nội dung chính
- Trẻ hóa da mặt bang laser thường được dùng để cải thiện tình trạng da bị tổn thương do môi trường và bệnh tật.
- Hiện nay có nhiều liệu pháp để trẻ hóa da mặt bang laser và ánh sáng, cần có hiểu biết cơ bản về vật lý laser để đánh giá đầy đủ các công nghệ dựa trên ánh sáng.
- Các loại laser bào mòn như laser Co2 và Er: YAG cải thiện kết cấu bề mặt da và các vấn đề về độ lồi lõm da (nếp nhăn, sẹo, tổn thương do ánh nắng mặt trời, các u da lành tính và mũi sư tử). Những tia laser này có thể gây ra những tổn thương nhất định.
- Thiết bị laser và ánh sáng cho tỷ lệ tổn thương tối thiểu và hiệu quả ở một mức độ nào đó được dùng thay thế các kỹ thuật đòi hỏi thời gian lành thương đáng kể, giảm thời gian nghỉ ngơi sau điều trị và rủi ro.
- Nhiều công nghệ dựa trên ánh sáng hiện có thể cung cấp nhiều bước sóng và/hoặc có các tay cầm đặc biệt cho phép chúng nhắm các mục tiêu có sắc tố và mạch máu.
1. Lịch sử của Lasers
Lịch sử của laser bắt đầu từ thế kỷ 19 và 20. Mô tả về lý thuyết sóng của Maxwell năm 1864 đặt bối cảnh cho một thời kỳ ứng dụng vật lý hạt nhân rất hiệu quả. Năm 1905, Max Planck cho rằng bức xạ điện từ có thể tồn tại trong các hạt nhỏ (lượng tử). Năng lượng liên quan đến độ dài bước sóng theo phương trình rất nổi tiếng hiện nay là E = hv trong đó E là năng lượng, V là tần số của sóng điện từ và h là hang so Planck. Những lượng tử năng lượng này ngày nay được gọi là photon.
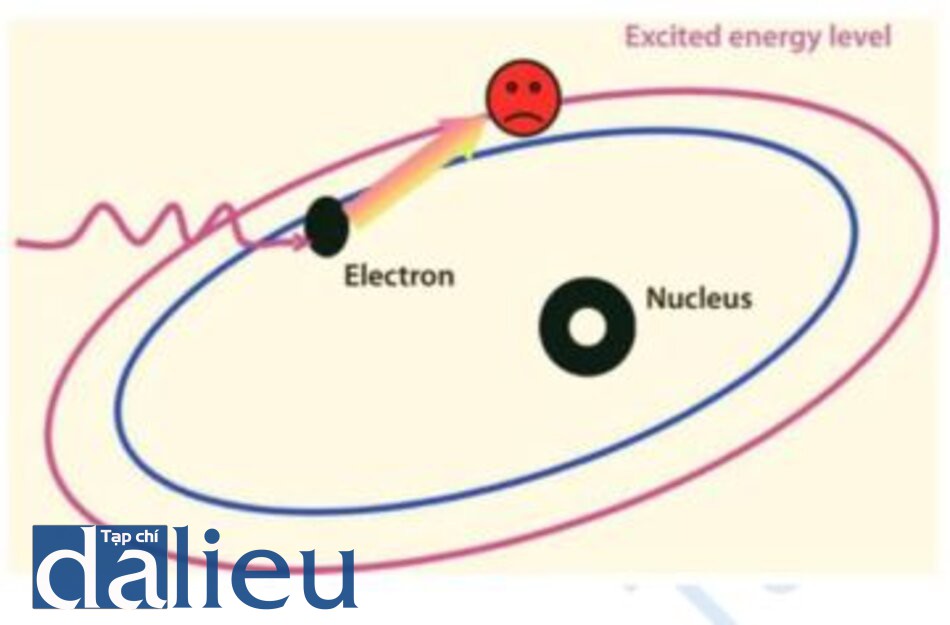
Ngay sau đó Neils Bohr lưu ý rằng các nguyên tử, khi được chiếu xạ bằng ánh sáng trắng, sẽ chỉ hấp thụ một số thành phần quang phổ của ánh sáng đồng nhất với nguyên tử đó. Dựa trên những quan sát này, ông đề xuất lý thuyết rằng các electron bao quanh hạt nhân của một nguyên tử theo những quỹ đạo xác định và những electron này có thể chuyển tiếp giữa các quỹ đạo này, với sự phát xạ năng lượng đặc trưng khi chúng thực hiện quá trình này. Những phát xạ năng lượng đặc trưng này là các photon do Planck đề xuất. Sự chuyển đổi tự phát giữa các quỹ đạo electron này dẫn đến sự phát xạ tự phát của các photon có bước sóng đặc trưng. Bổ sung năng lượng như ánh sáng vào các nguyên tử có thể dẫn đến sự hấp thụ năng lượng này bởi các electron ở mức quỹ đạo thấp hơn, nâng năng lượng của nó lên mức cao hơn (Hình 1.1), và sau đó trở lại mức thấp hơn và phát ra các photon đặc trưng tương tự như xảy ra theo cách tự phát.
Vào năm 1917, Albert Einstein đã đưa ra giả thuyết rằng ngoài sự phát xạ của các photon từ năng lượng tự phát và hấp thụ, một cơ chế sản xuất photon khác có thể xảy ra và điều này được gọi là “sự phát xạ kích thích”: “Một ánh sáng rực rỡ đã làm tôi biết về sự hấp thụ và phát ra của bức xạ… ”[1],
Sự phát xạ kích thích bắt đầu với một nguyên tử với một electron ở trạng thái kích thích chiếm một quỹ đạo cao. Neu electron này tự phân rã năng lượng để xuống một quỹ đạo có mức năng lượng thấp hơn, nó sẽ tạo ra một photon có năng lượng đặc trưng như mô tả ở trên. Neu electron này (trong khi vẫn bị kích thích) bị nhắm mục tiêu bởi một photon phù hợp với photon sẽ được tạo ra một cách tự nhiên, nó sẽ dẫn đến sự phóng ra của hai photon, một photon tới và photon được tạo ra khi electron chuyển từ trạng thái kích thích sang trạng thái nghỉ của nó (Hình 1.2).
Trong nhiều thập kỷ sau đó, các nhà nghiên cứu khác không chỉ chứng thực lý thuyết về phát xạ kích thích này mà còn chỉ ra rang photon tới và photon tạo ra giống hệt nhau về pha, hướng, bước sóng và tần số. Ban đầu masers (khuếch đại vi sóng để phát ra phát xạ kích thích), được Gordon thiết kế vào năm 1955, sử dụng lý thuyết này, tiếp theo là laser đầu tiên vào năm 1960 khi Maiman chứng minh việc tạo ra phát xạ kích thích thông qua một tinh the ruby.
Tiếp theo trong những năm 1960 là một sự bùng nổ về tài liệu mô tả về nhiều loại laser mà yttrium nhôm garnet (YAG), argon, carbon dioxide (CO2), và laser pulsed-dye da được mô tả.

2. Các công nghệ hiện có
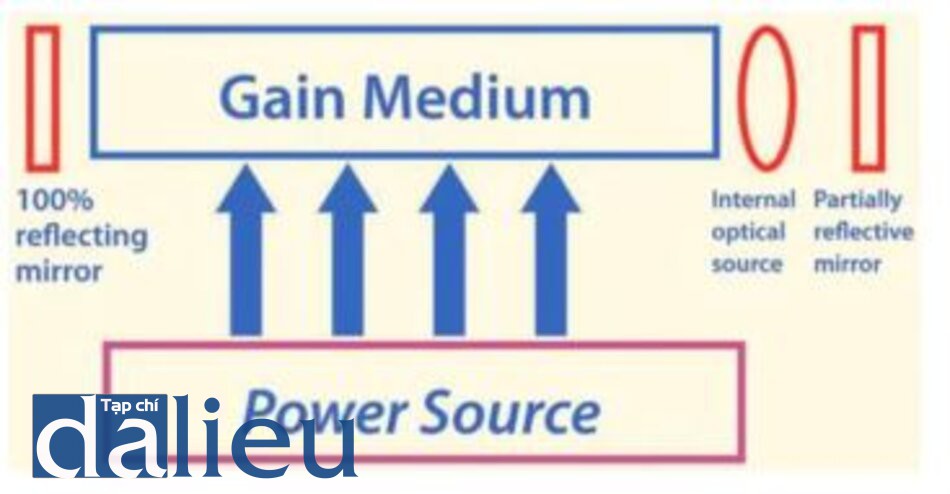
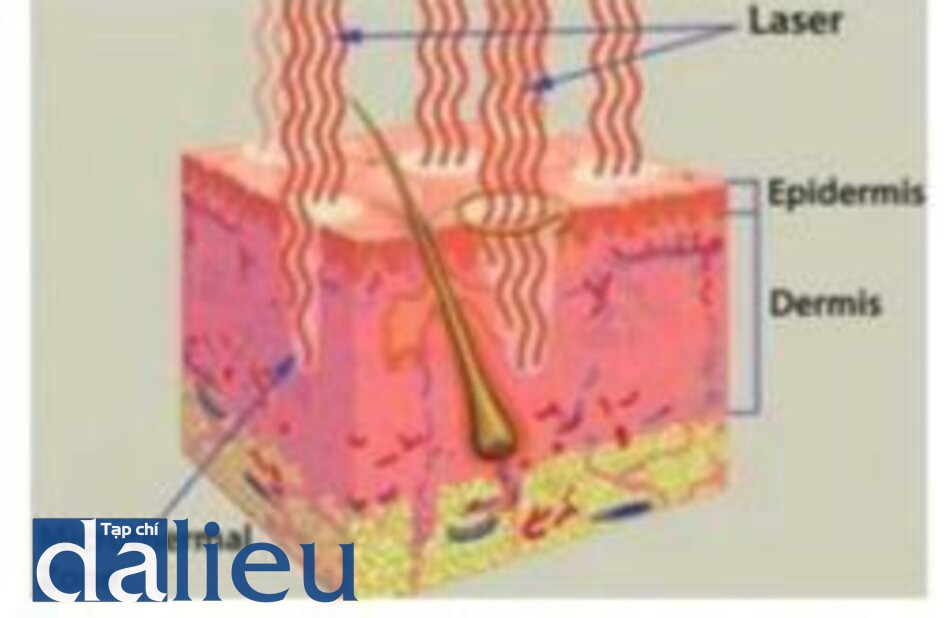
Laser có thể được nghĩ một cách đơn giản gồm ba thành phần thiết yếu – một nguồn năng lượng bên ngoài có thể truyền năng lượng cho hệ thống, môi trường tạo tia laser, và ống cộng hưởng để giữ cho quá trình hoạt động (Hình 1.3).
Nguồn năng lượng bên ngoài có thể là dòng điện như trong laser diode thu nhỏ, tần số vô tuyến như trong một so laser CO2, hoặc phản ứng hóa học như trong trường hợp của laser hydro florua. Laser cũng có thể được sử dụng để bơm hoặc cung cấp năng lượng cho một tia laser khác, chẳng hạn như laser argon-ion laser nhuộm xung được sử dụng cho các tổn thương mạch máu. Phương pháp phổ biến còn lại để cung cấp năng lượng cho hệ thống laser là sử dụng đèn flash như đèn flash của máy ảnh. Loại kích thích này được sử dụng phổ biến trong các loại laser như laser ruby, Nd: YAG, và Erbium: YAG.
Môi trường tạo tia laser chứa vật chất thường được đặt tên cho chùm tia laser tiếp theo và biếu thị bước sóng và đặc điểm nội tại của nó. Môi trường laser có thể ở thể khí, lỏng hoặc rắn. Ví dụ về loại khí bao gồm CO2, argon, krypton, hơi đồng và hơi vàng.
Môi trường tạo laser lỏng sử dụng thuốc nhuộm huỳnh quang và dung môi lỏng để tạo ra các loại laser nhuộm xung khác nhau. Laser thể rắn được thiết kế xung quanh các tinh thể mà các tạp chất được thêm vào, chang hạn như Nd được thêm vào tạp chất là tinh thể
YAG để tạo ra laser Nd: YAG đặc trưng. Các tạp chất khác có thể được thêm vào tinh thể hữu ích này, chẳng hạn như potassium tritanyl phosphate (KTP) và erbium, để tạo ra các bước sóng với các tương tác rất khác nhau trên da.
Trong môi trường tạo tia laser, hầu hết các nguyên tử ở trạng thái nghỉ với các electron ở một quỹ đạo năng lượng thấp gần với hạt nhân. Khi năng lượng được thêm vào hệ thống này, các nguyên tử trở nên kích thích khi các electron của chúng được cảm ứng để chuyển lên quỹ đạo hoặc mức năng lượng cao hơn. Khi các electron thư giãn trở lại mức quỹ đạo nghỉ của chúng, sự chuyển dịch từ quỹ đạo năng lượng cao hơn xuống quỹ đạo thấp hơn đi kèm với sự phát xạ “tự phát” của một photon. Photon này là một nhóm năng lượng rời rạc và có đặc trưng của nguyên tử trong môi trường tạo laser, hay cụ thể hơn là sự chênh lệch năng lượng giữa mức quỹ đạo kích thích và quỹ đạo nghỉ của electron. Photon này có một bước sóng đặc trưng và chính độ dài sóng này đặc trưng phần lớn cho sự tương tác của laser với mô.
Khi năng lượng bên ngoài tác động trong một thời gian, hầu hết các nguyên tử sẽ trở nên kích thích, gây ra cái được gọi là “sự nghịch đảo dân số”. Khi trạng thái này đạt được thì hiện tượng phát xạ kích thích xảy ra. Phát xạ kích thích là sự kiện chính cho phép các tia laser hình thành. Trên thực tế, laser là từ viết tắt của cụm từ “khuếch đại ánh sáng bằng cách phát bức xạ kích thích”.
Như đã thảo luận trước đó trong chưong này, phát xạ kích thích được tạo ra khi một photon có bước sóng và năng lượng đặc trưng cùng với sự chênh lệch giữa các mức năng lượng của vật chất trong môi trường tạo laser tiếp cận một nguyên tử đã được kích thích với electron đang ở quỹ đạo có năng lượng cao hon ( Hình 1.2). Khi photon này tư ong tác với nguyên tử bị kích thích, nó không những không thay đổi so với va chạm mà còn mang theo một photon khác có cùng đặc điểm với nguyên tử bị kích thích khi nguyên tử này thư giãn trở lại trạng thái nghỉ. Điểm đặc biệt là photon tới và photon được tạo ra không chỉ có cùng bước sóng và đặc điểm năng lượng mà còn hoàn toàn cùng pha với nhau, hai photon bay ra cùng hướng giống như hai con nòng nọc boi đồng bộ. Do đó, có vẻ như một photon tới đã tạo ra hai photon đi ra có khả năng trao đổi tưong tự với các nguyên tử khác bị kích thích trước trong môi trường tạo laser. Do đó, sẽ mất rất ít thời gian để môi trường tạo laser tạo ra một chùm gồm nhiều photon (tia laser) có cùng đặc điểm được giải phóng.
Hộp cộng hưởng của quá trình này thường có gưong ở hai đầu, chức năng của nó là khuếch đại và định hướng luồng ánh sáng laser. Bằng phản xạ tới lui của những ánh sáng này trong hộp, chỉ ánh sáng laser truyền theo một hướng mong muốn được sử dụng, phần còn lại sẽ bị hấp thụ bởi các thành bên của buồng. Ở một đầu gưong phản chiếu hoàn toàn, đầu kia phản xạ 99%. Chùm tia đầu ra cuối cùng được phép ra khỏi đầu phản xạ một phần và trở thành chùm tia laser có thể sử dụng được.
3. Đặc điểm của chùm tia laser
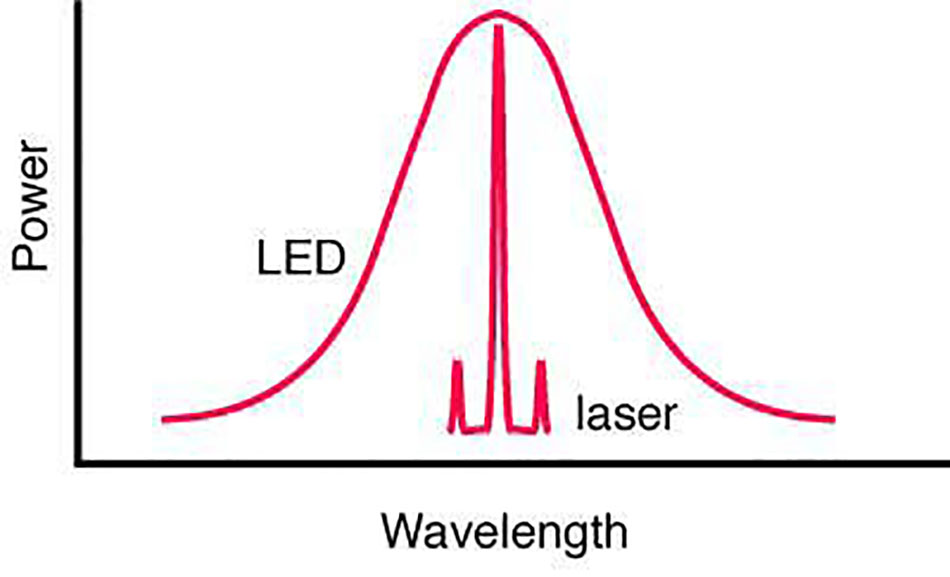
Ánh sáng laser khác với ánh sáng xung quanh ở chỗ nó nhất quán, chuẩn trực, đơn sắc và có thể phát xung (Bảng 1.1).
3.1 Nhất qn uán về không gian và thời gian
Các sóng ánh sáng trong tia lasser giống nhau, truyền đi theo cùng một hướng với rất ít sự phân kỳ chùm tia.
3.2 Chuẩn trực
Điều này đề cập đến khả năng duy trì cường độ của chùm tia laser trong một khoảng cách xa với độ khuếch tán ánh sáng thấp so với ngọn đuốc hoặc nguồn sáng khác.
Hai yếu tố này cho phép chùm tia laser hội tụ chặt chẽ tại một điểm có năng lượng tối đa nếu cần. Điểm này có thể được sử dụng để cắt mô hoặc là điểm năng lượng đạt mức tối đa để tương tác năng lượng cao với mục tiêu trong mô được gọi là thể nhiễm sắc.
3.3 Đơn sắc
Đặc tính quan trọng thứ ba của laser là ánh sáng có cùng bước sóng đon, tức là ánh sáng đơn sắc. Điều này cho phép tia laser tương tác với các cấu trúc nhất định trong da có khả năng hấp thụ bước sóng đó tốt hơn các cấu trúc lân cận của nó.
3.4 Phát xung
Đặc điểm thứ tư của chùm tia laser là khả năng phát xung của chúng. Mặc dù đôi khi laser được sử dụng ở chế độ liên tục, hầu hết được sử dụng theo kiểu xung. Điều này cho phép xung tác động đến mục tiêu trong mô vừa đủ lâu để làm tổn thương nó mà không làm hỏng các cấu trúc xung quanh ở bất kỳ mức độ nào. Khoảng thời gian của xung yêu cầu tỷ/ lệ với kích thước của mục tiêu.

3.5 Ánh sáng xung mạnh
Ánh sáng xung cường độ cao sử dụng đèn flash công suất cao không liên tục để tạo ra đầu ra nhiều bước sóng. Điều này sử dụng hiệu ứng cộng của dải nhiều bước sóng thay vì một bước sóng đơn lẻ để tạo hiệu ứng trên mô. Do đó, nó không dựa vào tính đơn sắc, chuẩn trực, hoặc sự kết hợp không gian và thời gian, và không thể được hội tụ, chỉ đơn giản cộng dồn hiệu ứng của mỗi chút ánh sáng với mỗi bước sóng trong số nhiều bước sóng để gây ra sự hấp thụ mạnh mẽ bởi thể nhiễm sắc đích. Công nghệ này dựa trên thực tế là các tế bào sắc tố hấp thụ năng lượng qua một phổ bước sóng ánh sáng rộng và không cần phải nhắm mục tiêu chỉ bằng đỉnh hấp thụ cao nhất của dải hấp thụ đó.
4. Các loại tưong tác giữa laser-mô đích
Khi chùm tia laser được tạo ra thì nó sẽ hướng vào người hoặc vật nào đó và bị hấp thụ bởi co thể đó. Ví dụ, sự đi qua da của tia laser là một chuỗi hiện tượng phân tán và hấp thụ khi gặp các chướng ngại vật. Mục tiêu hấp thụ hoặc thể nhiễm sắc chỉ có một số lượng ít (Bảng 1.2).

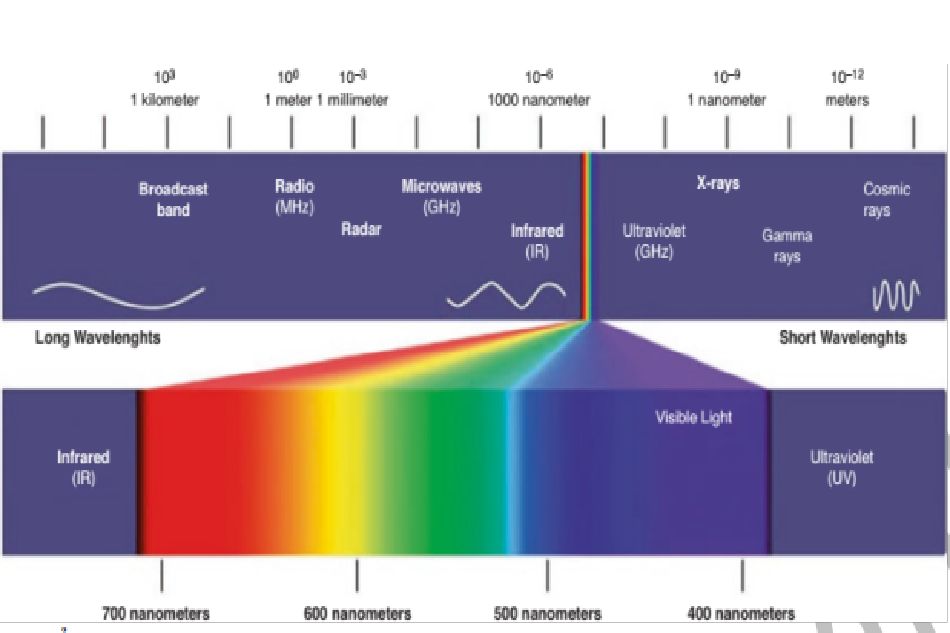
Việc sử dụng laser trong da liễu trải dài từ laser phổ ánh sáng nhìn thấy từ 300 nm đến phổ hồng ngoại trung bình (Hình 1.4). Các độ dài sóng này có thể nhắm đến các thể nhiễm sắc hoặc mục tiêu cụ thể trong da. Các mục tiêu nội sinh trong da bao gồm hemoglobin (được oxy hóa và khử oxy), melanin và nước. Đôi khi các chất ngoại sinh có thể xâm nhập vào da như hình xăm được đưa vào hoặc các vật liệu lạ khác cũng là mục tiêu được nhắm đến. Một số trường hợp khác, chúng ta có thể bổ sung hoặc tăng cường mục tiêu hiện có cho da bằng cách bôi, cấy hoặc ăn một số chất nhạy cảm vào vị trí sẽ được chiếu ánh sáng hoặc tia laser, cũng như được thực hiện với liệu pháp quang động (PDT).
Việc phát hiện ra các mục tiêu này đã cho phép nhắm mục tiêu có chọn lọc và phá hủy các cấu trúc tế bào và dưới tế bào. Tuy nhiên, việc lựa chọn bước sóng thích hợp là không đủ để đảm bảo gây tổn thưong có chọn lọc mục tiêu đó. Gây tổn thưong bằng các cơ chế như nhiệt phải tập trung vào mục tiêu. Cung cấp bước sóng có năng lượng chính xác liên tục làm mục tiêu đó trở nên quá nhiệt và bức xạ năng lượng đó đến các mô xung quanh. Nó sẽ tạo ra tổn thương thứ cấp cho các mô lân cận, do đó làm tăng tỷ/ lệ biến chứng. Những vấn đề thứ phát này có thể được giảm thiểu bằng cách rút ngắn giai đoạn gia nhiệt để giới hạn nhiệt ở vùng lân cận của mục tiêu dự kiến này. Mỗi mục tiêu có kích thước khác nhau và cần gia nhiệt trong một khoảng thời gian khác nhau. Các cấu trúc nhỏ như tế bào hắc tố và các hạt màu hình xăm sẽ bị phá hủy tốt nhất bởi xung ngắn có năng lượng cao, trong khi các cấu trúc lớn hơn như mạch máu và nang lông đòi hỏi xung dài hơn, năng lượng đỉnh thấp và chậm hơn.
Sự tương tác của chùm tia laser với mô có thể trong số năm loại (Bảng 1.3). Hầu hết tổn thương mô do tia laser và ánh sáng cần phải làm nóng và phá hủy mục tiêu có chọn lọc. Tốc độ làm nóng mục tiêu có thể dẫn đến nhiều hiệu ứng. Đầu tiên, có thể có tổn thương cơ học đối với các mô do làm nóng nhanh bởi xung laser năng lượng rất cao, thời gian ngắn. Điều này rất quan trọng với các mục tiêu nhỏ như sắc tố trong hình xăm và tế bào hắc tố trong các tổn thương sắc tố. Quá trình này tạo ra sóng áp suất rất cao và sự giãn nở nhiệt nhanh chóng, theo nghĩa đen, làm vỡ mục tiêu và được gọi là hiệu ứng quang âm.


Cơ chế phổ biến nhất được sử dụng bởi laser là gây ra tổn thương nhiệt có chọn lọc (quang nhiệt), làm biến tính và đông máu các tế bào đích. Khái niệm quang nhiệt chọn lọc nhấn mạnh sự hấp thụ có chọn lọc bởi các mục tiêu có màu như mạch máu, tế bào sắc tố của xung ánh sáng laser thích hợp [2]. Nguyên lý này đã tạo ra một cuộc cách mạng về tính an toàn và hiệu quả của liệu pháp laser, đảm bảo rằng tổn thương nhiệt được giới hạn cụ thế ở mục tiêu đã định, để phần còn lại của da tương đối không bị ảnh hưởng.
Một cơ chế tương tác laser khác cũng liên quan đến việc đốt nóng các mô nhưng theo một cách hơi khác. Khi tia laser lấy nước làm mục tiêu chính, chùm tia này trở nên tương đối không chọn lọc, vì tất cả da đều chứa thể nhiễm sắc này. Tuy nhiên, tia laser được tạo ra có khả năng hạn chế thiệt hại gây ra cho mục tiêu đã định. Tia laser được thiết kế để tạo ra một xung năng lượng cao, thời gian ngắn có khả năng làm nóng nước trong tế bào, làm bốc hơi nước này và tạo ra khói hoặc chùm hơi nước và các chất bên trong tế bào. Neu năng lượng, độ dài xung và lựa chọn tia laser phù hợp, tốn thương nhiệt đe lại trong mô tương đối ít. Bằng cách này, việc bào mòn xảy ra có chọn lọc và các mục tiêu không cần thiết được loại bỏ. Bào mòn như một hình thức tương tác giữa laser và mô được thấy khi tái tạo bề mặt bang laser CO2 và erbium.
Cơ chế tương tác thứ tư là tương tác quang hóa. Quang hóa tồn tại xung quanh chúng ta nhờ quá trình quang hợp trong thực vật, liệu pháp quang hóa bằng tia cực tím để điều trị bệnh vẩy nến và bệnh chàm, một số rối loạn da nhạy cảm với ánh sáng, sản xuất vitamin D và hoạt động của thị giác là những ví dụ. Tia laser excimer (308 nm) được sử dụng trong điều trị rối loạn giảm sắc tố và bệnh vẩy nến [3,4], u lympho tế bào T ở da [5], viêm da dị ứng [ố] và nhiều bệnh da liễu khác là ví dụ về phản ứng quang hóa gây ra sự chết tế bào theo chương trình của tế bào đích bao gồm tế bào lympho T [7]. PDT bao gồm việc sử dụng tia laser hoặc ánh sáng có bước sóng dài, xuyên sâu để kích hoạt các mô được đánh dấu bang porphyrin như ung thư da và tổn thương tiền ung thư, hoặc bước sóng ngắn hơn để nhắm vào các tổn thương nằm nông hơn [8]. Porphyrin, có thể được tiêm hoặc bôi một cách chọn lọc, nhắm vào một số mô phân chia nhanh nhất định như khối u, và sau khi được kích hoạt bằng ánh sáng laser đỏ, chúng tạo ra oxy đơn và các gốc tự do, cuối cùng gây tổn hại cho các tế bào chứa các hóa chât này.
Quang điều chế (Photomodulation) là một quá trình khác, sử dụng các tương tác mô-ánh sáng không sinh nhiệt thường bằng các chùm diode phát quang dải hẹp (LED). Điều này được cho là hoạt động ở cấp độ tế bào và dưới tế bào để thay đổi quy định tổng hợp protein. Đèn LED phát ra ánh sáng cường độ thấp, từ tia cực tím đến tia hồng ngoại. Các thiết bị LED có thể được bố trí trong các bảng khá lớn để có thể xử lý các diện tích bề mặt lớn. Đèn LED trong phổ 590 nm đã tạo ra sự cải thiện về mặt lâm sàng [9-11].
5. Các thiết bị trẻ hóa da mặt được sử dụng hiện nay
Có những thiết bị được thiết kế để trẻ hóa da mặt với các ưu điểm đã thảo luận ở trên về tương tác mô – laser. Thiết bị bào mòn loại bỏ các mục tiêu ở biểu bì và bì sẽ được thảo luận đầu tiên, tiếp theo là các công nghệ không bào mòn. Công nghệ không bào mòn hoạt động thông qua việc tác động các thể nhiễm sắc có hoặc không có sự bảo vệ của lớp biểu bì, hoặc thông qua việc tác động nhiệt chọn lọc trên da, thường sử dụng nước làm thể nhiễm sắc với sự bảo vệ biểu bì. PDT sử dụng porphyrin làm thể nhiễm sắc và quang điều chế của nó sẽ được các tác giả khác đề cập trong bài này và sẽ được trình bày khi liên hệ với tăng cường ánh sáng và laser trong các kỹ thuật trẻ hóa khuôn mặt.
6. Thiết bị laser hồng ngoại bào mòn tái tạo bề mặt
6.1 Mô tả các thiết bị laser hồng ngoại hiện nay
Vào đầu những năm 1990, những thiết bị laser này đã phần lớn thay thế kỹ thuật mài mòn da và lột da mạnh bằng hóa chất như một phương pháp điều trị được lựa chọn để tái tạo bề mặt nói chung, đặc biệt là đối với các tổn thương da do ánh sáng, nếp nhăn và sẹo teo.
6.2 Laser CO2
Laser CO2 vẫn có vai trò trong việc trẻ hóa khuôn mặt, nhưng nó đang giảm dần khi (hoặc có thể được cải thiện bởi) có sự gia tăng của các công nghệ không bào mòn và an toàn hơn. Tuy nhiên, có lẽ là hợp lý khi cho rằng ít công nghệ hiện có nào sánh được với hiệu quả của laser CO2 trong nhiều ứng dụng của nó. Sự ra đời của laser CO2 xung ngắn năng lượng cao và các công nghệ quét rất thông minh đã cung cấp các liệu pháp laser tái tạo đầu tiên để trẻ hóa da mặt an toàn. Dữ liệu bệnh nhân thu thập được cho thấy một kỹ thuật tương đối thành công với tỷ/ lệ biến chứng hài lòng.
Laser CO2 hoạt động ở bước sóng hồng ngoại xa (10.600 nm) và được hấp thụ bởi nước. Do đó, tia laser sẽ bốc bay tất cả các mô trên đường đi của nó đến độ sâu đều. Năng lượng ở bước sóng này nhanh chóng được hấp thụ và tiêu đi trong một khoảng cách rất ngắn của mô [12].
6.3 Laser CO2 thế hệ mới
Nhiều tiến bộ đã được tạo ra trong việc sử dụng laser CO2 để điều trị bề mặt da (tái tạo bề mặt da). Công nghệ được cải tiến đã làm giảm sự phụ thuộc vào kỹ năng của người vận hành, do đó cải thiện kết quả tái tạo. Laser CO2 có thể bào mòn một lớp da tương đối mỏng (20-50 pm) do sự tắt nhanh của chùm tia trong mô. Đe hoàn toàn không để lại than (char-free), hệ thống laser phải cung cấp đủ năng lượng để làm bào mòn mô (5 J/cm2) trong thời gian ngắn hơn thời gian giãn nhiệt của da (1 ms) [13]. Hai cách tiếp cận đã cung cấp thỏa đáng điều kiện cần thiết của quá trình bào mòn biểu bì với tổn thương nhiệt tối thiểu đối với lớp bì nhú: laser CO2 năng lượng cao, xung ngắn không hội tụ và laser CO2 hội tụ quét trong thời gian ngắn.
- Laser CO2 năng lượng cao, xung ngăn, không hội tụ. Cách tiếp cận đầu tiên liên quan đến laser CO2 năng lượng rất cao, xung ngắn, không hội tụ [14,15]. Laser Ultrapulse (laser Lumenis, Yokneam, Israel) sử dụng một ống laser được cấp điện để tạo ra các xung ngắn (dưới 1 ms) công suất cao. Xung này làm bào mòn mô nhanh chóng, loại bỏ nó dưới dạng hơi nước (chùm), nhiệt lượng ít hơn được lưu lại trong mô và truyền đến các mô lân cận không phải mục tiêu.
Các thiêt bị dạng quét hiện nay là phô biên ở laser CO2, do đó tiêu chuẩn hóa thêm quy trình. Nó đặt các xung ở các dạng có kích thước, hình dạng và diện tích chồng lên nhau khác nhau, cho phép ứng dụng đồng nhất năng lượng laser vào da và khả năng tái tạo chính xác giữa các người sử dụng. Thiết bị này cũng chuẩn trực chùm tia (giữ cho chùm tia không hội tụ và các tia song song với nhau), cho phép người sử dụng thực hiện ở khoảng cách xa với da.
- Laser CO2 dạng quét, thòi gian tác động ngắn, hội tụ. Theo một tiếp cận khác, laser Silk-touch và laser Feather-touch (Lumenis, Yokneam, Israel) sử dụng một máy quét quang co có thể quét chùm tia laser theo mô hình xoắn ốc trong thời gian ngắn (<1 ms). Quá trình này bốc bay mô không để lại than bằng cách hội tụ nhọn chùm tia, do đó cho phép năng lượng cao được sử dụng từ một hệ thống laser có năng lượng tưong đối thấp. Máy quét di chuyển nhanh chùm tia hội tụ liên tục theo hình xoắn ốc, giữ thời gian dừng tại bất kỳ điểm cụ thể nào trên đường xoắn ốc dưới lms [16,17].
Cả hai loại laser CO2 này đều đạt được sự bào mòn bề mặt bằng cách cung cấp năng lượng làm nóng da trong thời gian ngắn lý tưởng (< 1 ms). Điều quan trọng là cung cấp đủ năng lượng cho mô trong khoảng thời gian ngắn này để làm bốc hoi nhanh mô này hon là cung cấp từ từ và đun sôi. Loại than có màu nâu đặc trưng có liên quan đến laser CO2 thế hệ trước. Loại than này liên quan với sự sôi chậm của mô và cho biết đã có sự truyền nhiệt ra bên ngoài mô mục tiêu. Loại than hầu như không xuất hiện với những thiết bị laser gây bốc hoi mạnh. Điều này giúp lành thưong nhanh hon với ít biến chứng hon.
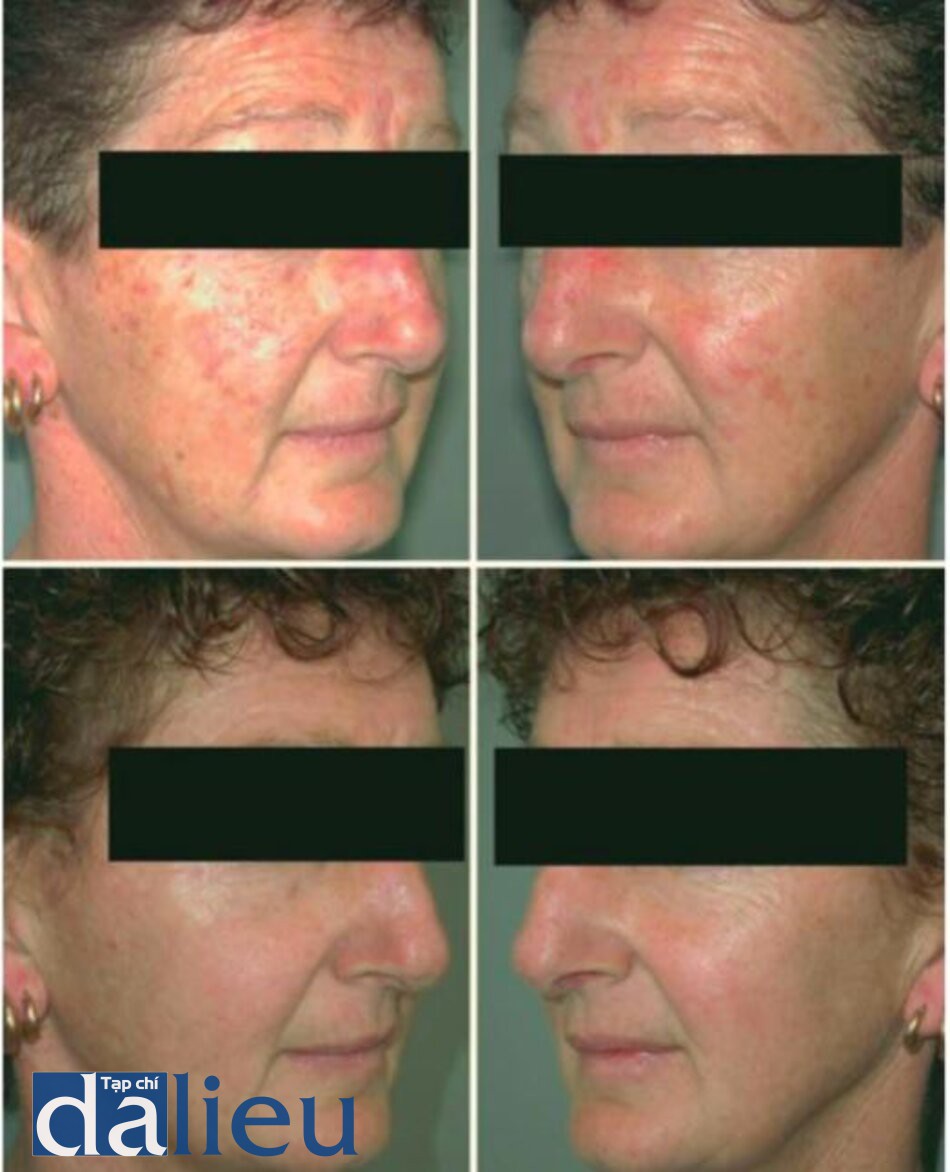
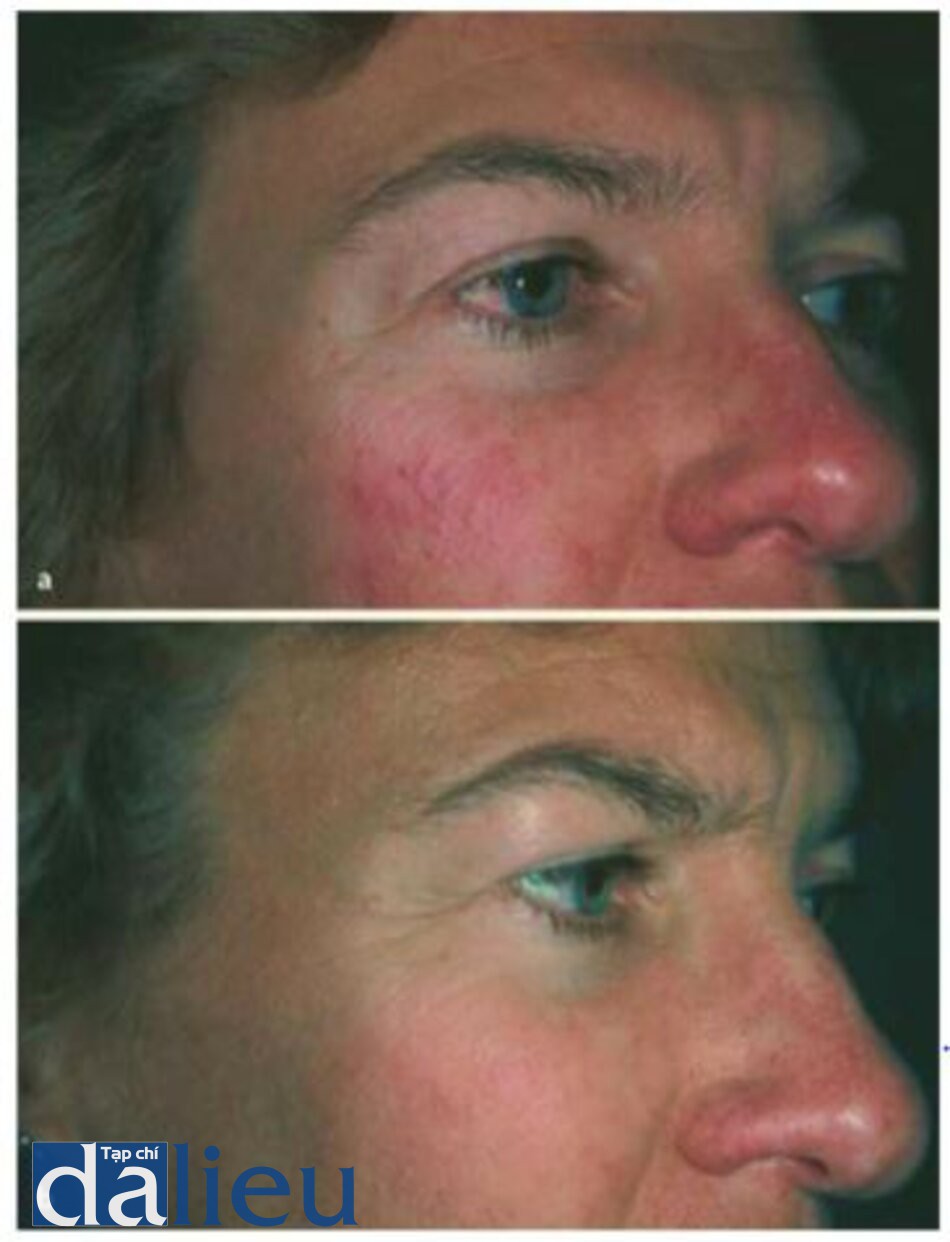
Yêu cầu để sự bốc hoi không để lại than là giữ cho thời gian tác động trên mô xuống dưới 1 ms. Điều này có thể đạt được bằng một trong hai phương pháp (bằng cách chiếu tia trong một thời gian ngắn hoặc bằng một xung nhanh, kết quả sẽ cho phép bào mòn mô có chọn lọc). Laser CO2 có thể được sử dụng như một thủ thuật riêng hoặc kết hợp với phẫu thuật tạo hình, chuyển mỡ và được dùng một cách hạn chế với phẫu thuật cắt bỏ tuyến vú (Hình 1.5-1.7).
6.4 Laser Erbium: YAG
Mặc dù có những tiến bộ khá ấn tượng do laser CO2 thể hiện, các vấn đề tồn tại của hệ thống laser này cũng đã rõ ràng. Chúng bao gồm việc làm chậm thời gian lành thương do giai đoạn viêm kéo dài hoặc “trễ”. Giai đoạn này mô tả việc loại bỏ các tổn thương do nhiệt ở đáy vết thương trước giai đoạn tái tạo. Mặc dù được cải tiến nhiều so với các hệ thống laser trước đó, nhưng laser CO2 mới vẫn để lại một số mô bị tổn thương nhiệt hoại tử ở đáy vết thương và phải được loại bỏ trước khi biểu bì tái tạo. Cũng có báo cáo về sự xuất hiện chậm tình trạng trắng da vài tháng đến vài năm sau khi tái tạo bề mặt bằng laser CO2 riêng biệt [18,19],
Gần đây, một lựa chọn đã có san bằng cách sử dụng tái tạo bề mặt bào mòn và hỗn dịch tế bào biểu bì tự thân. Một bộ kit thương mại đã được phát triển cho phép người sử dụng lấy một cách hiệu quả một vị trí nhỏ vùng da lành và biến nó thành hỗn dịch tế bào với việc phân giải phần da được lay bang trypsin. Hỗn dịch này có thể được phun hoặc nhỏ giọt lên vị trí cần tái tạo của da giảm sắc tố hoặc da bình thường ở bệnh nhân có nguy cơ cao hoặc ở vị trí có nguy cơ cao.
Hỗn dịch tế bào này sẽ chứa một hỗn hợp các tế bào bao gồm tế bào sừng, tế bào hắc tố và nguyên bào sợi trong số những tế bào khác. Ý nghĩa lý thuyết có thể là cải thiện tốc độ chữa lành vết thương, cũng như cải thiện sắc tố của da. Các nghiên cứu trước đây đã chỉ ra rằng cả các chế phẩm tế bào nuôi cấy tự thân và không nuôi cấy đều có thể tái tạo các khu vực mất sắc tố [20,21], Hình 1.8 cho thấy một bệnh nhân đã trải qua nhiều thủ thuật tái tạo bề mặt để chữa sẹo mắc phải nhưng chưa bao giờ tái tạo lại sắc tố của các vùng giảm sắc tố do sẹo. Sự tái tạo sắc tố gần như hoàn chỉnh được thấy sau một buổi duy nhất dùng công nghệ này.
Việc tìm kiếm một loại laser có mức năng lượng thấp hơn nữa vẫn được bắt đầu với các laser CO2 có xung ngắn hơn, nhưng cuối cùng sự chú trọng chuyển sang một loại laser với lượng nhiệt dư ở mô ít hơn, laser erbium: YAG [22].
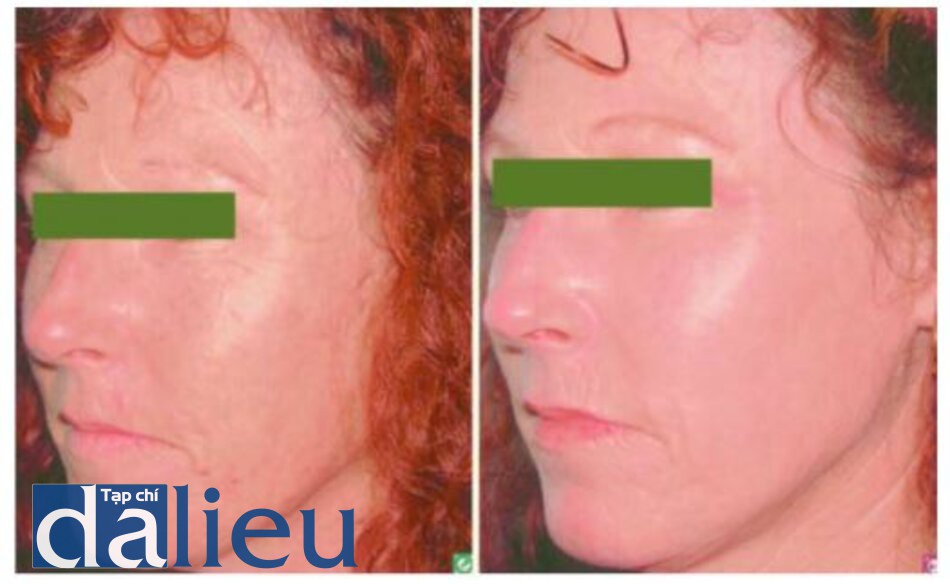


Bước sóng laser erbium được nước hâp thụ nhiều hơn mười lần so với bước sóng CO2, dẫn đến việc bào mòn mô hoàn toàn hơn và chỉ tạo ra một lớp tổn thương nhiệt rất nhỏ [23,24]. Hầu hết các nhà nghiên cứu cho rằng 4-5 Lim mô được loại bỏ trên moi Jun năng lượng được sử dụng. Với lớp biểu bì dày 60-100 pm, cần năng lượng từ 15 đến 25 J để bào mòn hoàn toàn biểu bì. Có một mối quan hệ gần như tuyến tính giữa năng lượng được cung cấp và độ sâu của quá trình bào mòn, cho dù là ở lớp biểu bì hay lớp hạ bì. Có rất ít thiệt hại do nhiệt dư với thiết bị này, về cơ bản có hiệu quả giống như một quá trình mài da có thể kiểm soát được. Điều này làm cho tia laser erbium hiệu quả trong việc tái tạo bề mặt với khả năng lành thương tương đối nhanh và có thể đoán trước được.
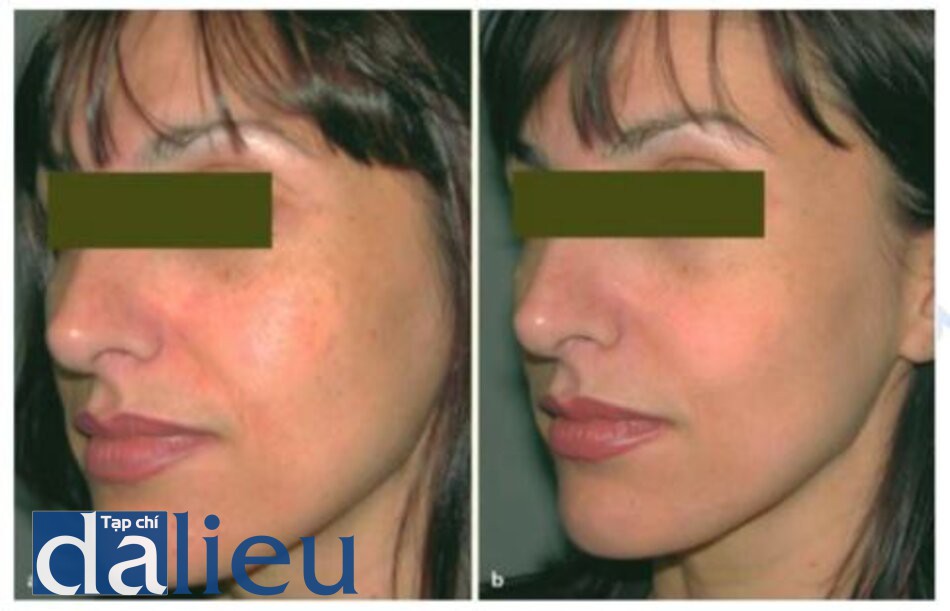
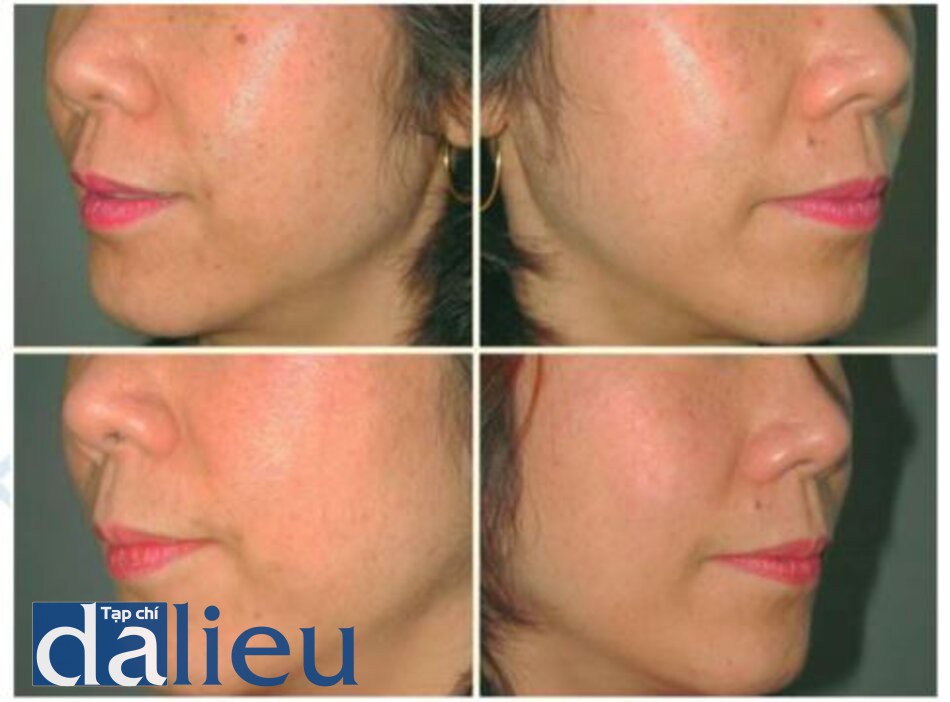
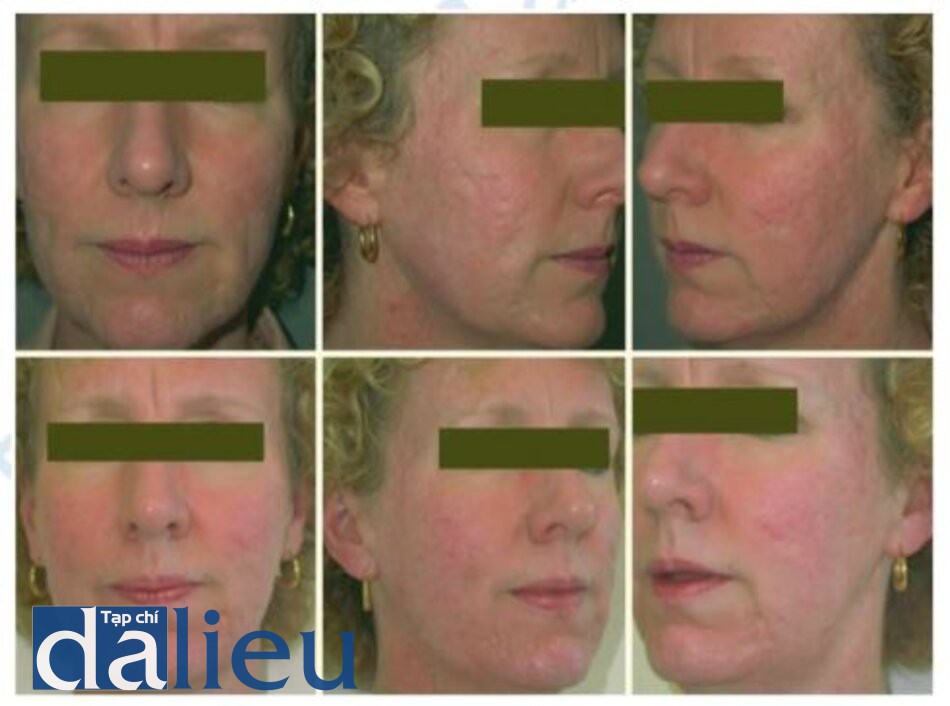
Nó có thê được sử dụng một mình hoặc kêt hợp với các quy trình khác (Hình ỉ.9 và ỉ. 10) và kết hợp với laser CO2 trong tái tạo bề mặt.
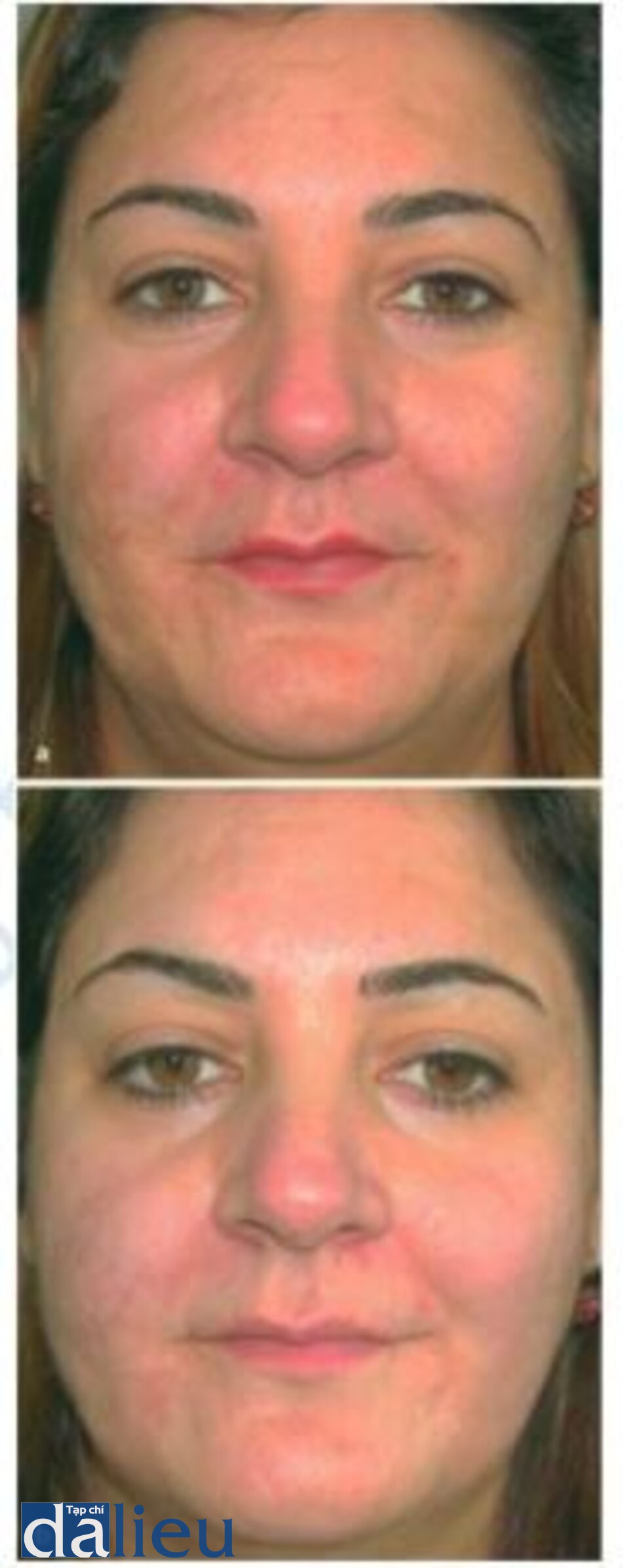
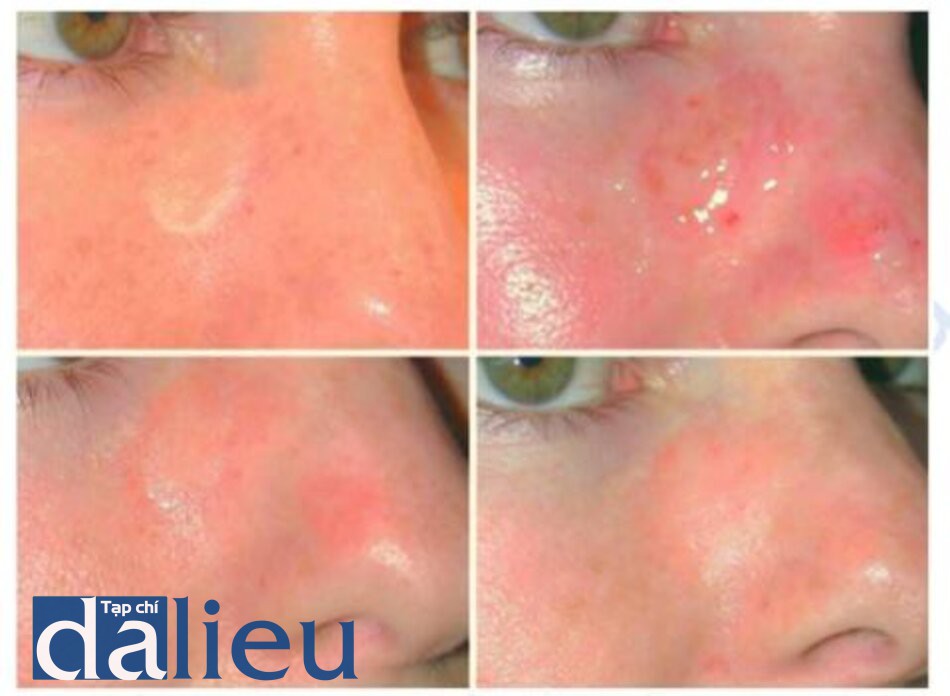
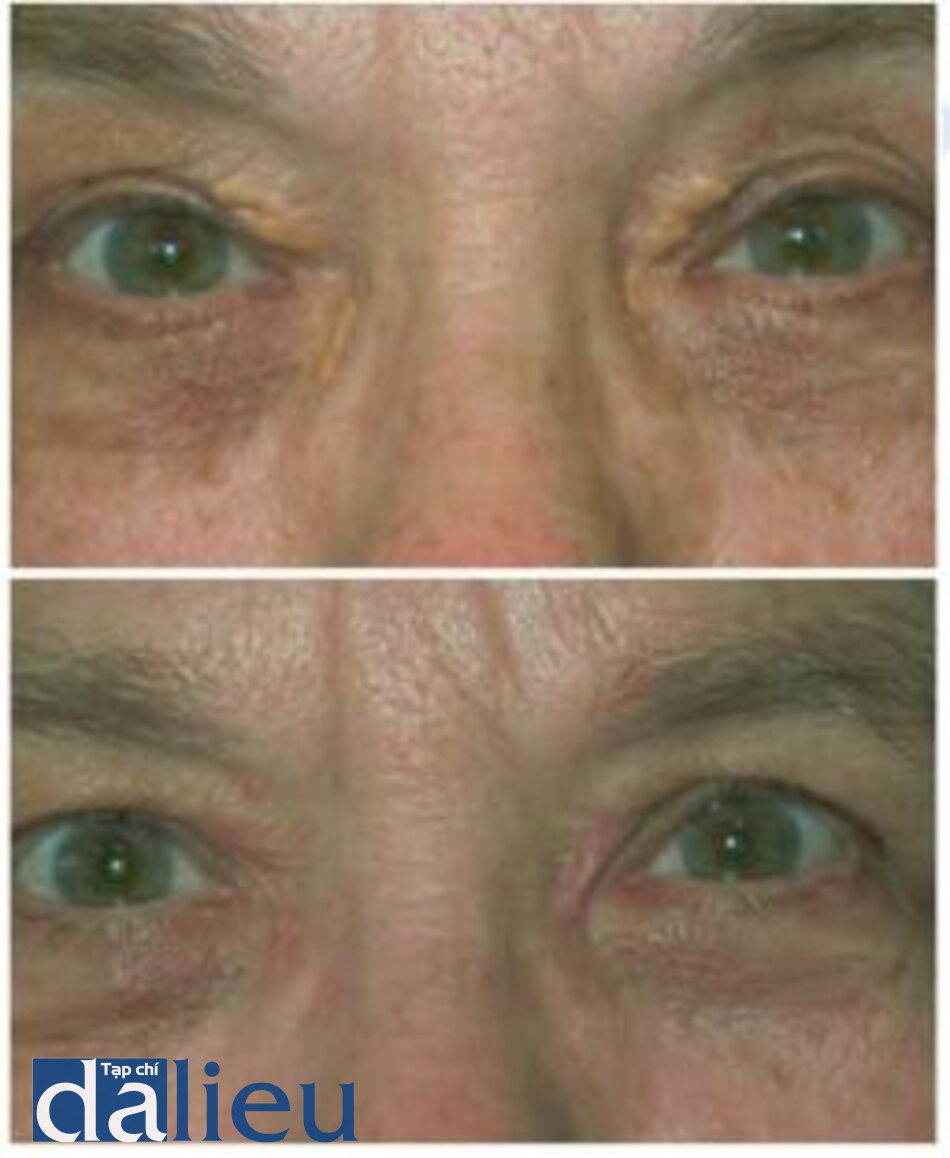
Tia laser erbium cũng có thể được sử dụng để điều trị viêm môi ánh sáng, sẹo sau phẫu thuật và mô ghép nhô cao (Hình 1.11 và 1.12). Nó cũng có thể có hiệu quả trong điều trị một loạt các tình trạng ở biểu bì và bì như dày sừng tiết bã, xanthelasma và syringomas (Hình 1.13 và 1.14).
Laser erbium xung dài cũng đã được sử dụng như một cơ chế hỗ trợ cầm máu, cho phép laser erbium xung ngắn xâm nhập sâu hơn. Điều này có thể hiệu quả khi sự xâm nhập sâu là quan trọng, chẳng hạn như bệnh nhân bị tổn thương ánh sáng nghiêm trọng hoặc trong trường hợp mũi sư tử.

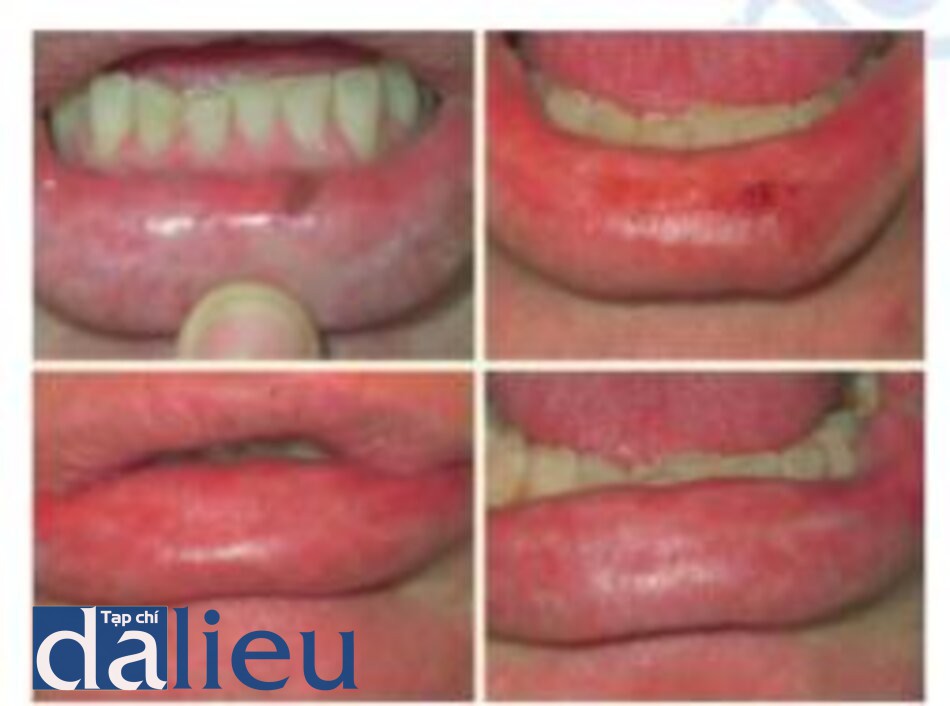

7. Kết hợp Laser CO2 và Erbium trong tái tạo bề mặt da
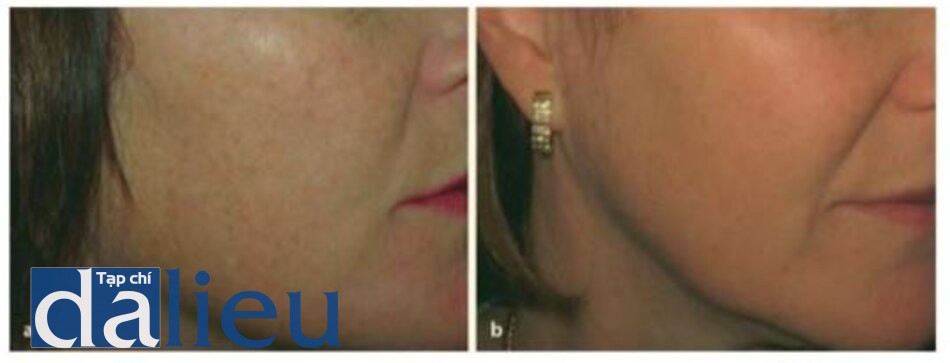
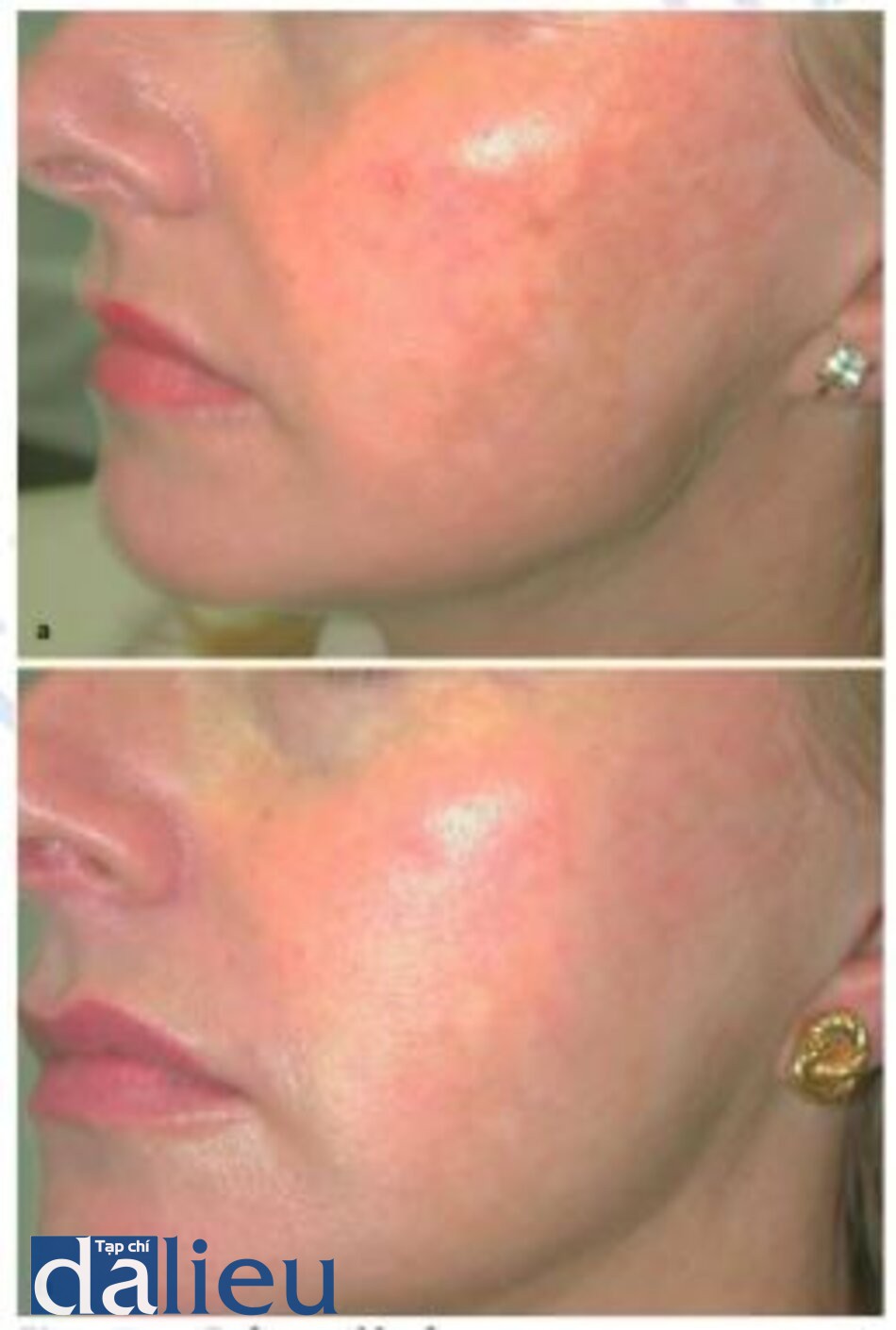
Kết hợp laser CO2 và Erbium trong tái tạo bề mặt có thể được sử dụng tuần tự hoặc đồng thời thông qua một thiết bị có thể kết hợp xung erbium và xung CO2. Điều này dường như tạo ra một kết quả ấn tượng hon so với laser erbium trong nhiều trường hợp tổn thưong do ánh sáng đáng kể hoặc sẹo mụn teo và quá trình lành thưong nhanh hơn so với laser CO2 đơn thuần (Hình 1.15-1.17) [25-29]. Sự kết hợp này dường như chấp nhận nhiều hơn quá trình lành thương của laser erbium với giảm nguy cơ biến chứng rõ ràng do thay đổi sắc tố lâu dài.
Tái tạo bề mặt da bằng plasma
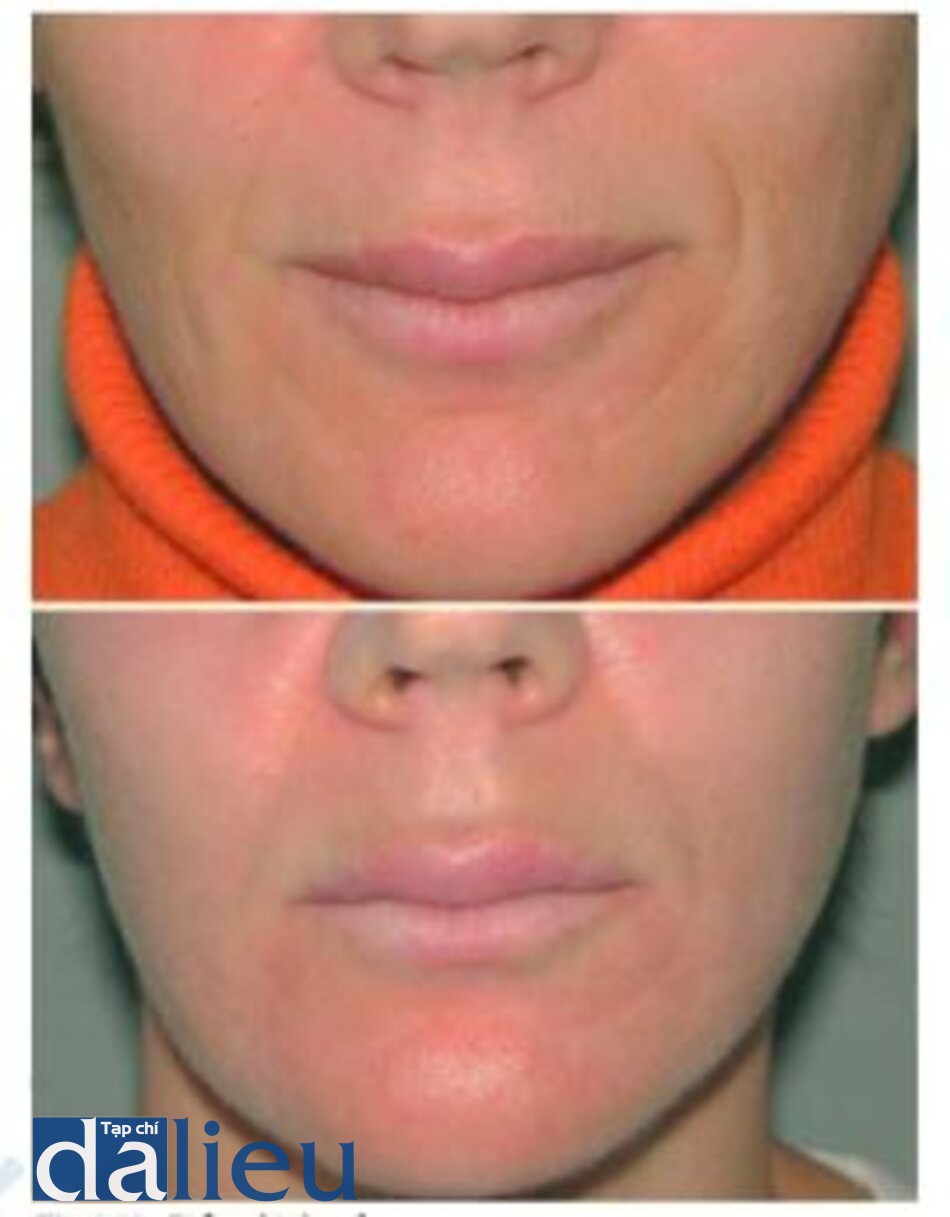
Một công nghệ mới sử dụng thiết bị không phải laser để tạo ra plasma, một đám mây electron từ các nguyên tử nitơ và tia lửa của tần số vô tuyến. Năng lượng này được truyền vào da. Ban đầu, lớp biểu bì còn nguyên vẹn, sau đó sẽ rụng đi khi quá trình lành hoàn thành. Hiệu quả có thể tương tự như hiệu quả trẻ hóa do laser erbium gây ra nhưng có lẽ ít tổn thương sau điều trị hơn (Hình 1.18).



8. Công nghệ không bào mòn
Những công nghệ này có thể được chia theo nhiều cách khác nhau; một phương pháp hợp lý để phân chia các thiết bị này là theo mục tiêu bị tác động bởi tia laser (Bảng 1.4).
Các thể nhiễm sắc bị tác động chủ yếu bởi các tia laser và ánh sáng khả kiến. Các hệ thống như vậy cung cấp nhiều bước sóng như Nd: YAG frequency- doubled, KTP 532 nm ánh sáng xanh lục và laser nhuộm xung 585-595 nm ánh sáng vàng, đèn flash dải rộng (ánh sáng xung mạnh, ánh sáng đèn flash không liên tục) hoặc hệ thống đèn LED dải hẹp.
Một danh mục khác biệt rõ rệt của các công nghệ không bào mòn bao gồm tia laser có bước sóng hồng ngoại gần và các công nghệ khác nhắm mục tiêu nước trong da. Tất cả các thiết bị này đều gây ra tổn thương nhiệt nói chung dẫn đến tân sinh collagen.

8.1 Công nghệ không xâm lân tác động các thê nhiễm sắc mang màu
Các thiết bị laser và ánh sáng ban đầu được thiết kế để điều trị các bất thường về sắc tố và mạch máu trên da và đã được áp dụng thành công trong việc “trẻ hóa bằng ánh sáng” chung trên bệnh nhân. Nhiều cải tiến trong việc cung cấp năng lượng ánh sáng đã được thực hiện trong nhiều lĩnh vực như cung cấp năng lượng, spot size, cấu hình chùm tia, xung và bảo vệ lớp biểu bì, và sự ra đời của đèn không kết hợp. Laser công suất cao hơn đã cho phép spot size điều trị lớn hơn, sử dụng điều trị vùng mặt, ngực và cổ.
Màu sắc da là một dấu hiệu độc lập quan trọng của sự lão hóa và làm cho bề ngoài một người có phần nhếch nhác. Các dấu hiệu đặc biệt chính của lão hoá da ánh sáng như giãn mạch và các tổn thương sắc tố hiện đang được đặc biệt chú ý cùng với các vấn đề rộng hơn như ban đỏ lan tỏa, đỏ bừng và rối loạn sắc tố. Điều trị những vấn đề này tạo ra sự thay đổi đáng kể có thể nhận thấy và làm hài lòng bệnh nhân cũng như bác sĩ.
Trong 1 nghiên cứu, 170 phụ nữ (từ 10-70 tuổi) được chụp ảnh và tất cả các dấu hiệu lão hoá của họ (tất cả các nếp nhăn, nếp gấp, chảy xệ) đều được loại bỏ bằng kỹ thuật số. Da của họ sau đó được dùng “kỹ thuật chỉnh sửa hình ảnh bằng máy tính” để bao xung quanh hộp sọ ở tuổi 20. Tổng cộng 430 người quan sát độc lập sau đó đã được yêu cầu xem các bức ảnh đã được điều chỉnh này và xác định tuổi người trong ảnh theo nhận thức của họ. Những người quan sát này có thể xác định chính xác tuổi của người tham gia nghiên cứu, mặc dù khoảng thời gian có phần giảm đi 20 năm (16-36 tuổi thay vì 60 tuổi ban đầu).
Điều này dường như chỉ ra rằng chỉ riêng màu sắc da mà không có bất kỳ dấu hiệu lão hóa nào khác có thể nhìn thấy được bởi người quan sát, là nguyên nhân dẫn đến lão hóa có thể nhìn thấy được lên đến 20 năm. Do đó, người ta có thể thấy tầm quan trọng đối với bệnh nhân trong việc loại bỏ sự thay đổi màu sắc da trên khuôn mặt của họ.
9. Những thay đổi về laser và liệu pháp ánh sáng tác động thế nhiễm sắc có màu
Laser và ánh sáng điều trị mạch máu
Bước sóng thích hợp
Laser liên tục hoặc bán liên tục với các bước sóng phù hợp cho các tổn thư ong mạch máu như krypton (568 nm), hoi đồng (578 nm), argon dye (577 nm) và KTP (532 nm) đã được giới thiệu vào những năm 1970 và 1980. Ke từ đó, các bước sóng khác (530-600 nm) cũng đã được sử dụng. Mặc dù một số áp dụng đã được thực hiện với các bước sóng từ 800 đến 900 nm, hầu hết sự chú ý đến các thiết bị có bước sóng dài hon đều hướng tới laser Nd: YAG 1064 nm, được sử dụng để điều trị các mục tiêu mạch máu sâu hon (Hình 1.4). Một xu hướng đang phát triển gần đây là sử dụng các máy laser đa bước sóng, ví dụ như laser 532 nm và 1064 nm (Gemini, Laserscope, San Jose CA, USA) và laser kết hợp 585 nm và 1064 nm (Cynergy, Cynosure , Westford, MA, Hoa Kỳ). Một số nhà sản xuất laser cung cấp các thiết bị có ánh sáng và laser kết hợp với bộ phận thân máy đóng vai trò là nguồn cấp điện và các thiết bị cầm tay khác nhau được gắn vào bộ phận thân máy này. Các hệ thống như vậy cung cấp các bước sóng được lọc khác nhau cho liệu pháp ánh sáng xung cường độ cao hoặc laser hiện tại được cấp năng lượng bởi nguồn ánh sáng nền (StarLux, Palomar Medical, Burlington, MA, USA, hoặc Harmony, Alma Lasers, Fort Lauderdale, FL, USA). Người ta nên mong đợi ngày càng nhiều các hệ thống nhiều bước sóng như vậy sẽ được sử dụng trong tưong lai.
Các vấn đề điều trị
Nhiều hệ thống laser khác nhau có thể điều trị đầy đủ các bệnh giãn mạch máu da mặt nói chung và các tổn thư ong sắc tố biểu bì lành tính [30-37]. Tuy nhiên, những thế hệ laser đầu bị hạn chế về khả năng điều trị trên các vùng da rộng lớn. Ban đầu, các đầu quét tự động được sử dụng để cho phép điều trị một vùng rộng hon trong một lần điều trị duy nhất [38-43]. Tuy nhiên, các thiết bị laser hiện đại có tốc độ và kích thước điểm lớn thích hợp từng vùng điều trị. Các ví dụ bao gồm ánh sáng vàng, laser nhuộm xung 585- 595 nm [44,45] và laser xung dài ánh sáng xanh 532nm Nd: YAG [46,47].
Làm mát biểu bì động và tình
Khi mục tiêu nằm ở lớp bì chứ không phải ở lớp biểu bì, việc bảo vệ lớp biểu bì khỏi bị tổn thưong không cần thiết là phù hợp. Điều này có thể xảy ra do ánh sáng laser tới tưong tác với các tế bào hắc tố hoặc nước trong lớp biểu bì, hoặc bởi các chùm tia phản xạ hoặc tán xạ thứ cấp làm bong lớp biểu bì sau tưong tác với thể nhiễm sắc trong lớp bì hoặc mạch máu khác. Điều này có thể được giảm thiểu bằng cách sử dụng phưong pháp làm lạnh động với các đợt phun nhanh của tác nhân làm lạnh trùng thời gian với xung laser hoặc làm lạnh tĩnh với đầu thổi lạnh hoặc đầu tiếp xúc lạnh được sử dụng liên tục để giảm thiểu sự ảnh hưởng tớ biểu bì.
Việc làm mát lớp biểu bì cũng đã được chứng minh là làm tăng độ sâu thâm nhập của quá trình đông đặc mô do nhiệt [48-54].
10. Các thiết bị laser trong phổ ánh sáng nhìn thấy được
10.1 Laser Q-Switched và xung dài
Thiết bị laser Q-Switched có thể phát ra các xung ánh sáng laser với công suất đỉnh và thời lượng nano giây, sử dụng các bước sóng được hấp thụ có chọn lọc bởi các hạt sắc tố (melanosomes), các tia laser như vậy có xu hướng phá võ các hạt sắc tố. Vì thời gian của xung rất ngắn, nên giảm thiểu thiệt hại do nhiệt cho các mô lân cận.
Laser Q-Switched frequency-doubled Nd: YAG, Q-Switched ruby và laser Q-Switched alexandrite có lẽ có hiệu quả như nhau trong việc điều trị các tổn thưong sắc tố (Hình 1.19)
Mặc dù laser Q-switched được chấp nhận là tiêu chuẩn vàng cho các tổn thưong tế bào hắc tố trên da và hình xăm, sự quan tâm gần đây đến laser xung dài hon và các nguồn ánh sáng (mill giây) đã dẫn đến một số loại laser này cũng được sử dụng để điều trị các tổn thư ong sắc tố bề mặt và rối loạn sắc tố nói chung – hai vấn đề chính trong trẻ hóa da mặt.
Các laser KTP: YAG (532 nm), dye-laser xung dài, và alexandrite (755 nm) nằm trong số các laser được sử dụng thành công trong trẻ hóa da bằng ánh sáng. IPL cũng có thể được ưa thích hon so với laser Q-switched đối với một số loại da sẫm màu vì việc sử dụng các thiết bị dựa trên ánh sáng như vậy có thể làm giảm tỷ lệ tái phát tăng sắc tố sau viêm [55,56].
10.2 Laser ánh sáng vàng và xanh lục
Laser nhuộm xung ánh sáng vàng luôn quan trọng trong điều trị nhiều loại dị dạng mạch máu. Ban đầu, tia laser này ít phổ biến hon trong điều trị giãn mạch máu lan rộng ở người lớn vì ban xuất huyết do quá trình điều trị gây ra, là biểu hiện bắt buộc của các mẫu laser trước đó có độ dài xung ngắn (0,45 ms). Trong các mẫu thiết bị sau này (V-Beam, Candela, Weymouth, MA, USA và V-Star, Cynosure, Chelmsford, MA, USA), xung dài hon đã cho phép điều trị hầu như không để lại ban xuất huyết.
Độ dài xung đã được kéo dài lên đến 40 ms đối với điều trị mạch máu mũi và thường là 6-10 ms đối với điều trị trẻ hóa da mặt chung. Cryogen hoặc làm mát bằng không khí hạn chế cơn đau và các phản ứng phụ. Năng lượng thông thường thay đổi trong khoảng 5-10 J / cm2. Các thiết bị với xung dài hơn đã cho thấy lợi ích tuyệt vời trong điều trị các bệnh giãn mạch, u mạch, ban đỏ ở mặt nói chung và đỏ bừng mặt. Việc chồng xung (nhiều xung trên cùng một khu vực) đối với các tổn thương mạch máu dường như tương đối an toàn với các laser nhuộm xung mới này.
Các laser nhuộm xung dường như có một số khả năng làm tăng collagen ở da và do đó có thể có hiệu quả cho việc điều trị một số dấu hiệu da bị tổn thương do ánh sáng [57]. Có ý kiến cho rằng những laser này có hiệu quả như laser hồng ngoại không xâm lấn trong việc tân sinh collagen [58,59]. Sự tân sinh collagen do laser này được cho là một hiệu ứng của sự tương tác giữa tia laser và mạch máu, gây ra sự giải phóng các cytokine gây viêm và các chất trung gian gây viêm. Tiếp theo là sự gia tăng hoạt động của nguyên bào sợi, bắt đầu các cơ chế thay thế bao gồm tăng hình thành collagen [60,61].
Về mặt lâm sàng, giảm nếp nhăn quanh mắt đã được ghi nhận trong một nghiên cứu split-face sau một hoặc hai lần điều trị với laser 585 nm năng lượng thấp, độ dài xung 350 ms [62].
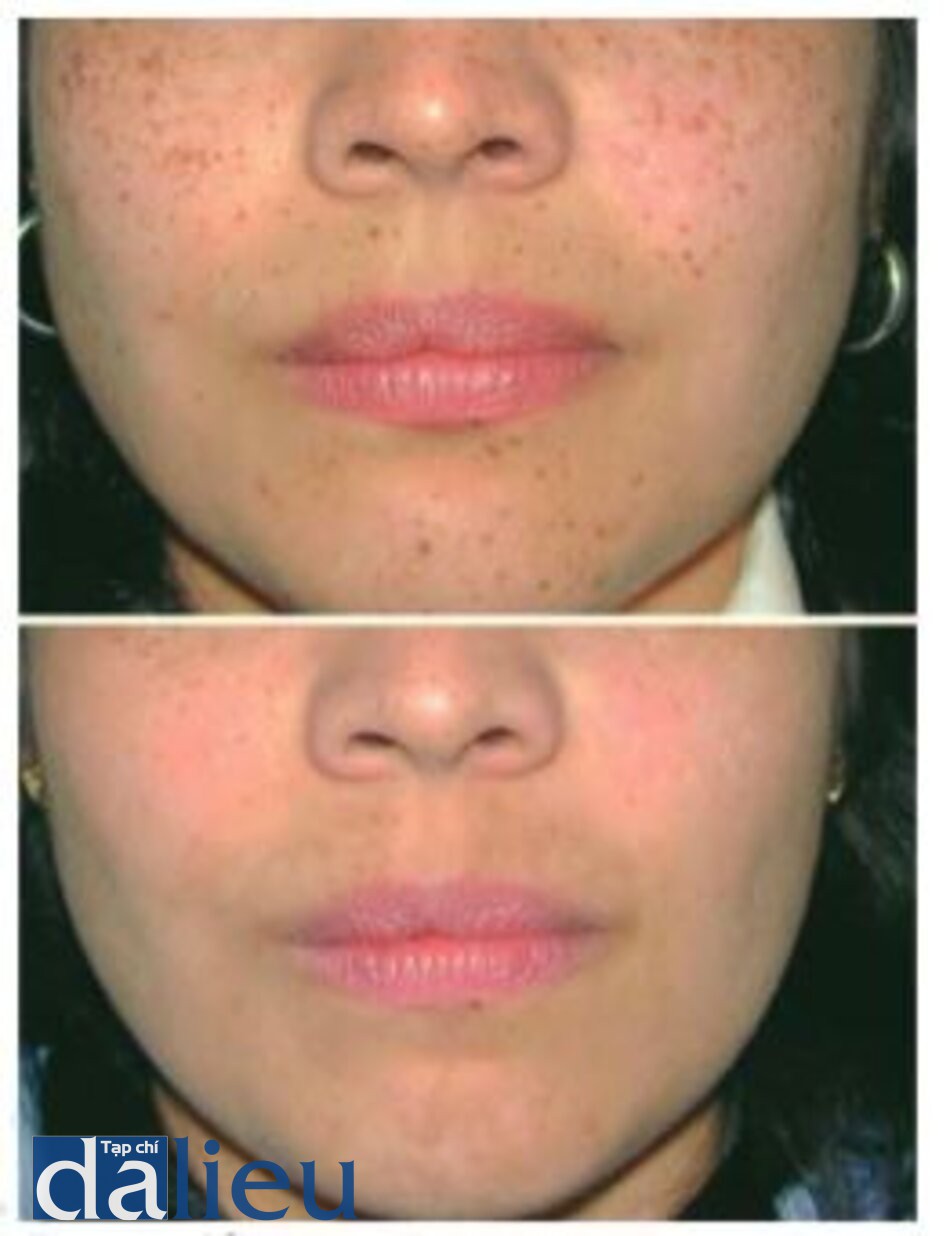
Ket quả tích cực tương tự cũng được báo cáo trong một nghiên cứu khác cũng cho thấy những thay đổi của siêu cấu trúc dưới kính hiển vi điện tử phù hợp với sự hình thành collagen mới [63], Điều trị bang laser tương tự, với các thông số tương tự, dường như cải thiện sẹo lõm mụn trứng cá với 47% cải thiện ở mười bệnh nhân được điều trị sau một phiên điều trị không xuất huyết dưới da và không làm lạnh [64], Sự tăng tổng hợp collagen tương tự cũng đã được ghi nhận với các laser nhuộm xung khác [65,66].
Theo một số nhà nghiên cứu, việc kết hợp điều trị với laser hồng ngoại có thể có lợi trong việc cải thiện hiệu quả tái tạo da [67]. Một tay cầm hình vòm tập trung các thương tổn sắc tố có đầu làm bằng kính vòm, đẩy máu ra khỏi các mạch nông, chỉ để lại melanin làm mục tiêu cho ánh sáng vàng (Hình 1.20). Đây dường như là một phương pháp loại bỏ các tổn thương sắc tố rất hiệu quả. Trong một nghiên cứu, cách tiếp cận như vậy được cho là ưu việt hơn so với điều trị bang laser Q-switched [68].

Laser KTP: YAG hữu dụng cho nhiều mục đích trẻ hóa. Phiên bản gần đây nhất của máy này có hai tay cầm. Loại đầu tiên có spot size thay đổi từ 1 đến 5 mm và hữu dụng cho các tổn thương riêng lẻ bao gồm mạch máu, tổn thương sắc tố và một loạt các ứng dụng khác như tăng sản bã nhờn, u tuyến mồ hôi, sẩn dạng sợi, dày sừng tiết bã (ghi nhận cá nhân chưa công bố), và dày sừng ánh sáng (bôi trước axit aminolevulinic hoặc các este của nó; Hình ỉ.2ỉ).
Các mục tiêu nhỏ hơn thường được xử lý trước. Tiếp theo là điều trị bằng tay cầm có spot size lớn hơn. Với tay c

595 nm pulsed dye laser
ầm có spot size có đường kính cố định 10 mm, bước sóng 532 nm có thể có hiệu quả cao trong việc điều trị các diện rộng của giãn mạch, ban đỏ nền và đỏ bừng (Hình ỉ. 22-1.24). Nó cũng có thể được sử dụng để điều trị các tốn thương sac tố và rối loạn sac tố (Hình ỉ. 25 và ỉ. 26). Loại laser này cũng có thể phát ra một bức xạ xung dài qua cùng một thiết bị cầm tay. Khi được sử dụng với spot size có thể thay đổi nhỏ hơn, laser 532-nm này rất hữu dụng cho các hồ tĩnh mạch, tĩnh mạch nhỏ quanh mắt và các giãn mạch quanh mắt. Cũng có ý kiến cho rang spot size 10 mm làm tăng hiệu quả điều trị của 532 nm, có thể bằng cách tác động làm phù quanh mạch do bước sóng xanh 532 nm tạo ra.



Ánh sáng không phải laser
Một thể nhiễm sắc, chẳng hạn như hemoglobin trong mạch máu hoặc melanin chứa trong tế bào hắc tố, có phổ hấp thụ đặc trưng trên một loạt các bước sóng. Sự hấp thụ thường tốt hơn ở một số bước sóng so với những bước sóng khác. Laser thường tập trung vào một bước sóng duy nhất tại hoặc gần một đỉnh hấp thụ trên quang phổ. Một cách tiếp cận khác, hiện đang rất phổ biến, là sử dụng nguồn sáng xung cường độ cao để phát ra những lượng nhỏ ánh sáng trên dải bước sóng rộng để tương tác với mục tiêu trong phạm vi của phổ hấp thụ. Khi được cộng lại với nhau, những năng lượng được phát ra này, ở tất cả các bước sóng khác nhau, tương đương với tổng năng lượng đủ cao để xử lý đầy đủ một số biểu hiện ở mạch máu và biểu bì của tổn thương da do ánh sáng [69-73],
Một số ý kiến cho rằng các hệ thống dựa trên ánh sáng non-laser hiện tại sẽ trở nên phổ biến hơn laser vì lợi thế về chi phí của chúng, những thay đối kỹ thuật được nâng cao gần đây và sự phố biến rộng rãi khi được sử dụng để trẻ hóa toàn bộ khuôn mặt [74].
Phạm vi rộng của dải bước sóng có trong phát xạ ánh sáng xung cường độ cao (500- 1200 nm) bị hạn chế ở đầu dưới (bước sóng ngắn hơn) bằng cách sử dụng các bộ lọc “cut-off’. Do đó, việc điều trị cho phép phát ra các bước sóng xanh lục, vàng, đỏ và hồng ngoại đồng thời, cho phép nhắm mục tiêu đồng thời các thể nhiễm sắc có màu (hemoglobin và melanin) và nước. Điều này có lợi thế về mặt lý thuyết là giải quyết tất cả các vấn đề phổ biến của tốn thương da do ánh sáng cùng một lúc. Đầu điều trị lớn cho phép việc điều trị bằng ánh sáng xung cường độ cao được thực hiện nhanh chóng (Hình 1.27 và ỉ.28).
Trẻ hóa da mặt với ánh sáng xung cường độ cao thường được thực hiện với bộ lọc “cut-off bước sóng 550 đến 570 nm. Sử dụng cách tiếp cận này, có thể điều trị hầu hết các khía cạnh của tổn thương da do ánh sáng như giãn mạch máu, rối loạn sắc tố, lỗ chân lông giãn nở, thay đối cấu trúc da và nếp nhăn nhẹ [75-77]. Hiện đã có san nhiều thiết bị sáng xung cường độ cao do nhiều nhà sản xuất chế tạo.
10.3 Kết hợp ánh sáng/ laser và Radiofrequeny
Một phương pháp mới để trẻ hóa khuôn mặt bằng cách kết hợp RF và năng lượng ánh sáng (Aurora, Syneron Medical, Yokneam, Israel). Thiết bị độc đáo này kết hợp ánh sáng xung cường độ cao, có bước sóng từ 580 nm đến 980 nm, với RF lưỡng cực ở tần số 1MHz trên một tay cầm được làm mát. Ánh sáng và RF được đưa ra cùng lúc theo một xung đồng bộ. Đầu tiên, ánh sáng được đưa ra ở mức năng lượng thấp để làm nóng trước có chọn lọc các tổn thương mạch máu hoặc sắc tố. Do đó, dòng RF sẽ đốt nóng có chọn lọc các mạch hoặc sắc tố đã được làm nóng trước đó trái ngược với các mô xung quanh. Cơ sở lý thuyết cơ bản của công nghệ này là dựa trên các biến thể về độ dẫn điện trong các mô khác nhau của con người. Sự cải thiện đối với các tình trạng như tăng sắc tố (78%), giãn mạch (70%) và cấu trúc da (60%) đã được báo cáo [78].
10.4 Laser và ánh sáng hồng ngoại
Khi chuyển từ bước sóng nhìn thấy được sang bước sóng hồng ngoại, một số thay đổi xảy ra với các đặc điểm hấp thụ của da. Độ sâu xuyên sâu của tia laser hoặc ánh sáng tăng lên khi các thể nhiễm sắc có màu ít được nhắm mục tiêu hơn; xảy ra sự dẫn truyền nhiều hơn là hấp thụ. Bước sóng hồng ngoại gần, lên đến khoảng 1100 nm có thể được hấp thụ bởi nhiều thể nhiễm sắc bao gồm hemoglobin, deoxyhemoglobin, melanin và nước. Với bước sóng hồng ngoại ngày càng tăng, nước trở thành mục tiêu chủ yếu.
Laser và các ánh sáng có các bước sóng này sử dụng chủ yếu trong tái cấu trúc collagen bằng cách làm nóng nước trong da và gây ra một số biến tính ban đầu và cuối cùng là sửa chữa collagen. Mặc dù tác động nhiệt trực tiếp lên collagen đã được ghi nhận, nhưng chắc chắn còn có các cơ chế khác như vai trò của các cytokine gây viêm kích thích nguyên bào sợi trong da để điều chỉnh việc sản xuất các protein nền ngoại bào và metalloproteinase nền [79,80].
11. Laser hồng ngoại nhắm mục tiêu hemoglobin, melanin và nước
Laser Nd: YAG 1064 nm
Một trong những thử nghiệm đầu tiên trong việc tái tạo bề mặt không bào mòn sử dụng laser Nd: YAG 1064nm Q-switch cho các nếp nhăn quanh mắt hoặc quanh miệng (Bảng 1.4) [81]. Ở năng lượng cao (5,5 J/cm2), một số bệnh nhân dường như cải thiện nhiều gần giống như sau khi tái tạo bề mặt bang laser bào mòn. Tuy nhiên, việc điều trị có tác dụng phụ như điểm xuất huyết, chấm xuất huyết và thỉnh thoảng có ban xuất huyết. Năng lượng thấp có ít vấn đề sau laser hơn nhưng cũng ít cải thiện hơn. Laser Q- switched Nd:YAG 1064-nm cũng đã được sử dụng với một số thành công trong điều trị sẹo mụn lõm. Trong một nghiên cứu, phân tích ba chiều về sẹo mụn lõm cho thấy sự cải thiện dần dần về độ phang từ 8,9% ở giữa đợt điều trị (1 tháng sau đợt điều trị thứ ba), tăng lên 23,3%, 31,6% và 39,2% ở 1, 3 và 6 tháng sau lần điều trị thứ 5 [82]. Cải thiện lâm sàng về sẹo sau mụn và các nếp nhăn trên mặt cũng được ghi nhận ở những bệnh nhân được điều trị hai lần bằng cách sử dụng laser Q-switched Nd: YAG kết hợp 532/ 1064-nm.
Laser Nd:YAG xung dài, trong vùng mill giây, không có các dấu hiệu xuất huyết và ban xuất huyết thường được thấy ở laser Q-switched Nd:YAG frequency-doubled. Những laser này được sử dụng để điều trị các tổn thương mạch máu sâu hơn (Hình 1.29) cũng như để trẻ hóa. Nói chung, cần có nhiều lần điều trị và những thay đổi thường rất khó nhận biết [83-85]. Trong một nghiên cứu, điểm số do bác sĩ chấm điểm cho thấy nếp nhăn giảm 11,9%, độ lỏng lẻo của da giảm 17,3% và cải thiện tổng thể 20%. Trong một nghiên cứu khác trên 150 bệnh nhân, được chia thành ba nhóm, sự kết hợp của Nd: YAG 1064 nm xung dài và laser Nd:YAG frequency- doubled 532 nm dường như có sự cải thiện nhiều hơn về các dấu hiệu tổn thương do ánh sáng so với chỉ một trong hai bước sóng.
Mặc dù các bước sóng khác trong phổ hồng ngoại gần, như 980 nm, đã được sử dụng trong thực nghiệm, chúng cho thấy ít ứng dụng trong lâm sàng.
12. Laser hồng ngoại nhắm mục tiêu là nước
Một nhóm các laser có bước sóng từ 1300 đến 1600 nm đã được sử dụng để nhắm mục tiêu không chọn lọc ở lớp bì bằng cách sử dụng nước làm mục tiêu.
12.1 Laser Nd: YAG 1320 nm
Đây là laser đầu tiên trong số các loại laser hồng ngoại nhắm mục tiêu là nước được sử dụng để trẻ hóa da mặt [86-96]. Mau mói của loại laser này (Cool Touch 3, Cool Touch, Roseville, CA, USA) sử dụng spot size 10 mm và năng lượng thường dùng 13-20 J/cm2 với độ dài xung cố định 50 ms. Làm mát biểu bì được thực hiện với một hệ thống phun cryogen tích hợp. Với mỗi lần bắn tia laser của người sử dụng, năng lượng được cung cấp bởi sáu xung laser kín. Phun cryogen được cung cấp trong ba xung.
Bước sóng 1320-nm có hệ số tán xạ cao và làm tăng nhiệt độ của da gây ra phản ứng chữa lành vết thưong, làm biến tính collagen và đứt gãy liên kết collagen. Sự hình thành collagen mói và tái tạo collagen được nhìn thấy bằng cả phân tích mô học và lâm sàng. Các thiết bị thế hệ đầu của loại laser này hơi có vấn đề, với tỷ lệ sẹo và tăng sắc tố đáng kể. Thế hệ sau đó (Cool Touch 3, Cool Touch, Roseville, CA, USA) dường như an toàn hơn đáng kể.
Mặc dù ban đầu có lo ngại về hiệu quả hạn chế trong thời gian ngắn của loại laser này, kết quả lâu dài hơn hiện đã được ghi nhận.
Một số nghiên cứu cũng cho thấy sự cải thiện có ý nghĩa thống kê, nhưng tương đối hạn chế, sự cải thiện chủ quan và khách quan đối với sẹo mụn lõm sau ba đến sáu lần điều trị được thực hiện đều đặn hàng tháng. Tuy nhiên, các nghiên cứu khác đã ghi nhận những kết quả kém ấn tượng hơn.
12.2 Laser Diode 1450 nm
Laser diode hồng ngoại 1450 nm (Smooth¬beam, Candela, Waltham, MA, USA) sử dụng một xung bao gồm bốn chùm bức xạ laser hồng ngoại 1450 nm xen kẽ với năm đợt phun mát bang cryogen. Giai đoạn làm mát trước laser được theo sau bởi giai đoạn laser và tiếp theo sau đó là ba đợt làm mát-laser khác tương tự (Hình 1.30). Bước sóng này cũng chủ yếu nhắm vào nước. Bình xịt cryogen cho phép bảo tồn lớp biểu bì, giảm thiểu tác dụng phụ. Laser hồng ngoại diode 1450-nm đã được sử dụng trong điều trị mụn trứng cá, tăng sản bã nhờn, bệnh mũi sư tử sớm, và các nếp nhăn quanh mắt [97-99],
Việc sử dụng laser này cho mục đích trẻ hóa da bằng ánh sáng đã được ghi nhận trong một nghiên cứu trên 25 phụ nữ có nếp nhăn quanh mắt và quanh miệng được điều trị bốn lần cách nhau hàng tháng. Phân tích mô học và lâm sàng được thực hiện cả ở vị trí được điều trị và không được điều trị trước khi điều trị, ngay sau lần điều trị đầu tiên, và 3, 6 và 12 tháng sau lần điều trị thứ tư [100]. Sự gia tăng tổng hợp và lắng đọng collagen được ghi nhận cho đến 6 tháng sau khi điều trị. Không ghi nhận sự tăng hình thành collagen sau 12 tháng kể từ lần điều trị cuối cùng. Mặc dù có một mức độ giảm sắc tố đáng kể được ghi nhận trong nghiên cứu, nhưng các nhà nghiên cứu cảm thấy điều này là do sự tác động của cryogen khi làm laser, chứ không phải từ chính laser.
Hiệu ứng của laser diode 1450 nm đối với các nếp nhăn cũng đã được xác nhận trong các nghiên cứu khác [101]. Trong một trong những nghiên cứu này, sự cải thiện lâm sàng xảy ra ở 13 trong số 20 bệnh nhân trong 6 tháng sau 2-4 lần điều trị khi laser được sử dụng kết hợp với làm mát bang cryogen; không có cải thiện nào xảy ra khi chỉ sử dụng làm mát bang cryogen.
Một số nghiên cứu đáng kể cũng đã đánh giá tác dụng của tia laser này đối với sẹo do mụn trứng cá gây ra [102]. Trong một nghiên cứu so sánh laser 1320 nm và 1450 nm để điều trị sẹo mụn lõm, một sự cải thiện đáng kể đã được thấy sau khi điều trị bằng cả hai loại laser; Laser 1450-nm dường như cho ra kết quả tốt hon [103].
12.3 Laser Erbium: Glass 1540 nm
Laser Erbium: Glass (Aramis, Quantel Medical, Clermont Ferrand, Pháp) phát ra bước sóng 1540 nm. Giống như các laser hồng ngoại tam trung khác được mô tả ở trên, loại laser này nhắm mục tiêu nước trong da được truyền qua một sợi quang học. Trong một nghiên cứu, 42 phụ nữ được điều trị các nếp nhăn quanh miệng và quanh mắt; họ đã được thực hiện năm lần điều trị bằng laser Erbium: Glass mỗi 6 tuần [104].
Tất cả các đối tượng cho thấy sự cải thiện trong 6 tháng sau khi nghiên cứu và thể hiện sự gia tăng đáng kể về độ dày của da. Bệnh nhân được theo dõi cho đến 14 tháng sau lần điều trị đầu tiên và không có biến chứng nào được báo cáo trong thời gian đó. Trong một nghiên cứu khác về nếp nhăn quanh miệng và quanh mắt ở 24 phụ nữ, một sự cải thiện từ từ, nhẹ đến trung bình đã được ghi nhận, số lượng lượt bắn được tăng lên ỏ vùng quanh miệng, nhưng vùng quanh mắt dường như đáp ứng tốt hơn. Sáu tháng sau khi điều trị, độ dày lớp da tăng lên rõ ràng trên mô học. Một nghiên cứu điều trị đường viền cổ và nếp nhăn trán của 20 bệnh nhân nữ đã báo cáo những cải thiện về cả màu da và kết cấu. Đánh giá siêu âm cho thấy cố và trán có độ dày da tăng lên.
Một nghiên cứu đã trình bày chi tiết các phản ứng phụ và tình trạng thiếu cải thiện của laser 1540 nm ở vùng da sau tai. Có ý kiến cho rằng trong nghiên cứu cũ này sử dụng thiết bị laser Erbium: Glass khác với các thiết bị được sử dụng phố biến hiện nay và năng lượng quá cao để cho collagen tái cấu trúc và khoảng thời gian giữa các xung trong hệ thống xung quá ngắn, nó không đại diện cho sự an toàn và hiệu quả thật của bước sóng laser này.

12.4 Fractional Phototìiermolysis
Một khái niệm laser được gọi là “quang nhiệt phân đoạn” cũng đã được phát triến để mô tả các vùng nhỏ theo chiều dọc độ dày da bị tổn thương nhiệt do laser hồng ngoại trung [105]. Hiệu ứng của laser này giống như làm chìm các trụ hoặc khoan lỗ do tổn thương nhiệt, với các khu vực xung quanh các trụ này không bị tổn thương.
Nó không thực sự là một phương pháp không bào mòn đúng nghĩa, có thể xem là một phương pháp tái tạo bề mặt bào mòn mà bệnh nhân không phải trải qua giai đoạn lành thương rõ ràng thường được thấy sau khi tái tạo bề mặt xâm lấn bằng laser CO2 hoặc laser erbium.
Phương pháp tái tạo bề mặt bang laser phân đoạn này dường như cho thấy nhiều hứa hẹn trong việc điều trị các bệnh lý ở biểu bì và bì (Hình Ỉ.3Ỉ). Ngoài ra, và trái ngược với tác dụng của laser hồng ngoại trung, tái tạo bề mặt phân đoạn cũng dẫn đến cải thiện rối loạn sắc tố biểu bì.
Các chỉ định chính cho điều trị phân đoạn bao gồm nám, sẹo mụn trứng cá, nếp nhăn và các dấu hiệu khác của tổn thưong do ánh sáng (Hình ỉ.32). Mặc dù có kết quả khả quan sau khi điều trị bang laser này, nhưng nó có thể là một phưong pháp tưong đối ít hiệu quả trong điều trị các tổn thưong sắc tố ở biểu bì hoặc rối loạn sắc tố khi so sánh với điều trị bằng ánh sáng xung cường độ cao hoặc laser tác động các thể nhiễm sắc mang màu.
Tuy nhiên, laser này có hiệu quả cao trong điều trị rối loạn sắc tố da trên bệnh nhân có nếp nhăn hoặc sẹo mụn. Phương pháp laser này cũng có thể có một số lợi thế so với các phương pháp điều trị nám da khác, cũng như khả năng được sử dụng trên các vùng da không phải mặt để điều trị tổn thương da do ánh sáng ở cả biểu bì và bì. Ở những khu vực như vậy, bào mòn bề mặt sẽ là điều không nên. Các vết sẹo phẫu thuật gần đây cũng đã được điều trị thành công bằng phương pháp này.
Hiện nay có một số công nghệ có thể được sử dụng để tái tạo bề mặt phân đoạn. Thiết bị laser được biết đến nhiều nhất (Fraxel, Belieant, Santa Clara, CA, USA) sử dụng bước sóng 1550 nm với năng lượng được sử dụng từ 8 đến 20 mJ hoặc hơn, và từ 125 đến 250 vùng vi tổn thương nhiệt trên moi cm vuông.
Thực hiện nhiều pass, tạo ra từ 1000 đến 3000 vùng tổn thương siêu nhỏ ở lớp biểu bì và bì trên moi cm vuông. Mặc dù vậy, chỉ một phần nhỏ diện tích bề mặt của da được nhắm mục tiêu. Do đó, cần phải có nhiều lần điều trị (thường từ 3 đến 5), thực hiện cách nhau khoảng 2-4 tuần.
Các phương pháp tiếp cận bang laser phân đoạn khác liên quan đến việc sử dụng bước sóng 1550 nm hoặc 2934 nm. Một nghiên cứu đã đánh giá các biến chứng sau khi tái tạo bề mặt phân đoạn bằng laser 1550 nm. Trong nghiên cứu đó, tất cả bệnh nhân trải qua quá trình quang nhiệt phân đoạn đều có ban đỏ thoáng qua sau điều trị; nhiều người có các phản ứng thoáng qua khác bao gồm phù mặt (82%), khô da (86,6%), bong da (60%), một vài vết phồng nhỏ (46,6%), ngứa (37%), và bronzing (26,6%). Đôi khi tăng độ nhạy cảm của da (10%) và nổi mụn trứng cá (10%). Hầu hét bệnh nhân (72%) hạn chế tham gia hoạt động xã hội trung bình 2 ngày sau khi điều trị [105].
12.5 Liệu pháp quang động (PDT)
Gần đây, PDT đã được sử dụng rộng rãi đế điều trị bệnh da tiền ác tính và ác tính [106]. PDT sẽ chỉ được thảo luận ngắn gọn trong chương này vì nó được mô tả chi tiết ở những nơi khác trong cuốn sách này. Nói một cách đơn giản, công nghệ này xoay quanh việc sử dụng một chất cảm quang có liên quan và khả năng tích trữ đặc biệt của nó trong các mô đích. Sau đó, các mô được chiếu xạ ở bước sóng và năng lượng thích hợp để tạo ra sản phẩm kích thích phản ứng với oxy phân tử và các cấu trúc dưới tế bào để làm chết tể bào.
Sự ra đời của axit 5-aminolevulinic như một chất cảm quang tại chỗ cho PDT là nguyên nhân phần lớn giúp công nghệ này trở nên phổ biến. Ánh sáng đỏ được ưa chuộng vì khả năng xuyên đủ sâu vào da để điều trị ung thư da và dày sừng ánh sáng. Tuy nhiên, mụn trứng cá và các dấu hiệu tổn thương do ánh sáng khác đáp ứng khá tốt với điều trị PDT [107-110]. Cách tiếp cận này và tác động của nó đối với việc trẻ hóa da mặt, được mô tả chi tiết trong Chương. 2.
13. Ưu điểm và nhược điểm của các công nghệ khác nhau trong trẻ hóa da mặt
13.1 Laser bào mòn – Ưu điểm
Ưu điểm chính của laser CO2 và laser erbium bào mòn nằm ở tính hiệu quả của chúng. Trên khắp thế giới, nó đã thay thế các công nghệ không phải laser như một công cụ chính để trẻ hóa khuôn mặt.
Các phương pháp laser này vẫn là tiêu chuẩn vàng để so sánh với tất cả các công nghệ bào mòn và không bào mòn khác. Laser được áp dụng cho bất kỳ các nếp nhăn từ rất mịn đến rất thô, sẹo lõm sau mụn, màu da kém, và các thay đổi về cấu trúc và đàn hồi khác.
Khả năng của những loại laser bào mòn thực sự này trong việc điều trị nhiều loại vấn đề thấm mỹ trên khuôn mặt là một điểm nổi bật khác của chúng. Chúng có thể được sử dụng để điều trị tổn thương da do ánh sáng ở cả biểu bì và bì trong một lần điều trị và có thể được kết hợp với các kỹ thuật trẻ hóa da mặt khác được mô tả ở những chương khác trong cuốn sách này, chẳng hạn như tiêm botulinum và filler (Hình 1.33).
Một ưu điểm khác của laser CO2 và laser erbium bào mòn nằm ở khả năng hình dung endpoint có thể đoán trước. Người ta có thể dễ dàng xác định lớp da đang điều trị bằng cách đánh giá các endpoint chẳng hạn như sự mất màu của biểu bì và chảy máu điểm liên quan đến phương pháp điều trị bang laser erbium cũng như tính chất co rút tự nhiên của lớp bì thường liên quan đến tái tạo bề mặt bang laser CO2 bào mòn. Thật không may, sự co rút tự nhiên của lớp bì khi tương tác với laser có thể khiến người thực hiện đánh giá quá cao mức độ cải thiện lâu dài khi điều trị các nếp nhăn sâu và sẹo mụn.
13.2 Laser bào mòn – Nhược điểm
Laser tái tạo bề mặt bào mòn không thể dùng cho mọi khía cạnh của trẻ hóa khuôn mặt. Những loại laser này không thể thay thế cho các kỹ thuật như căng da mặt, nâng cung mày hoặc cắt mí, trong đó dư thừa mô hoặc mất cấu trúc thật sự là vấn đề. Tái tạo bề mặt bang laser bào mòn cũng không đặc biệt hiệu quả đối với các đường biểu hiện rõ và nếp nhăn động. Các đường biểu hiện rõ như rãnh mũi má không xử lý tot bang laser được và cần được khắc phục bằng các phưong pháp khác như chất làm đầy. Các nếp nhăn động do hoạt động co được điều trị tốt nhất bằng cách tiêm độc to botulinum.
Tương tự, vói sẹo mụn trứng cá, laser tái tạo bề mặt bào mòn cũng có những hạn chế. Nó rất hữu dụng đối với sẹo nông nhưng không hiệu quả rõ đối với sẹo sâu hon. Ở đây, các thủ thuật khác bao gồm cắt đáy sẹo, tiêm chất làm đầy hoặc ghép da nhỏ có đủ độ dày có thể được thực hiện.
Các biến chứng như chậm lành thương, sẹo, tăng sắc tố và giảm sắc tố cũng có thể xảy ra. Tăng sac tố là một biến chứng tạm thời nhưng gây lo âu thường thấy nhất ở những bệnh nhân thuộc da type 4. Sẹo ít phổ biến, nhưng hay gây lo ngại khi xảy ra. Giảm sắc tố da phổ biến hơn và có thể tránh được một phần bằng cách giảm mức năng lượng sử dụng trên da. Một số ý kiến cho rằng bốc tách bang laser erbium có thể để lại ít biến chứng hơn so với phương pháp điều trị laser CO2.
Tỷ lệ tổn thương có thể không đáng kể sau khi tái tạo bề mặt bang laser bóc tách, với 1-2 tuần cần thiết để lành thương và ban đỏ sau điều trị trong nhiều tuần tiếp theo là trường hợp bình thường. Người ta cũng có thể mong chờ sự cải thiện từ từ nhưng vẫn tiếp tục trong 3-6 tháng sau khi tái tạo bề mặt bang laser.
Duy trì sự cải thiện sau khi tái tạo bề mặt bằng laser có thể thay đổi. Mặc dù hiệu quả do tia laser gây ra được cho là vĩnh viễn, nhưng có một số giảm bớt sự cải thiện sau 2 năm đầu tiên. Sẽ là hợp lý khi giả định rằng 50-60% sự cải thiện được duy trì lâu dài.
Ưu điểm lớn nhất của laser không bào mòn và các thiết bị dựa trên ánh sáng nằm ở khả năng cải thiện nhiều dấu hiệu của tổn thương do ánh sáng mà không cần giai đoạn lành thương kéo dài liên quan đến laser bào mòn. Các thiết bị này cũng có một báo cáo an toàn đáng ghen tị và nói chung, không gây ra mức độ biến chứng như với các phương pháp điều trị laser bào mòn.
13.3 Laser không bào môn – Ưu điềm
Ánh sáng và laser tác động thể nhiễm sắc mang màu rất hiệu quả trong việc loại bỏ hoặc cải thiện hầu hết các rối loạn mạch máu và sắc tố biểu bì (Hình 1.34). Nám da, vốn luôn bất chấp với điều trị bang laser bào mòn và không bào mòn, có thể được cải thiện trong một số trường hợp, nhưng không phải ở tất cả bệnh nhân được điều trị bằng quang nhiệt phân đoạn.
Nhiều tình trạng trước đây được điều trị bằng laser bào mòn giờ đây có thể được cải thiện bằng các công nghệ không bào mòn. Sẹo sau mụn ở mức độ nhẹ đến trung bình có thể được điều trị bằng nhiều loại laser hồng ngoại trung bình, cũng như quang nhiệt phân đoạn. Tưong tự như vậy, các nếp nhăn và cấu trúc da được cải thiện một cách nhẹ nhàng với các phưong pháp điều trị không bào mòn, mặc dù đối với những tình trạng này, các phưong pháp điều trị không bào mòn chưa thể sánh được kết quả được điều trị với các thiết bị bào mòn.
Cuối cùng, như được mô tả ở phần khác trong cuốn sách này, PDT mở rộng liệu pháp không bào mòn, trong một số trường hợp có thể làm tăng tác dụng của một số phưong pháp điều trị không bào mòn.
13.4 Laser không bào mòn – Nhược điểm
Laser bào mòn thường phát huy tác dụng của chúng trong một lần điều trị duy nhất. Ngược lại, phưong pháp điều trị không bào mòn đòi hỏi nhiều lần điều trị để đạt được hiệu quả mong muốn. Đối với một số trường hợp như nếp nhăn đáng kể trên khuôn mặt, mũi sư tử, da lỏng lẻo và các dấu hiệu nặng liên quan tính đàn hồi của da, laser không bào mòn chưa thể mang lại kết quả khả quan.
14. Chỉ định
14.1 Sắc tố không đều
Trong số các tổn thương sắc tố phổ biến nhất được điều trị bang laser và ánh sáng, và những tổn thương thường được bệnh nhân quan tâm nhất, là những tổn thương ở biểu bì do lão hoá ánh sáng. Ngoài ra, một số tổn thương sắc tố biểu bì, chẳng hạn như tàn nhang, đốm nâu, dày sừng tiết bã, sẩn da, và u mềm treo có khuynh hướng di truyền.
14.2 Tổn thương mạch máu
Các tổn thương mạch máu, bao gồm chứng giãn mạch, u mạch với các hồ tĩnh mạch, ban đỏ và rối loạn đỏ bừng mặt, là mục tiêu quan trọng và dễ tiếp cận đối với nhiều công nghệ dựa trên laser và ánh sáng. Nhiều bệnh nhân tìm cách trẻ hóa da mặt có vấn đề mạch máu.
14.3 Da dầu và dễ nổi mụn
Đối với những người bị ảnh hưởng, tình trạng sản xuất dầu và xu hướng bị mụn trứng cá và tăng sản bã nhờn là mối quan tâm lớn và gần đây đã trở thành mục tiêu tiềm năng của nhiều bước sóng khác nhau. Một số công nghệ diode, laser và ánh sáng có bước sóng khác nhau, đôi khi được sử dụng kết hợp với việc bôi porphyrin tại chỗ, được sử dụng để nhắm mục tiêu cả tuyến bã nhờn và vi khuẩn gây mụn (Propionibacterium acnes).
14.4 Kết cấu da
“Kết cấu da” rất khó xác định; các bất thường về cấu trúc da được định nghĩa tốt nhất là một hỗn hợp các vấn đề bao gồm thô ráp và khô, lỗ chân lông giãn nở hoặc nếp nhăn, và/hoặc kết hợp của những điều trên. Nhiều thiết bị ánh sáng và laser không bào mòn có san có thể cải thiện két cấu da.
14.5 Da mất tự nhiên và không đều màu
Có ít màu sắc hiện diện trên da. vẻ ngoài của da, từ góc độ màu sắc theo từng độ tuổi, dường như là sự tác động lẫn nhau giữa các sắc tố đỏ (oxy- và deoxyhemoglobin), sắc tố nâu (melanin) và sự phân tán do những thay đổi của collagen ở trong da. Với tổn thương da do ánh sáng, màu da không đồng đều xuất hiện do thay đổi sự hiện diện của các sắc tố này theo kiểu phân tán. Điều này, cùng với sự lão hoá collagen do tuổi tác và tia cực tím gây ra khiến nhiều người tìm cách trẻ hóa da mặt. Nhiều thiết bị laser và ánh sáng có thể cải thiện một cách hài lòng các bất thường về sắc tố. Tuy nhiên, có lẽ sự phản xạ của collagen trong da đã bị tổn thương là nguyên nhân dẫn đến sự mất tự nhiên của da bị tổn thương do ánh nắng mặt trời. Sự cải thiện collagen có thể được thực hiện bằng cả công nghệ bào mòn và không bào mòn.
14.6 Sẹo sau mụn
Sẹo sau mụn có thể teo hoặc phì đại. Đôi khi không có sẹo thực sự mà chỉ đon giản là những thay đổi sắc tố. Các thay đổi sắc tố có thể có màu nâu, đỏ hoặc trắng. Nhiều thiết bị laser và ánh sáng khác nhau đã được sử dụng để điều trị những thay đổi sắc tố này. Sẹo lõm có thể xử lý bằng nhiều công nghệ bào mòn, phân đoạn và không bào mòn (Hình 1.10, 1.33, và 1.35)-, sẹo phì đại có thể điều trị bang laser mạch máu.
14.7 Những biến đổi tiền ác tính bao gồm dày sừng ánh sáng
Dày sừng ánh sáng, và các tổn thưong tưong tự, có thể được điều trị bằng công nghệ laser, ánh sáng hoặc diode, thường được sử dụng kết hợp với porphyrin bôi tại chỗ. Các loại laser thông thường được sử dụng bao gồm laser pulsed-dye và KTP. Viêm môi ánh sáng có thể được nhắm mục tiêu bang laser bào mòn hoặc PDT.
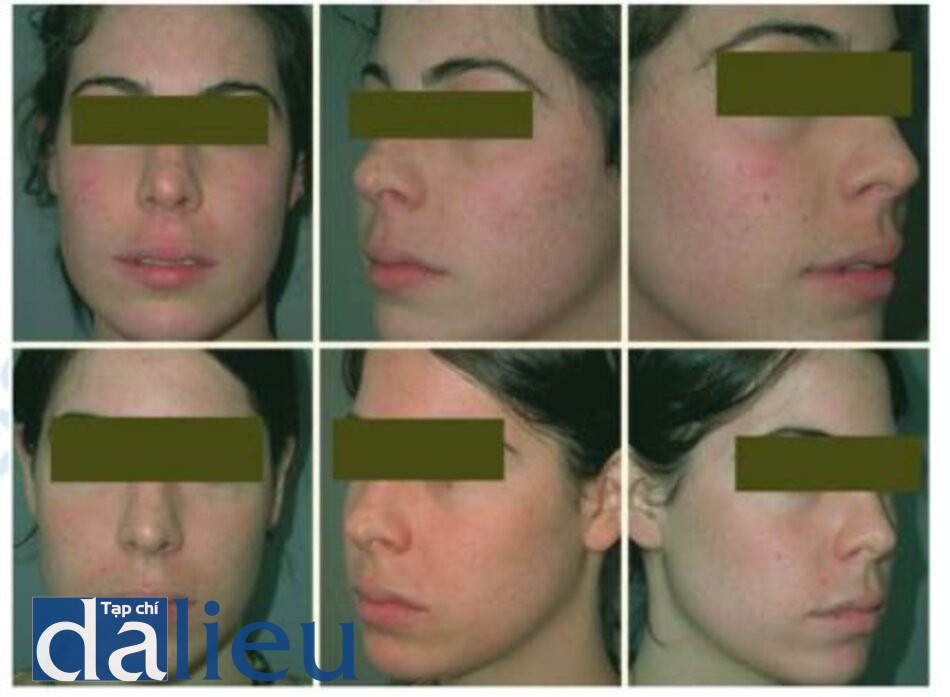
14.8 Nếp nhăn nông
Các nếp nhăn nông có thể xảy ra do quá trình lão hóa theo thời gian và hoặc do tia cực tím gây ra. Các nếp nhăn nhỏ có thể được điều trị bằng hệ thống laser bào mòn, nhưng trong thập kỷ qua, các công nghệ không bào mòn ngày càng được chú ý.
14.9 Nếp nhăn trung bình
Nếp nhăn trung bình thường được coi là một biểu hiện của lão hoá do ánh sáng. Nó được điều trị tốt nhất bang laser bào mòn.
14.10 u và bướu
Một loạt các tình trạng như u lành tính trong da, u tuyến mồ hôi, xanthelasma, u sợi và dày sừng tiết bã đều là những tình trạng làm bệnh nhân muốn trẻ hóa da mặt (Hình 1.13 và 1.14).
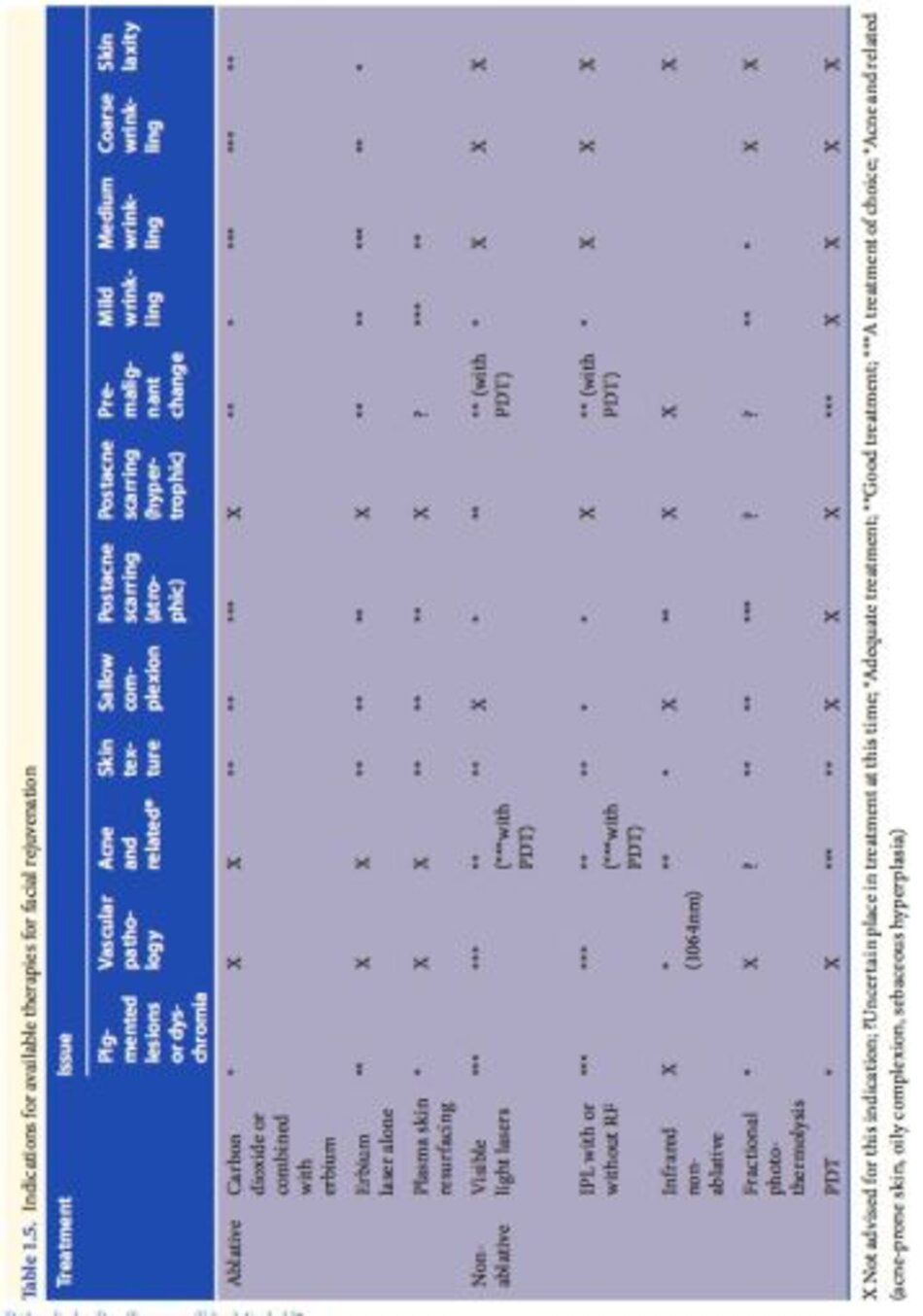
Những vấn đề về da này được giải quyết tốt bằng các loại ánh sáng và tia laser khác nhau được nhắc đến trong chưong này và được trình bày kỹ lưỡng và cân nhắc về hiệu quả của chúng trong Bảng 1.5.
15. Chống chỉ định
Chống chỉ định trong tái tạo bề mặt da bằng laser bào mòn bao gồm:
1. Rối loạn Koebner như bệnh bạch biến, mụn cóc, và u mềm lây.
2. Có tình trạng lành thưong bất thường tiềm ẩn chẳng hạn như đang dùng hoặc dùng gần đây isotretinoin, hoặc liệu pháp ức chế miễn dịch đã được đề xuất chống chỉ định. Điều này vẫn còn gây tranh cãi.
3. Giảm cấu trúc phần phụ như sau xạ trị hoặc sẹo bỏng.
4. Các bệnh truyền nhiễm như HIV, viêm gan c, herpes simplex đang hoạt động.
5. Các tình trạng sức khoẻ hoặc tâm lý có khả năng làm cho bệnh nhân gặp rủi ro về thuốc mê hoặc hậu phẫu.
Chống chỉ định đối với các công nghệ không bào mòn bao gồm:
1. Đang sử dụng isotretinoin vẫn là một vấn đề gây tranh cãi.
2. Đang hoặc gần đây bị rám nắng, hoặc có ý định tiếp xúc bức xạ tia cực tím liều lượng cao. Đây là mối quan tâm lớn hon nhiều ở những bệnh nhân tìm kiếm phương pháp điều trị bang laser hoặc ánh sáng nhìn thấy được.
3. Các tình trạng sức khoẻ như động kinh, chứng sợ hãi, dùng thuốc gây nhạy sáng, mang thai, hoặc ở bệnh nhân tâm lý không vững để thực hiện liệu pháp.
16. Informed Consent
Các ví dụ về bản đồng thuận với các loại laser khác nhau trong Hình 1,36-1,39.
17. Cách tiếp cận theo cá nhân
Phân loại của Glogau hoặc tương tự về tổn thương da do ánh sáng là công cụ hữu ích trong việc xác định phương pháp tiếp cận theo cá nhân (Bảng 1.6). Tuy nhiên, trên thực tế không có hai bệnh nhân nào có thể thay thế cho nhau. Có một số lưu ý quan trọng khi xem xét điều trị bằng laser và ánh sáng để trẻ hóa da mặt. Các phương pháp điều trị dựa trên laser và ánh sáng là tốt nhất cho những thay đổi trên bề mặt và thể tích nhỏ của da. Các vấn đề do cử động, sự lỏng lẻo rõ rệt của da và sự thay đổi thể tích rõ rệt hơn đòi hỏi sử dụng các phương pháp khác được mô tả trong cuốn sách này.
Cách tiếp cận theo cá nhân của tôi phụ thuộc vào loại vấn đề, mức độ nghiêm trọng và khu vực cần giải quyết. Một thuật toán có thể được thiết lập dựa trên biểu hiện ban đầu của bệnh nhân. Các vấn đề về đổi màu (giãn mạch, u mạch, đỏ mặt, đỏ bừng mặt, tổn thương sắc tố biểu bì, rối loạn sắc tố) được điều trị bang laser ánh sáng nhìn thấy hoặc ánh sáng xung cường độ cao. Cách tiếp cận này dẫn đến lợi ích tối đa của bệnh nhân với tương đối ít rủi ro. Neu nám da là vấn đề và các liệu pháp điều trị tại chỗ không thành công, phương pháp quang nhiệt phân đoạn có thể là phương pháp điều trị tối ưu, mặc dù một số bác sĩ thích sử dụng laser Q-switched hoặc ánh sáng xung cường độ cao hơn.
1. Tìm các dấu hiệu khác của hiện tượng tổn thương do ánh sáng biểu bì như dày sừng ánh sáng và nếu có, hãy thêm axit aminolevulinic bôi tại chỗ thời gian ngắn vào các phương pháp điều trị bang laser, ánh sáng hoặc đèn LED có thể nhìn thấy được.
2. Tìm dấu hiệu của mụn trứng cá. Neu mụn trứng cá là chủ yếu thì hãy xem xét phương pháp điều trị bang laser, IPL, LED ánh sáng màu (xanh dương, xanh lá cây, vàng), kết hợp hoặc không với axit aminolevulinic. Các phương pháp điều trị bang laser hồng ngoại trung bình cũng có thể được sử dụng.
3. Tìm kiếm các vấn đề của kết cấu da. Điều này thường có thể được giải quyết bằng nhiều loại laser và ánh sáng nhìn thấy được, laser hồng ngoại không bào mòn và bào mòn.
4. Tìm nếp nhăn. Neu biểu hiện ở trạng thái nghỉ ngơi và nhẹ, hãy xem xét điều trị bằng ánh sáng xung cường độ cao với bộ lọc cut-off ở bước sóng dài. Phương pháp thay thế là các laser hồng ngoại trung bình (1320-, 1450-, 1540-nm). Neu nếp nhăn đáng kể hơn, và biểu hiện ở trạng thái nghỉ ngơi, hãy cân nhắc tái tạo bề mặt da bào mòn bang erbium hoặc plasma. Neu có các nếp nhăn sâu, hãy xem xét các phương pháp điều trị bang laser CO2 hoặc erbium với mức xâm lấn mạnh hơn. Tiêm độc to botulinum đã được chứng minh
là có tác dụng hiệp đồng với các phương pháp bào mòn và không bào mòn, có lẽ nên tiêm cho một số trong những bệnh nhân này (xem Chương 4).
5. Tìm sẹo sau mụn. Neu sẹo mụn trứng cá ở mức độ nhẹ đến trung bình và dạng sẹo đáy vuông, hãy xem xét điều trị bằng laser hồng ngoại trung bình. Điều này có thể được thực hiện kết hợp hoặc không với các kỹ thuật thay thế như cắt đáy sẹo. Neu sẹo sâu hơn, hãy cân nhắc tái tạo bề mặt da bang laser phân đoạn, bào mòn hoặc plasma (thường kết hợp với các kỹ thuật hỗ trợ khác như cắt bỏ sẹo, kỹ thuật punch và/hoặc tiêm mỡ). Neu sẹo phì đại rõ ràng thì có thể cân nhắc điều trị bang laser nhuộm flashlamp.
6. Tìm các tình trạng bất thường trên khuôn mặt cần loại bỏ. Chúng bao gồm các khối u lành tính (dày sừng tiết bã, tăng sản tuyến bã nhờn, u tuyến mồ hôi và sẩn dạng sợi). Những tình trạng như vậy đòi hỏi phương pháp điều trị bang laser bào mòn hoặc điều trị bằng công nghệ dựa trên ánh sáng nhìn thấy, tùy thuộc vào màu sắc của chúng và các biểu hiện đặc trưng khác.

18. Chăm sóc sau điều tri và các biến chứng:
18.1 Laser bào mòn
1. Chống nhiễm trùng. Bệnh nhân nên được kiểm tra tiền sử herpes simplex và bắt đầu điều trị kháng virus thích hợp một ngày trước khi làm thủ thuật. Điều này nên được tiếp tục trong suốt thời gian hậu phẫu. Nhiều bác sĩ cho thêm kháng sinh trong suốt thời gian lành thương; những người khác thì không. Tranh cãi tương tự cũng áp dụng cho việc điều trị dự phòng bằng kháng nấm. Nhiễm vi khuẩn, nấm Candida và virus herpes simplex phải được nhận biết và điều trị một cách thận trọng.
2. Băng gạc ẩm được áp dụng cho vùng da mới được tái tạo trong suốt giai đoạn tái tạo biểu mô.
3. Hỗ trợ tâm lý. Những bệnh nhân trải qua quá trình tái tạo bề mặt bang laser bào mòn cần được hỗ trợ trong giai đoạn lành thương và trong suốt vài tháng tiếp theo.
4. Có thể để lại sẹo nếu vết thương chậm lành. Đây có thể là hậu quả của nhiễm trùng, điều trị quá mức hoặc do chấn thương tự gây ra trong giai đoạn lành thương (Hình ỉ.40)
5. Một trong những vấn đề nan giải nhất sau khi tái tạo bề mặt bang laser bào mòn là sự thay đổi sắc tố. Vấn đề có thể là giảm hoặc tăng sắc tố. Tăng sắc tố da phổ biến hon ở những bệnh nhân da màu ô liu (type 4) và thường là tạm thời; giảm sắc tố là mối quan tâm nhiều hơn ở phụ nữ thuộc loại da Fitzpatrick loại 1 hoặc 2 và có thể tồn tại vĩnh viễn (Hình 1.4ỉ).

18.2 Điều trị không bào mòn
1. Các triệu chứng trong thủ thuật, như đau khi điều trị, được mong đợi ở một mức độ nào đó. Điều này có thể được cải thiện bằng cách sử dụng trước các loại kem gây tê tại chỗ.
2. Có thể xảy ra các di chứng ngắn hạn như vảy tiết, đóng mài, phồng rộp, ban xuất huyết. Những di chứng đó có thể tự khỏi hoặc có thể trở thành những vấn đề lâu dài hơn.
3. Có thể xảy ra các biến chứng sẹo và sắc tố hoặc sự tái hoạt của virus herpes simplex và các bệnh nhiễm trùng khác, mặc dù hiếm gặp trên các điều trị được thực hiện (Hình 1.42.)
18.3 Tương lai
Tương lai của công nghệ laser và ánh sáng rõ ràng phụ thuộc vào sự mở rộng liên tục của cả chỉ định và công nghệ mới. Có khả năng tiếp tục giảm dần các chỉ định điều trị bào mòn, với sự chuyển dần sang các liệu pháp không bào mòn. Sự chuyển đổi như vậy cũng sẽ đòi hỏi ít lần điều trị hơn và với sự cải thiện liên tục trong một quá trình an toàn. Ngoài ra, người ta có thể mong đợi sự phát triển liên tục của các lựa chọn thay thế cho ánh sáng và tia laser, chẳng hạn như phương pháp điều trị bang RF và plasma. Nên mong đợi vào sự sáng tạo những tay cầm “thông minh” hơn. Các loại kem gây tê tốt hơn và các thiết bị làm mát tốt hơn cũng có thể giúp bệnh nhân điều trị dễ dàng hơn. Hiện tượng quang nhiệt phân đoạn có khả năng thực hiện trên nhiều bước sóng.
Đầu điều trị lớn hơn, máy mạnh hơn cho phép điều trị nhanh hơn và có thể phát triển nhiều sự kết hợp giữa ánh sáng và RF. Máy đa chức năng cung cấp nhiều loại laser trong một thiết bị, hoặc có laser và ánh sáng trong từng bộ phận có thể tháo rời được chờ đợi. Người ta cũng nên mong đợi sự cải tiến hơn nữa của PDT. Cuối cùng, thể nhiễm sắc bổ sung ở da, chẳng hạn như trong chất béo, có thể được tìm thấy và nhắm mục tiêu cụ thể hơn đơn độc hoặc kết hợp với plasma, siêu âm, RF và các phương pháp điều trị mới dựa trên ánh sáng.
19. Tài liệu tham khảo
1. Einstein A (1916) Letter to Michele Angelo Besso, November 1916
2. Anderson RR Parrish JA (1983) Selective pho¬tothermolysis: precise microsurgery by selective absorption of pulsed radiation. Science 220:24- 27
3. Asawanonda p, Anderson RR Chang Y, et al (2001)
308-nm excimer laser for the treatment of psoriasis: a dose-response study. Arch Dermatol 137:95-96
4. Bonis B, Kemeny L, Dobozy R et al (1997) 308 nm UVB excimer laser for psoriasis. Lancet 350:1522
5. Nistico s, Costanzo R Saraceno R et al (2004) E cacy of monochromatic excimer laser radia- tion (308 nm) in the treatment of early stage my- cosis fungoides. Br J Dermatol 151:877-879
6. Baltas E, Csoma z, Bodai L, et al (2006) Treat- ment of atopic dermatitis with the xenon chlo- ride excimer laser. J Eur Acad Dermatol Venereol 20:657-660
7. Bianchi B, Campolmi p, Mavilia L, et al (2003) Monochromatic excimer light (308 nm): an im-munohistochemical study of cutaneous T cells and apoptosis-related molecules in psoriasis. J Eur Acad Dermatol Venereol 17:408-413
8. Goodman GJ, Roberts s, Bezborodo A (2002) Studies in long-pulsed potassium tritanyl phos- phate laser for the treatment of spider naevi and perialar telangiectasia. Australas J Dermatol 43:9-14
9. Marmur ES, Schmults CD, Goldberg DJ (2004) A review of laser and photodynamic therapy for the treatment of nonmelanoma skin cancer. Derma- tol Surg 30:264-271
10. Dierickx cc, Anderson RR (2005) Visible light treatment of photoaging. Dermatol er 18:191- 208
11. Weiss RR Weiss MR Geronemus RG, et al (2004) A novel nonthermal nonablative full panel led photomodulation device for reversal of photo- aging: digital microscopic and clinical results in various skin types. J Drugs Dermatol 3:605-610
12. Fitzpatrick RE, Tope WD, Goldman NIP, etal (1996) Pulsed carbon dioxide laser, trichloroace- tic acid, Baker-Gordon phenol, and dermabra- sion: a comparative clinical and histologic study of cutaneous resurfacing in a porcine model. Arch Dermatol 132:469-471
13. Papadavid E, Katsambas A (2003) Lasers for facial rejuvenation: a review. Int J Dermatol 42:480-487
14. Waldorf HR Kauvar ANB, Geronemus RG (1995) Skin resurfacing of ne to deep rhytides using a char- free carbon dioxide laser in 47 pa- tients. Dermatol Surg 21:940-946
15. Lowe NJ, Lask G, Gri n ME, et al (1995) Skin resurfacing with the Ultrapulse carbon dioxide laser. Observations on 100 patients. Dermatol Surg 21:1025-1029
16. Bernstein L, Kauvar ANB, Grossman M, et al (1998) Scar resurfacing with high-energy, short- pulsed and ashscanning carbon dioxide lasers. Dermatol Surg 24:101-107
17. Lask G, Keller G, Lowe N, et al (1995) Laser skin resurfacing with the SilkTouch ashscanner for facial rhytides. Dermatol Surg 21:1021-1024
18. Bernstein LJ, Kauvar ANB, Grossman MC, et al (1997) e short- and long-term side e ects of carbon dioxide laser resurfacing. Dermatol Surg 23:519-525
19. Laws RR Finley EM, McCollough NIL, et al (1998) Alabaster skin a er carbon dioxide laser resurfacing with histologic correlation. Dermatol Surg 24:633- 636
20. Mulekar SV, Al Issa R Al Eisa R et al (2005) Genital vitiligo treated by autologous, noncul- tured melanocyte-keratinocyte cell transplanta- tion. Dermatol Surg 31:1737-1739
21. Van Geel N, Ongenae K, De Mil M, et al (2001) Modi ed technique of autologous noncultured epidermal cell transplantation for repigmenting vitiligo: a pilot study. Dermatol Surg 27:873-876
22. Kaufmann R (2001) Role of Erbium: YAG laser in the treatment of aged skin. Clin Exp Dermatol 26:631- 636
23. Kaufmann R, Hibst R (1996) Pulsed Erbium:YAG laser ablation in cutaneous surgery. Lasers Surg Med 19:324-330
24. Pozner JM, Goldberg DJ (2000) Histologic e ect of a variable pulsed Er:YAG laser. Dermatol Surg 26:733-736
25. Tanzi EL, Alster TS (2003) Single-pass carbon di¬oxide versus multiple-pass Er:YAG laser skin re¬surfacing: a comparison of postoperative wound healing and side-e ect rates. Dermatol Surg 29:80-84
26. Collawn ss (1999) Combination therapy: utilisa- tion of CO2 and Erbium :YAG lasers for skin re- surfacing. Ann Plast Surg 42:21-26
27. Goldman NIP, Marchell N, Fitzpatrick RE (2000) Laser skin resurfacing of the face with a combined CO2/Er:YAG laser. Dermatol Surg 26:102-104
28. Jacob CI, Dover JS, Kaminer MS (2001) Acne scarring: a classi cation system and review of treatment options. J Am Acad Dermatol 45:109- 117
29. McDaniel DH, Lord J, Ash K, et al (1999) Com- bined CO2/Erbium:YAG laser resurfacing of perioral rhytids and side to side comparison with carbon dioxide laser alone. Dermatol Surg 25:285-293
30. Fink B, Grammer K, Matts PJ (2006) Visible skin color distribution plays a role in the perception of age, attractiveness, and health in female faces. Evol Hum Behav 27:433-442
31. Goldberg DJ (1997) Laser treatment of pigmented lesions. Dermatol Clin 15:397-407
32. Goldman NIP, Bennett MD (1987) Treatment of telangiectasia: a review. J Am Acad Dermatol 17:167-182
33. Gonzales E, Gange RW, Momtaz KT (1992) Treat¬ment of telangiectases and other benign vascular lesions with the 577 nm pulsed dye laser. J Am Acad Dermatol 27:220-221
34. Goodman, GJ, Bekhor p, Richards s (1996) Ad¬vances in laser therapy – the importance of selec- tive photo thermolysis. Med J Aust 164:681-686
35. Hellwig s, Schonermark M, Raulin c (1995) Treatment of vascular malformations and pig- ment disorders of the face and neck by pulsed dye laser, Photoderm VL and Q-switched ruby laser. Laryngorhinootologie 74:635-641
36. McCoy SE (1997) Copper bromide laser treatment of facial telangiectasia: results of patients treated over ve years. Lasers Surg Med 21:329-340
37. Parish LC, Witkowski JA (1991) Telangiecatasia. In: Parish LC, Lask GP (eds) Aesthetic Dermatol- ogy. McGraw Hill, New York, pp 96-100
38. Ramelet AA (1998) Telangiectases. In: Baran R, Maibach HI (eds) Textbook of Cosmetic Der¬matology, 2nd edn. Martin Dunitz, London, pp 373- 380
39. ibault PK (1997) A patient’s questionnaire evaluation of krypton laser treatment of facial telangiectases. A comparison with the copper va- por laser. Dermatol Surg 23:37-41
40. Chambers IR, Clark D, Bainbridge c (1990) Au¬tomation of laser treatment of port wine stains. Phys Med Biol 7:1025-1028
41. McDaniel DH, Mordon s (1990) Hexascan: a new robotized scanning laser handpiece. Cutis 45:300-305
42. Mordon SR, Rotteleur G, Buys B, et al (1989) Comparative study of the „point-by-point tech¬nique44 and the ^scanning technique44 for laser treatment of port-wine stain. Lasers Surg Med 9:398- 404
43. Rotteleur G; Mordon S; Buys B, et al (1988) Ro¬botized scanning laser handpiece for the treat- ment of port wine stains and other angiodyspla- sias. Lasers Surg Med 8:283-287
44. Achauer BM, Vander Kam VM, Padilla JF in (1993) Clinical experience with the tunable pulsed-dye laser (585 nm) in the treatment of capillary vascular malformations. Plast Reconstr Surg 92:1233-1241
45. Garden JM, Bakus AD (1993) Clinical e cacy of the pulsed dye laser in the treatment of vascular lesions. J Dermatol Surg Oncol 19:321-326
46. Bassichis BA, Swamy R, Dayan SH (2004) Use of the KTP laser in the treatment of rosacea and so- lar lentigines. Facial Plast Surg 20:77-83
47. Lee MW (2003) Combination 532-nm and 1064- nm lasers for noninvasive skin rejuvenation and toning. Arch Dermatol 139:1265-1276
48. Chess c, Chess Q (1993) Cool laser optics treat- ment of large telangiectasia of the lower extremi- ties. J Dermatol Surg Oncol 19:74-80
49. Dreno B, Patrice T, Litoux p, et al (1985) e bene t of chilling in argon-laser treatment of port-wine stains. Plast Reconstr Surg 75:42-45
50. Dummer R, Graf p, Greif c, etal (1998) Treatment of vascular lesions using the Versapulse variable pulse width frequency doubled neodymium:YAG laser.
51. Gilchrest BA, Rosen s, Noe Jlvl (1982) Chilling port wine stains improves the response to argon laser therapy. Plast Reconstr Surg 69:278-83
52. Nelson JS, Milner TE, Anvari B, et al (1996) Dy¬namic epidermal cooling in conjunction with la- ser induced photo thermolysis of port wine stain blood vessels. Lasers Surg Med 19:224-229
53. Waldorf HA, .Alster TS, McMillan K, et al (1997) E ect of dynamic cooling on 585nm pulsed dye laser treatment of port wine stain birthmarks. Dermatol Surg 23:657-662
54. White JM, Siegfried E, Boulden M, et al (1999) Possible hazards of cryogen use with pulsed dye laser. A case report and summary. Dermatol Surg 25:250- 252
55. Wang cc, Sue YM. Yang CH, et al (2006) A comparison of Q-switched alexandrite laser and intense pulsed light for the treatment of freckles and lentigines in .Asian persons: a randomized, physician- blinded, split-face comparative trial. J .Am Acad Dermatol 54:804-810
56. Huang YL, Liao YL, Lee SH, et al (2002) Intense pulsed light for the treatment of facial freckles in Asian skin. Dermatol Surg 28:1007-1012
57. Moody BR, McCarthy JE, Hruza GJ (2003) Col¬lagen remodeling a er 585-nm pulsed dye laser irradiation: an ultrasonographic analysis. Der- matol Surg 29:997-999
58. Dang Y, Ren Q, Hoecker s, et al (2005) Bio- physical, histological and biochemical changes a er non¬ablative treatments with the 595 and 1320 nm lasers: a comparative study. Photoder- matol Photoimmunol Photomed 21:204-209 72. Sadick NS, Weiss R, Kilmer s, et al (2004) Pho- torejuvenation with intense pulsed light: results of a multi-center study. J Drugs Dermatol 3NI¬SO.
59. Dang Y, Ren Q, Li w, et al (2006) Comparison of biophysical properties of skin measured by using non- invasive techniques in the KM mice follow- ing 595 nm pulsed dye, 1064 nm Q-Switched Nd: YAG and 1320 nm Nd:YAG laser non-ablative re-juvenation. Skin Res Technol 12:119-125
60. Omi T, Kawana s, Sato s, et al (2003) Ultrastruc- tural changes elicited by a nonablative wrinkle reduction laser. Lasers Surg Med 32:46-49
61. Zelickson B, Kist D (2000) E ect of pulsed dye laser and intense pulse light source in dermal ex- tracellular matrix remodeling. Lasers Surg Med S12: 68
62. Hsu TS, Zelickson B, Dover JS, et al (2005) Multi¬center study of the safety and e cacy of a 585-nm pulsed-dye laser for the nonablative treatment of facial rhytides. Dermatol Surg 31:1-9
63. Bjerring p, Clement M, Heickendor L, et al (2000) Selective non-ablative wrinkle reduction by laser. J Cutan Laser er 2:9-15
64. Patel N, Clement M (2002) Selective nonablative treatment of acne scarring with 585 nm ashlamp pulsed dye laser. Dermatol Surg 28:942-945
65. Rostan E, Bowes LE, Iyer s, et al (2001) A dou- ble- blind, side-by-side comparison study of low uence long pulse dye laser to coolant treatment for wrinkling of the cheeks. J Cosmet Laser er 3:129-136
66. Goldberg DJ, Sarradet D, Hussain M, et al (2004) Clinical, histologic, and ultrastructural changes a er nonablative treatment with a 595-nm ash- lamp- pumped pulsed dye laser: comparison of varying settings. Dermatol Surg 30:979-982
67. Trelles MA, Allones I, Levy JL, et al (2004) Combined nonablative skin rejuvenation with the 595- and 1450-nm lasers. Dermatol Surg 30:1292- 1298
68. Kono T, Manstein D, Chan HH, et al (2006) Q- switched ruby versus long-pulsed dye laser de- livered with compression for treatment of facial lentigines in Asians. Lasers Surg Med 38:94-97
69. Bitter PH (2000) Noninvasive rejuvenation of photodamaged skin using serial, full-face intense pulsed light treatments. Dermatol Surg 26:835- 842
70. Kligman DE, Zhen Y (2004) Intense pulsed light treatment of photoaged facial skin. Dermatol Surg 30:1085-1090
71. Raulin c, Weiss RA, Schonermark RIP (1997) Treatment of essential telangiectasias with an in¬tense pulsed light source (PhotoDerm VL). Der¬matol Surg 23:941-945
73. Schroeter CA, Neumann HA (1998) An intense light source, e photoderm VL- ashlamp as a new treatment possibility for vascular skin le- sions. Dermatol Surg 247:43-48
74. Ross EV (2006) Laser versus intense pulsed light: competing technologies in dermatology. Lasers Surg Med 38:261-272
75. Weiss RA, Weiss MA, Beasley KL (2002) Reju¬venation of photoaged skin: 5 years results with intense pulsed light of the face, neck, and chest. Dermatol Surg 28:1115-1119
76. Weiss RA, Weiss NLA. (2006) Devices for nonab¬lative photorejuvenation. In: Goldman NIP (ed) Cutaneous and Cosmetic Laser Surgery. Mosby Elsevier, Philadelphia, pp 249-262
77. Bjerring p, Christiansen K, Troilius A, et al (2004) Facial photo rejuvenation using two di erent in- tense pulsed light (IPL) wavelength bands. Lasers Surg Med 34:120-126
78. Bitter p (2002) Report of a new technique for en¬hanced non-invasive skin rejuvenation using a dual mode, pulsed light and radio-frequency en- ergy source: selective radio-thermo lysis. J Cosm Dermatol 1:142-145
79. Cutroneo KR (2003) How is Type I procollagen synthesis regulated at the gene level during tissue brosis. J Cell Biochem 90:1-5
80. Kondo s (2000) e roles of cytokines in photo- aging. J Dermatol Sci 23:S30-36
81. Goldberg DJ, Whitworth J (1997) Laser skin re¬surfacing with the Q-switched Nd:YAG laser Dermatol Surg 23:903-906
82. Friedman PM, Jih MH, Skover GR, et al (2004) Treatment of atrophic facial acne scars with the 1064- nm Q-switched Nd:YAG laser: six-month follow-up study. Arch Dermatol 140:1337-1341
83. Dayan s, Damrose JF, Bhattacharyya TK, et al (2003) Histological evaluations following 1,064- nm Nd:YAG laser resurfacing. Lasers Surg Med 33:126- 131
84. Dayan SH, Vartanian AJ, Menaker G, et al (2003) Nonablative laser resurfacing using the long- pulse (1064-nm) Nd:YAG laser. Arch Facial Plast Surg 5:310-315
85. Muccini JA Jr, O’Donnell FE Jr, Fuller T, et al (1998) Laser treatment of solar elastosis with epi- thelial preservation. Lasers Surg Med 23:121-127
86. Anvari B, Milner TE, Tanenbaum BS, et al (1995) Selective cooling of biological tissues: application for thermally mediated therapeutic procedures. Phys Med Biol 40:241-252
87. Goldberg DJ (1999) Non-ablative subsurface re¬modeling: clinical and histologic evaluation of a 1320-nm Nd:YAG laser. J Cut Las er 1:153-57
88. Kelly KM, Nelson JS, Lask GP, et al (1999) Cryo¬gen spray cooling in combination with nonabla- tive treatment of facial rhytides. Arch Dermatol 135:691- 694
89. Lask G, Lee PK, Seyfzadeh M, et al (1997) Nonab¬lative laser treatment of facial rhytids. SPIE Proc 2970:338-349
90. Nelson JS, Miller TE, Dave D, et al (1997) Clini- cal study of non-ablative laser treatment of facial rhytides. Lasers Surg Med 95:32-33
91. Bhatia AC, Dover JS, Arndt KA, et al (2006) Pa- tient satisfaction and reported long-term thera- peutic e cacy associated with 1,320 nm Nd:YAG laser treatment of acne scarring and photoaging. Dermatol Surg 32:346-352
92. Fatemi A, Weiss NLA, Weiss ILA (2002) Short- term histologic e ects of nonablative resurfacing: results with a dynamically cooled millisecond- domain 1320 nm Nd: YAG laser. Dermatol Surg 28:172-176
93. Menaker GM, Wrone DA, Williams RM, et al (1999) Treatment of facial rhytides with a nonab- lative laser: a clinical and histologic study. Der- matol Surg 25:440-444
94. Goldberg DJ (2000) Full-face nonablative dermal remodelling with a 1320 nm Nd:YAG laser. Der¬matol Surg 26:915-918
95. Rogachefsky AS, Hussain M, Goldberg DJ (2003) Atrophic and a mixed pattern of acne scars im- proved with a 1320-nm Nd:YAG laser. Dermatol Surg 29:904-908
96. Chan HH, Lam LK, Wong DS, et al (2004) Use of 1,320 nm Nd:YAG laser for wrinkle reduction and the treatment of atrophic acne scarring in Asians. Lasers Surg Med 34:98-103
97. Apikian MA. Goodman GJ, Roberts s (2007) Management of mild to moderate rhinophyma with a 1450-nm diode laser: report of ve pa- tients. Dermatol Surg (in press)
98. No D, McClaren M, Chotzen V, et al (2004) Seba¬ceous hyperplasia treated with a 1450-nm diode laser. Dermatol Surg 30:382-384
99. Paithankar DY, Ross EV, Saleh BA, et al (2002) Acne treatment with a 1450-nm wavelength la- ser and cryogen spray cooling. Lasers Surg Med 31:206-214
100. Tanzi EL, Williams CM, Alster TS (2003) Treatment of facial rhytides with a nonablative 1450 nm diode laser: a controlled clinical and histologic study. Dermatol Surg 29:124-128
101. Hardaway CA, Ross EV (2002) Nonablative laser skin remodeling. Dermatol Clin 20:97-111
102. Chua SH, Ang p, Khoo LS, et al (2004) Nonab¬lative 1450-nm diode laser in the treatment of facial atrophic acne scars in type IV to V Asian skin: a prospective clinical study. Dermatol Surg 30:1287- 1291
103. Tanzi EL, Alster TS (2004) Comparison of a 1450- nm diode laser and a 1320-nm Nd:YAG laser in the treatment of atrophic facial scars: a prospective clinical and histologic study. Der- matol Surg 30:152- 157
104. Dahan s, Lagarde JM, Turlier V, et al (2004) Treat¬ment of neck lines and forehead rhytids with a nonablative 1540-nm Er:glass laser: a controlled clinical study combined with the measurement of the thickness and the mechanical properties of the skin. Dermatol Surg 30:872-879
105. Fisher GH, Geronemus RG (2005) Short-term side e ects of fractional photo thermolysis. Der- matol Surg 31:1245-1249
106. Gupta AK, Ryder JE (2003) Photodynamic thera- py and topical aminolevulinic acid: an overview. Am J Clin Dermatol 4:699-708
107. Piacquadio DJ, Chen DM, Farber HF, et al (2004) Photodynamic therapy with aminolevu- linic acid topical solution and visible blue light in the treatment of multiple actinic keratoses of the face and scalp: investigator-blinded, phase 3, multicenter trials. Arch Dermatol 140:41-46
108. Goldman M, Atkin D (2003) ALA/PDT in the treatment of actinic keratosis: spot versus confluent therapy. J Cosmet Laser er 5:107-110
109. Taub AF (2004) Photodynamic therapy in der¬matology: history and horizons. J Drugs Dermatol 3:S8-25 110. Ruiz-Rodriguez R, Sanz-Sanchez T, Cordoba s (2002) Photodynamic photorejuvenation. Der-matol Surg 28:742-744