Bài viết Hướng dẫn sử dụng laser và ánh sáng xung mạnh trong điều trị bệnh lý mạch máu từ Hiệp hội Laser Da liễu Châu Âu của tác giả : M. Adamic, MD. Pavlovic, A. Troilius Rubin, M. Palmetun-Ekback, p. Boixeda được biên dịch bởi Bs. Trương Tấn Minh Vũ.
1. Tóm tắt
Mục đích Laser và ánh sáng xung cường độ cao (IPL) dựa trên nguyên tắc quang nhiệt chọn lọc và có thể được sử dụng để điều trị nhiều tổn thưong mạch máu da. Nhiều loại laser đã được phát triển để điều trị các tổn thương mạch máu bẩm sinh và mắc phải. Mặc dù các nguồn ánh sáng và tia laser rất phổ biến do tính chất không xâm lấn, các bác sĩ và bệnh nhân cũng nên thận trọng để tránh các tác dụng phụ lâu dài. Mục đích của các hướng dẫn này là đưa ra các khuyến nghị dựa trên bằng chứng về việc sử dụng laser và IPL trong điều trị các tổn thương mạch máu.
Phương pháp Nhũng hướng dẫn này được đưa ra bởi Hội đồng đồng thuận gồm các chuyên gia trong lĩnh vực phẫu thuật laser mạch máu dưới sự bảo trợ của Hiệp hội Laser Da liễu Châu Âu. Các khuyến cáo về việc sử dụng laser mạch máu và IPL được đưa ra dựa trên chất lượng của bằng chứng về hiệu quả, độ an toàn, khả năng dung nạp, kết quả thẩm mỹ, sự hài lòng / sở thích của bệnh nhân và nếu thích họp, dựa trên ý kiến của các chuyên gia. Các khuyến cáo của các hướng dẫn này được phân loại theo các khuyến cáo của American College of Chest Physicians Task Force về phân loại độ mạnh của khuyến cáo và chất lượng bằng chứng trong hướng dẫn lâm sàng.
Kết quả Laser và IPL rất hữu ích và đôi khi là phương pháp duy nhất hiện có để điều trị các tổn thương mạch máu khác nhau. Điều tối quan trọng là loại laser hoặc IPL và các thông số cụ thể của chúng phải được điều chỉnh cho phù họp với chỉ định, và bác sĩ điều trị cũng phải quen với thiết bị được sử dụng, vấn đề quyết định trong điều trị tổn thương mạch máu là nhận ra điểm kết thúc (end-point) tức thì sau khi điều trị bằng laser. Đây là yếu tố quan trọng nhất để đảm bảo cả hiệu quả của việc điều trị và tránh các tác dụng phụ nghiêm trọng.
Kể từ khi hướng dẫn cũ của Hiệp hội Laser Da liễu Châu Au (ESLD) được công bố vào năm 2007, đã có những tiến bộ đáng ke trong lĩnh vực điều trị bang laser đối với các tổn thương mạch máu phổ biến (1). Các hướng dẫn này đã được cập nhật bởi Hội đồng đồng thuận dưới sự bảo trợ của ESLD. Phương pháp, chiến lược tìm kiếm và xây dựng khuyến cáo được mô tả trong Phụ lục II.
2. Tổng quan về laser mạch máu
Các laser mạch tiêu chuẩn bao gồm laser nhuộm xung PDL (585 và 595 nm), và KTP-laser (532 nm), tiếp theo là các laser có bước sóng dài hơn như laser alexandrite (755 nm), laser diode (800- 900 nm) và laser Nd: YAG xung mill giây (1064 nm). Những phát triển mới bao gồm chuỗi xung không đồng nhất hoặc phương thức bước sóng kép (kết hợp bước sóng 595nm của PDL và 1064 nm của laser Nd: YAG) và laser Nd: YAG micro giây (2-6). Phương thức quang nhiệt phân đoạn (fractional photothermolysis) đã bắt đầu được sử dụng cho các tổn thương mạch máu (7).
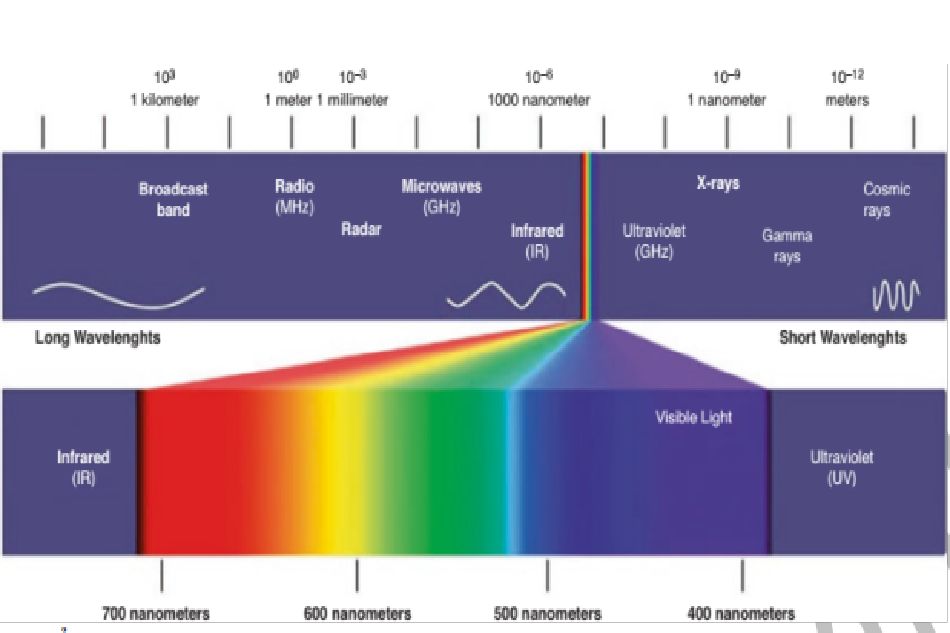
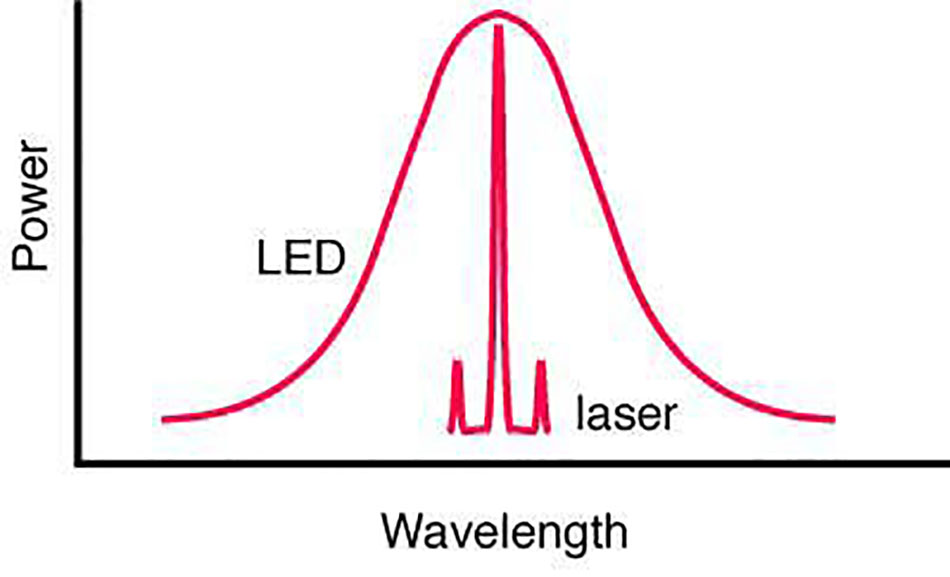
Hiệu ứng ánh sáng xung mạnh (IPL) và laser dựa trên nguyên tắc quang nhiệt có chọn lọc. Nói chung, chúng cung cấp một năng lượng chính xác được chọn lọc đến một vùng xác định của da theo cách có the lặp lại, tiêu chuẩn hóa, liên quan đến việc tăng hay giảm nhiệt. Sự khác biệt lớn nhất giữa laser và IPL là IPL cung cấp đồng thời ánh sáng nhiều bước sóng (500-1200 nm) ở các cường độ khác nhau. Ưu điểm lớn nhất của laser là cường độ và đặc tính đơn sắc của nó cho phép tạo ra độ chính xác cao nhất không the lặp lại được với các nguồn không phải là laser. Công suất cao của ánh sáng không the đạt được bên ngoài các nguồn laser. Khả năng tập trung chùm tia laser là yếu tố góp phần quan trọng vào mật độ công suất đỉnh của laser. Ngoại trừ các thiết bị tái tạo mài mòn bề mặt, hầu như tất cả các thiết bị năng lượng trên da đều ‘chọn lọc’ mục tiêu, chỗ chúng ưu tiên nhắm vào, là một hoặc nhiều thành phần của biểu bì, bì hoặc hạ bì, trong khi bỏ qua phần còn lại (2).
Khi tác động của tia laser vào mạch máu mục tiêu gây tổn thương mạch máu có chọn lọc với huyết khối, hoại tử thành mạch và tổn thương collagen quanh mạch, tương đối ít tác động nhiệt lên lớp biểu bì và lớp bì xung quanh có the quan sát được (8).
Bất kể nguồn gốc mạch máu tổn thương là động mạch, tĩnh mạch hoặc mao mạch, nguyên tắc nhắm mục tiêu hemoglobin với bước sóng ánh sáng thích hợp vẫn giống nhau. Như đã được Parrish và Anderson mô tả, nguyên lý về sự phân giải quang nhiệt chọn lọc nói rằng the nhiễm sắc (hemoglobin trong trường hợp tổn thương mạch máu) có the được nhắm mục tiêu và bị tổn thương có chọn lọc với tổn thương tối thiểu cho các mô xung quanh.
2.1 Bước sóng (Wavelength)
Oxyhaemoglobin chứa trong các tế bào hồng cầu trong mạch máu có đỉnh hấp thụ cực đại là 542 nm (đỉnh oc) và 577 nm (đỉnh |3). Điều này đúng với các mạch nhỏ ở bề ngoài chủ yếu nằm trên mặt và cổ. Các mạch ở chân thường nằm sâu hơn và chứa nhiều deoxỵhaemoglobin hơn. Tình huống này di chuyển đường cong hấp thụ sang phải, từ 800 đen 1200 nm. về mặt lý thuyết, quang đông máu tĩnh mạch có the được ưu tiên xảy ra ở bước sóng được hấp thụ với tỷ lệ Hb/HbO(2) cao. Dị tật của các tiểu tĩnh mạch sau mao mạch như bớt rượu vang (PWS) có the được điều trị chọn lọc hơn với các nguồn ánh sáng ~ 630-780 nm, trong khi laser Nd: YAG (1064 nm) có xu hướng ảnh hưởng đến động mạch nhiều hơn máu tĩnh mạch (10). Vì các đỉnh hấp thụ hemoglobin rời rạc, chuyên gia laser có the tối ưu hóa việc làm nóng mạch máu với việc bảo vệ tốt các cấu trúc xung quanh.
Bước sóng càng dài thì khả năng xâm nhập vào da càng sâu (11). Ví dụ, laser Nd: YAG (1064 nm) có the xuyên hàng milimét bên dưới lớp biểu bì. Mặt khác, các bước sóng dài hơn có xu hướng bỏ qua hắc tố biểu bì nên an toàn hơn cho các loại da sẫm màu. Tuy nhiên, cần có sự tiếp xúc bức xạ ánh sáng cao hơn nhiều đe có được hiệu ứng đông đặc ở độ sâu của tia laser xuyên qua. Các bước sóng hồng ngoại có xu hướng hiệu quả hơn trong việc điều trị các mạch máu xanh sâu hơn trong khi các bước sóng ngắn hơn có hiệu quả hơn đối với giãn mạch đỏ và nông. Mặc dù người ta thường tuyên bố rằng một so bước sóng, như 532 nm, chỉ xuyên qua rất nông (hầu như không qua lớp biểu bì), bằng chứng thực nghiệm gần đây mâu thuẫn với điều này và cho thấy rằng nhiều photon tán xạ của laser 532 nm có the sâu đến lớp bì sâu và thậm chí cả mô dưới da (12). Sự hấp thụ cao của nó đối với melanin cũng có the ảnh hưởng đến độ thâm nhập của nó.
2.2 Độ dài xung (Pulse duration)
Mục tiêu bị làm nóng sẽ giảm nhiệt theo thời gian bằng cách phân phối vùng xung quanh: thời gian giãn nhiệt (TRT) là khoảng thời gian cần thiết đe mục tiêu phân phối 50% nhiệt đến các mô xung quanh. Đe giảm thiểu tổn thuơng nhiệt đối với các mô xung quanh và đe tránh sẹo, độ dài xung laser phải ngắn hơn hoặc bằng TRT của mục tiêu (9). Năng luợng nhiệt đuợc tạo ra trong các tế bào hồng cầu sẽ phân phối qua máu và làm tổn thuơng các thành mạch, tạo huyết khối. Do đó, các độ dài xung laser khác nhau phải đuợc xem xét có tính đến luu luợng máu và đuờng kính khác nhau của mạch (2,11). Vì các cấu trúc lớn cần nhiều thời gian hơn đe hấp thụ đủ nhiệt, nên laser xung dài hơn phải đuợc sử dụng. Độ dài xung đã đuợc chứng minh rõ ràng là cần phạm vi mill giây đe điều trị mạch máu trong da (13).
2.3 Tần số xung (Pulse frequency)
Nói chung, nên tránh chồng xung hoặc tan so xung cao đe giảm tổn thuơng nhiệt của mô xung quanh. Tuy nhiên, trong một so tình huống đuợc kiểm soát và trong tay bác sĩ phẫu thuật có kinh nghiệm, nó có the đuợc thử. Đối với PDL, các nghiên cứu truớc đây đã đề xuất rằng chồng nhiều xung có mức năng luợng thấp hơn có thể có tác dụng tương tự đối với mục tiêu như một xung đơn có mức năng lượng cao hơn (14-16). Hơn nữa, điều trị telangiectasia bề mặt bằng kỹ thuật chồng xung có the cải thiện kết quả lâm sàng mà không gia tăng đáng ke các tác dụng phụ (14-18). Các phát hiện tương tự đã được chứng thực trên động vật đối với laser 532 nm: sau một xung laser duy nhất, tiếp xúc bức xạ cần thiết đe tạo ra quang đông mạch máu là 7 J/cm2 so với chỉ 2 J/cm2 mỗi xung cho nhiều xung laser; đối với cách thứ hai, hai xung với tan so lặp lại 5 Hz và mức tiếp xúc bức xạ 3 J/cm2 có the tạo ra sự quang đông của hơn 80% mạch máu được chiếu xạ (19).
2.4 Spot size
Mục tiêu trong các tổn thương mạch máu là the nhiễm sắc di động; khi máu chảy vào các mạch, máu mới không phải mục tiêu sẽ lấy đi nhiệt do hấp thụ ánh sáng gây ra, bảo vệ mạch khỏi tổn thương do nhiệt gây ra. spot size lớn được khuyến cáo đe tăng the tích máu được làm nóng. Hơn nữa, chúng có xu hướng thâm nhập sâu hơn vào da ở cùng mức bức xạ mà không làm tăng tổn thương lớp biểu bì (11).
2.5 Làm mát da
Vì chúng ta phải cung cấp các xung có năng lượng rất cao đe nhiệt đông các mạch máu nằm sâu trong da, nên lớp biểu bì cần được bảo vệ đe giảm thiểu tổn hại cho các tế bào hắc tố cũng như tế bào sừng. Điều này chủ yếu đạt được bằng cách làm mát lớp biểu bì.
Làm mát đã trở thành một phần không the thiếu trong các phương pháp điều trị bang laser. Làm mát có chọn lọc không gian bằng cách sử dụng bình phun cryogen, đầu tiếp xúc sapphire lạnh hoặc thổi lạnh lên bề mặt da. Các thiết bị này làm mát biểu bì nhanh chóng đe giảm nhiệt độ mà không ảnh hưởng đến mục tiêu (11).
Khi sử dụng phương pháp làm mát tiếp xúc, áp suất và nhiệt độ thấp có the làm trắng các mạch máu bên dưới, giảm sự hấp thụ năng lượng laser mong muốn của hemoglobin. Điều này có the dẫn đến không hiệu quả trong một so trường hợp.
Thận trọng là bắt buộc, không chỉ ở những bệnh nhân có loại da sẫm màu, vì có the xảy ra hiện tượng tăng sắc tố sau viêm do làm mát bằng không khí hoặc phun lạnh, mặc dù hiếm gặp (20).
Các nguồn laser chính được sử dụng trong lĩnh vực điều trị mạch máu da trong Bảng 1 (phụ lục).
3. Chỉ định lâm sàng
Điều trị thích hợp bắt đầu với một chẩn đoán chính xác. Một so lượng đáng ke bệnh nhân có bớt mạch máu được điều trị không hiệu quả và có khả năng gây hại do chẩn đoán sai. Nhiều loại laser mạch máu có sẵn đe điều trị các tình trạng mạch máu khác nhau. Một bệnh sử và kiểm tra chi tiết cần xác định bản chất của tình trạng mạch máu. Cách phân loại bất thường mạch máu gần đây nhất đã được thông qua tại hội thảo ISSVA lần thứ 20 (Hiệp hội Quốc tế về Nghiên cứu Dị tật Mạch máu) tổ chức vào tháng 4 năm 2014 tại Melbourne (21). Phân loại này dựa trên các đặc điểm lâm sàng và hình dạng mạch máu, hoạt động tự nhiên, đặc điểm huyết động và sự khác biệt sinh học. Một nhóm tổn thương mạch máu đa mô thức được khuyến cáo khi xác định chiến lược điều trị thích hợp. Tóm tắt phân loại các dị tật mạch máu liên quan đến bác sĩ da liễu được đưa ra trong Bảng 2 (phụ lục) (21,22).
Chỉ những trường hợp ít nhiều phù hợp phương pháp điều trị bang laser mạch máu qua da mới được lựa chọn.
Nhiều khối u mạch máu lành tính mắc phải, tăng trưởng và thay đổi, riêng lẽ hoặc là một phần của biểu hiện lâm sàng của các bệnh khác cũng là chỉ định tốt cho laser mạch máu qua da (Bảng 3).
Khuyến cáo 1: Một số lượng lớn các tổn thương mạch máu bẩm sinh và mắc phải là chỉ định thích hợp cho điều trị bang laser và / hoặc IPL (GRADE ỈA). Tuy nhiên, dị dạng động mạch không nên được điều trị bằng laser mạch máu hoặc IPL (GRADE 1C) (23).
4. Trình độ của ngưòi sử dụng laser / IPL
Khuyến cáo 2: Chúng tôi khuyến cáo người sử dụng laser/IPL cần có năng lực cần thiết để chẩn đoán rối loạn mạch máu da của bệnh nhân, xác định và giải thích nhu cầu điều trị của họ, nhận biết và quản lỷ rủi ro và đưa ra phương pháp điều trị an toàn và thích hợp bằng laser / IPL để loại bỏ hoặc giảm các tổn thương mạch máu phù hợp với các tiêu chuẩn chăm sóc hiện tại và mong đợi của bệnh nhân (GRADE 1C) (24-33).
Laser được sử dụng đe điều trị các tổn thương mạch máu là thiết bị năng lượng cao và có the gây ra các tác dụng phụ nghiêm trọng (30,32). Rất nhiều tổn thương mạch máu, riêng lẻ hoặc là một phần của nhiều bệnh phức tạp, cần được chẩn đoán và điều trị thích hợp. Vì vậy, việc đào tạo kiến thức da liễu cụ the và kỹ năng do một bác sĩ có kinh nghiệm và trình độ là cần thiết đe hiểu và sử dụng công nghệ đúng cách. Các bác sĩ nên tham gia đào tạo y tế liên tục về các thiết bị và kỹ thuật mới hơn. Chúng tôi ủng hộ quy định được thông qua ở Đan Mạch quy định rằng việc điều trị bang laser chỉ có the được thực hiện bởi bác sĩ (31). Tuy nhiên, luật pháp từng nơi có the cho phép bác sĩ có trình độ chuyên môn ủy quyền một số quy trình cho điều dưỡng/kỹ thuật viên chuyên ngành nhưng phải dưới sự chịu trách nhiệm hoàn toàn của bác sĩ giám sát.
Laser là nghệ thuật cũng như khoa học y học. Nó phụ thuộc vào người vận hành và do đó điều cực kỳ quan trọng là người vận hành phải quen thuộc với hoạt động và các hạn chế của thiết bị, bao gồm kiến thức về vật lý laser cũng như kiến thức về các tổn thương da liễu và mô bệnh học.
5. Đánh giá, chuẩn bị hồ sơ trước và sau điều trị, chăm sóc da
Khuyến cáo 3: Chúng tôi khuyên cáo nên hoàn thành việc đánh giá lâm sàng, chụp ảnh kỹ thuật số và chuẩn bị hồ sơ trong quy trình laser / IPL (GRADE 1C) (30,33,34). Chúng tôi khuyến cáo không nên điều trị bằng laser ở những bệnh nhân đang sử dụng hoặc mới ngừng gần đây việc dùng isotretinoin đường uống (GRADE 2C) (35-37).
5.1 Tiền sử bệnh và khám lâm sàng
Cần thực hiện bản ghi chép đầy đủ bệnh sử, đặc biệt chú ý đến việc phơi nắng và nhuộm da trong những tuần trước cũng như các thủ thuật được thực hiện trên da trước đó và các bệnh về da. Lý do tìm kiếm phương pháp điều trị nên được ghi chép cẩn thận bao gồm cả kỳ vọng của bệnh nhân từ việc điều trị. Trẻ sơ sinh bị u máu và bệnh nhân có dị dạng mạch máu phức tạp thường yêu cầu phương pháp tiếp cận đa mô thức, và điều trị bằng laser / IPL chỉ là một phần của kế hoạch điều trị. Tất cả những thay đổi liên quan đến rối loạn mạch máu đều cần được ghi lại.
Một số yếu to cần được cân nhắc đặc biệt trước khi thảo luận về các lựa chọn điều trị cho bệnh nhân.
Các vấn đề sau cần được chú ý:
1. Bệnh nhân có tổn thương có the điều trị bang laser mạch máu đặc hiệu không?
2. Bệnh nhân đã được điều trị trước đó đối với tổn thương có the làm giảm hiệu quả điều trị bằng laser không? Các tổn thương mạch máu đã được điều trị bằng phương pháp đốt điện hoặc công nghệ điều trị mạch máu cũ có the đã phát triển xơ hóa mô xung quanh từ nhẹ đến nặng trong khu vực điều trị. Tương tự có the xảy ra sau khi điều trị u máu bằng chiếu xạ hoặc tiêm corticosteroid hoặc thuốc gây xơ hoá.
3. Bệnh nhân có bị bất kỳ biến chứng hoặc tác dụng phụ nào do tổn thương không?
4. Loại da của bệnh nhân là gì? Các tổn thương mạch máu ở những bệnh nhân da sẫm màu có the được điều trị, nhưng cần phải cẩn thận hơn trong việc lựa chọn mức năng lượng thích hợp và lựa chọn khoảng thời gian điều trị thích hợp. Lớp melanin phía trên là the nhiễm sắc hấp thu mạnh ánh sáng laser màu vàng (30,38); nó có the che tổn thương mạch máu bên dưới và làm giảm lượng ánh sáng đến vùng tổn thương. Tăng nguy cơ tăng hoặc giảm sắc tố sau điều trị (30,39).
5. Tất cả các thay đổi sắc tố do điều trị gây ra phải được giải quyết hoàn toàn trước khi điều trị bo sung bang laser.
Bệnh nhân có kỳ vọng thực tế không? Bệnh nhân bị telangiectasia nên chuẩn bị cho một đến ba lần điều trị bang laser (40). Bệnh nhân bị PWS hoặc u máu thường cần nhiều lần điều trị trong vòng 2 năm đe đạt được kết quả rõ rệt về mặt lâm sàng (41). Bệnh nhân có PWS nằm ở một so vị trí (má giữa, môi trên, các chi xa) thậm chí cần nhiều lần điều trị hơn và có the không khỏi hoàn toàn (42- 44). Ngoài ra, PWS tái phát sau khi điều trị thành công bang laser không phải là trường hợp hiếm gặp (45-47). Chuẩn bị bệnh nhân thích hợp và kỳ vọng thực tế là điều tối quan trọng đối với thành công của điều trị (34). Hình ảnh lưu trữ thích hợp nên được thực hiện định kỳ và sử dụng đe đánh giá hiệu quả điều trị và hướng dẫn điều trị.
6. Các nghiên cứu lâm sàng gần đây cho thấy rằng các phương pháp điều trị sẹo mụn trứng cá xâm lấn và các thủ thuật laser ở bệnh nhân dùng isotretinoin đường uống không mang lại rủi ro nào và thuốc không làm chậm quá trình lành vết thương (35-37).
5.2 Các tiêu chuẩn đo lường và báo cáo liên quan đến bệnh (30,34)
Khuyến cáo 4: Chúng tôi khuyến cáo sử dụng các phương pháp đo lường kết quả lâm sàng (tùy thuộc vào roi loạn được điều trị) và chụp ảnh đề đánh giá kết quả chính của các thủ thuật laser / 1PL (GRADE ỈA).
Đánh giá trước khi điều trị nên bao gồm các công cụ đo lường phù hợp liên quan đến bệnh và đánh giá động cơ của bệnh nhân, điều này sẽ giúp đánh giá kết quả điều trị và tác động của nó đối với bệnh nhân.
5.3 Thông tin bệnh nhân và sự đồng thuận
Hầu hết các tổn thương mạch máu cần nhiều hơn một lần điều trị bang laser và cần 2-6 tuần hoặc hơn giữa các lần điều trị đe mô được chữa lành tối ưu. Điều quan trọng là bệnh nhân phải nhận thức đầy đủ về cả thời gian lành thương ban đầu (trung bình từ 7-10 ngày sau thủ thuật) và thời gian cần thiết cho toàn bộ phác đồ điều trị. Trước khi điều trị, bệnh nhân nên được hỏi về tiền sử tăng sắc tố da sau viêm và sẹo quá mức. Bệnh nhân nên tránh tiếp xúc với ánh nắng mặt trời quá nhiều trước, trong và sau khi điều trị bang laser.
Tiếp xúc với ánh nắng mặt trời có thể góp phần vào những thay đổi sau viêm hoặc hạn chế hiệu quả của việc điều trị.
Khuyến cáo 5: Chúng tôi khuyên cáo nên thảo luận chi tiết về các tác dụng phụ có thể xảy ra, các biến chứng và các biện pháp phòng ngừa và ký vào đơn đồng ỷ trước khi điều trị (GRADE ỈA).
5.4 Chăm sóc trước khi điều trị bang laser
Da tiếp xúc với tia cực tím trước và sau khi điều trị bang laser làm tăng nguy cơ tác dụng phụ, đặc biệt là bỏng nhiệt và rối loạn sắc tố (48). Đe đạt được kết quả tối ưu, bệnh nhân nên có màu da nhạt nhất có the và bảo vệ da điều trị khỏi tiếp xúc với ánh nắng mặt trời sau khi điều trị bằng laser. Kem chống nắng phổ rộng với chỉ so SPF 50, bắt đầu ít nhất 4 tuần trước lần điều trị đầu tiên sẽ giúp làn da trắng hơn ngay cả trong mùa hè (49). Vùng da điều trị không nên trang điểm.
Điều trị bang laser không phải là một thủ thuật không đau. Hầu hết bệnh nhân không cần gây tê tại chỗ cho thủ thuật này. Hơn nữa, gây tê không được khuyến cáo ở bệnh nhân người lớn vì đau là dấu hiệu cảnh báo sớm tốt nhất đe ngăn ngừa các tác dụng phụ do nhiệt phá hủy.
Chăm sóc da sau điều trị phụ thuộc vào loại laser được sử dụng và tình trạng được điều trị nhưng phải luôn bao gồm các biện pháp chống nắng đầy đủ.
Khuyến cáo 6: Chúng tôi khuyến cáo nên tuân thủ nghiêm ngặt các biện pháp chống nắng ít nhất 4 tuần trước và sau khi điều trị bằng laser mạch máu. Bác sĩ điều trị chỉ định loại và thời gian sử dụng kem chống nắng (GRADE 1C) (49).
5.5 Nguyên tắc điều trị
Có the tóm tắt như sau: (1,50)
1. Mạch máu nhỏ hơn – xung ngắn hơn
2. Mạch máu lớn hơn – xung dài hơn
3. Mạch máu sâu hơn- spot size lớn hơn, bước sóng dài hơn và xung dài hơn kết hợp với làm mát để bảo vệ thượng bì
4. Da toi màu hơn – bước sóng dài hơn, xung dài hơn và khoảng thời gian giữa các xung dài hơn
Để làm nhiệt đông tĩnh mạch chân, thiết bị cần phát xung năng lượng rất cao thông qua spot size lớn đe tăng cường tán xạ vào lớp bì. Khi spot size lớn hơn được sử dụng, sự thâm nhập vào da sâu hơn. Khi giảm spot size xuống, cần có năng lượng cao hơn đe đạt được kết quả tương tự.
Khi cần, một lớp gel mỏng được dùng cho khu vực cần điều trị đe cho phép phần tiếp xúc của tay cầm có the trượt trên da và cải thiện sự trao đổi nhiệt độ với bề mặt da. Ngoài ra, sử dụng miếng gel mỏng có the hữu ích trong quá trình điều trị bang laser KTP đe làm mát bề mặt, tránh ban đỏ thứ phát trong quá trình điều trị và phóng đại các mạch máu nhỏ hơn. Tay cầm tiếp xúc chạm vào bề mặt da trên tổn thương mạch máu mà không cần đè mạnh. Phương pháp tiếp xúc chủ yếu được sử dụng với laser diode và laser Nd: YAG cũng như với đèn nháy. Phần tay cầm của laser nhuộm xung và laser alexandrite thường hoạt động như một hệ thống không tiếp xúc với đầu đo khoảng cách. Làm mát bằng không khí lạnh cùng lúc việc sử dụng các loại laser này đe tăng năng lượng trong khả năng và giảm nguy cơ tác dụng phụ.
Độ xuyên sâu của laser giảm ở vùng da tối màu hơn. Cần năng lượng cao hơn và bước sóng dài hơn đe tạo ra các hiệu quả lâm sàng tương tự ở các loại da tối màu nhưng nên được sử dụng cẩn thận đe ngăn ngừa các tác dụng phụ do mức hấp thụ cao của lớp thượng bì tối màu (35,36). Đối với type da tối màu, chúng tôi khuyến cáo sử dụng phối hợp vật tiếp xúc lạnh như gel, đá, đầu sapphire lạnh, đầu phun cryogen hoặc thổi lạnh bên ngoài đe bảo vệ lớp biểu bì và ngăn ngừa các biến chứng sắc tố.
Những vùng dễ bị sẹo như trước ngực hoặc cổ, những vùng da mỏng manh (vùng quanh mắt), cần giảm 10-20% lượng bức xạ. Biểu bì ở chân có xu hướng nhạy cảm hơn với chấn thương. Giảm lượng bức xạ cũng được khuyến cáo trong trường hợp xương bên dưới phản xạ tia laser.
Cần chú ý tránh đe xung trùng lặp hơn 10% đe giảm thiểu nguy cơ sẹo và thay đổi cấu trúc.
Việc điều trị nên bắt đầu trên một vùng thử nghiệm nhỏ nhưng mang tính đại diện bằng cách sử dụng thời lượng xung thích hợp, spot size và mức tiếp xúc bức xạ cao nhất có the chấp nhận được.
Việc điều trị có đau, nhưng cơn đau phải luôn chịu đựng được. Neu bệnh nhân phàn nàn về cơn đau không the chịu đựng được, nguy cơ tác dụng phụ là cao. Các dấu hiệu của tác dụng phụ và điểm kết thúc điều trị thích hợp rất gần nhau và cần được xem xét cẩn thận vì chúng có the khác nhau ở mỗi loại laser hoặc IPL.
Điều trị các tổn thương mạch máu bang laser thường cần nhiều hơn một lần điều trị.
Khoảng cách giữa mỗi đợt điều trị có thể thay đổi từ 2 đến 6 tuần, tùy thuộc vào loại tổn thương; khoảng thời gian dài hơn được khuyến khích cho các loại da tối màu.
6. Điều trị các loại tổn thưong mạch máu khác nhau
6.1 Telangiectasia và ban đỏ lan toả ở mặt
Khuyến cáo 7: Chúng tôi khuyến cáo nên sử dụng laser và IPL để điều trị telangiectasia và ban đỏ lan toả ở mặt (GRADE ỈA) (2,51-56).
Telangiectasias trên mặt là nguyên nhân phổ biến của sự lo lắng về thẩm mỹ. Trong so các phương thức điều trị hiện có (đốt điện, laser và ánh sáng), hai phương pháp sau được coi là an toàn và hiệu quả.
Phân loai:
1. đơn giản hoặc tuyến tính,
2. hình phân nhánh, nhện hoặc ngôi sao
3. dạng điểm
4. dạng sẩn
Các tel angiectasias tuyến tính và phân nhánh màu đỏ thường xuất hiện trên mặt, đặc biệt là trên mũi, giữa má và cằm. Chúng có đường kính 0,1- 1,0 mm và có the là một tiểu tĩnh mạch, mao mạch hoặc tiểu động mạch bị giãn.
Khuyến cáo 8: Chúng tôi khuyến cáo đầu tiên nên sử dụng laser PDL (595 nm) vàKTP (532 nm) và IPL (GRADE ỈA) (50-58). Nếu không thành công, dùng laser Nd: YAG (1064 nm) mỉli giây hoặc micro giây hoặc laser diode (940 nm hoặc 980 nm) (GRADE IB) (5,53,56,59-64). Laser alexandrite xung dài (755 nm) và laser đồng (510 và 578 nm) cũng có the được sử dụng nhưng cần cẩn thận toi đa (GRADE 2C) (65,66).
Kích thước và hình dạng của telangiectasia sẽ xác định loại laser điều trị tối ưu. Nhiều nghiên cứu với số lượng lớn case đã xác nhận tính an toàn và hiệu quả của laser PDL (595 nm) và KTP (532 nm) cũng như IPL đe loại bỏ telangiectasia trên mặt với cải thiện ít nhất 50-90% sau 1-3 lần điều trị (51- 58,67,68). Dữ liệu cho laser 940 nm và 980 nm còn ít (53,59,60). Chỉ nên sử dụng laser alexandrite (755 nm) xung dài (40 ms) hoặc laser Nd: YAG (1064 nm) micro giây và mill giây ở những bệnh nhân được lựa chọn cẩn thận. Tuy nhiên, hai loại sau có nguy cơ bị tác dụng phụ cao hơn (52,56,61-64). Nói chung, laser PDL và KTP hiệu quả hơn trong điều trị telangiectasia đường kính nhỏ hơn và ban đỏ lan tỏa, trong khi các thiết bị laser với bước sóng dài hơn có the hiệu quả hơn cho telangiectasia đường kính lớn hơn, màu xanh, nằm sâu. Nhìn chung, những thiết bị này có khả năng bị tác dụng phụ cao hơn.
Độ dài xung trong quá trình điều trị với KTP (532 nm) phải phù hợp với thời gian giãn nhiệt của telangiectasia mặt tương ứng đe có được kết quả tối ưu (13).
Khuyến nghị 9: Nên sử dụng phương pháp làm mát thích hợp để bảo vệ lớp thượng bì khỏi bị tổn thương do nhiệt và sử dụng theo hướng dẫn của nhà sản xuất thiết bị (GRADE IB).
Làm mát thượng bì có the làm giảm nhiệt độ bề mặt thượng bì, do đó làm giảm sự khó chịu khi điều trị và bảo vệ thượng bì khỏi tổn thương nhiệt. Việc làm mát thượng bì đặc biệt quan trọng với các tia laser có bước sóng ngắn hơn (KTP và PDL). Các nghiên cứu đã chứng minh việc làm mát tiếp xúc với một lớp gel trong suốt giúp bảo vệ lớp thượng bì đầy đủ trong khi không gây mất năng lượng (69).
Có thể loại trừ ban xuất huyết khi điều trị telangiectasia trên mặt với LPDL bằng cách sử dụng nhiều pass dưới mức xuất huyết hoặc các thiết bị mới hơn cung cấp xung lớn (20 ms) bao gồm nhiều xung nhỏ (70,71).
6.2 Bệnh trứng cá đỏ (Rosacea)
Bệnh nhân bị bệnh rosacea thường than phiền tình trạng mặt đỏ bừng và ban đỏ (72). Loại bỏ telangiectasia bề mặt không có lớp cơ trơn chỉ có the được thực hiện bằng tia laser và ánh sáng (73).
Telangiectasia thường xuất hiện và không đáp ứng với liệu pháp điều trị tại chỗ hoặc toàn thân cổ điển. Việc điều trị các mạch máu này có the góp phần làm giảm tình trạng viêm và tiến triển bệnh ở rosacea (72).
Khuyến cáo 10: Ban đỏ lan tỏa và telangiectasia của bệnh rosacea có thể được giảm một cách hiệu quả và an toàn bằng cách sử dụng laser PDL (595 nm) vàKTP (532 nm), vàlPL (GRADE ỈA) (56,73- 77). ít bằng chứng có sẵn hơn đối với laser Nd: YAG (1064 nm) mỉli giây và micro giây
Việc điều trị trước bang niacin tại chỗ đã tăng cường hiệu quả của điều trị bang laser PDL 585 nm đối với ban đỏ liên quan đến bệnh rosacea, khắc phục hiệu quả tương đối thấp hơn của PDL ở người châu Á có da sẫm màu (79). PDL (595 nm) và IPL (bộ lọc đặt ở bước sóng 560 nm ) cho thấy hiệu quả và độ an toàn tương tự ở những bệnh nhân mắc bệnh rosacea ban đỏ giãn mạch; chúng là lựa chọn đầu tiên đe điều trị ban đỏ lan tỏa (75,80).
6.3 Hội chứng Blue rubber bleb nevus
Hội chứng Blue Rubber bleb naevus (BRBNS) là một rối loạn hiếm gặp, đặc trưng bởi nhiều dị dạng tĩnh mạch ở da và đường tiêu hóa liên quan đến xuất huyết đường ruột và chứng thiếu máu do thiếu sắt (81). Điều quan trọng là phải điều trị sớm khi tổn thương còn nhỏ, vì khi chúng phát triển lớn hơn thì cần phải cắt bỏ, điều này được chứng minh là khá khó khăn do vị trí và so lượng nhiều.
Dao điện, cắt bỏ, áp lạnh, liệu pháp xơ hóa và laser đã được đề xuất là các phương thức điều trị tiềm năng cho các tổn thương da (82).
Khuyến nghỉ 11: Các tổn thương da có thể được điều trị bang laser Nd: YAG (1064 nm) mỉlỉ giây, laser diode hoặc laser Co2, trong khi các tổn thương đường tiêu hóa có thể được loại bỏ nội soi bang plasma argon đông máu hoặc laser Nd: YAG (GRADE 1C) (83-87).
Các tổn thương da của BRBNS có the được điều trị thành công bang laser dưới gây tê tại chỗ (kem EMLA) hoặc làm mát tiếp xúc (83).
6.4 Telangiectasia xuất huyết di truyền (bệnh Ossler – Weber- Rendu)
Telangiectasia xuất huyết di truyền là một bệnh di truyền dị the hiếm gặp với sụ di truyền trội trên NST thường, đặc trung bởi dị dạng mạch máu ở các mô niêm mạc, cơ quan nội tạng và hệ thần kinh trung uơng (88).
Khuyến cáo 12: Có the điều trị cả ton thương da và niêm mạc bằng laser KTP (532 nm), laser Nd: YAG (1064 nm) mỉli giây, laser diode (810 nm), laser PDL (GRADE IB), laser argon và laser Co2 (GRADE 1C) (40,89-94).
Việc điều trị có the đe lại vet lõm nhẹ, kích thuớc bằng với sẩn mạch máu sau khi điều trị. Tiêm bevacizumab trong mũi có the đuợc kết hợp với điều trị bang laser diode (95). Các báo cáo cho thấy khả năng đáp ứng của telangiectasia mũi đối với laser Nd: YAG phụ thuộc vào loại mạch máu (96). Đáp ứng tốt nhất thu đuợc ở telangiectasia dạng điểm riêng rẽ hoặc dị dạng động tĩnh mạch đơn nhỏ,và dị dạng động tĩnh mạch đơn độc lớn, có the phù hợp với telangiectasia rải rác (96).
6.5 U mạch mạng nhện (Spider angioma)
Đuợc đặc trung bởi một tiểu động mạch trung tâm với các mao mạch đỏ, nhỏ, toả ra các hướng (2).
Khuyến cáo 13: Chúng tôi khuyến cáo loại bỏ u mạch mạng nhện bằng laser Nd: YAG (1064 nm), KTP (532 nm) và laser PDL vàlPL (GRADE IB) (2,40,63,97)
Đôi khi cần điều trị vài đợt vì tính chất lưu lượng máu cao của nó. ít dùng, như là lựa chọn thứ hai, laser hơi argon hoặc hơi đồng có the được sử dụng đe điều trị u mạch mạng nhện.
6.6 Poikiloderma
Gây ra do tiếp xúc với ánh nắng mặt trời, poikiloderma không đáp ứng với hầu hết các hình thức điều trị tiêu chuẩn. (98)
Khuyến cáo 14: Chúng tôi khuyến cáo rằng, ngoài việc chống nắng thích hợp và làm patch test, các tổn thương của poikiloderma có thể được điều trị bằnglPL, laser KTP (532 nm) và laser PDL (595 nm) (GRADE 2B) (98-102)
Nói chung, cần hai đến ba buổi điều trị để có kết quả hài lòng. Điều quan trọng là giảm mức bức xạ xuống 20-30% khi điều trị các vùng dễ bị sẹo như cổ và ngực trên, tránh chồng xung và sử dụng spot size lớn như 10 mm (101). Đã thu được kết quả tốt với laser fractional xâm lấn cho tất cả các khía cạnh của tổn thương da (rối loạn sắc tố, tăng sắc tố và thay đổi cấu trúc) (103).
6.7 u hạt sinh mủ (Pyogenic granuloma)
Ư hạt sinh mủ (PGs) là khối u mạch máu lành tính thường loét và chảy máu khi chấn thương và thường thấy nhất ở trẻ em (104). PGs có the được điều trị bằng phẫu thuật cắt bỏ (cần thiết trong trường hợp có nghi ngờ chẩn đoán đe tránh nhầm lẫn với các khối u da bao gồm cả khối u ác tính), liệu pháp áp lạnh, đốt điện, tiêm xơ hoặc corticosteroid, thuốc bôi tại chỗ (nitrat bạc, phenol và imiquimod) và /hoặc laser (104,105).
Khuyến cảo 15: lĩ hạt sinh mủ nhỏ và nông trên da có thể được điều trị bang laser PDL (595 nm), laser Co2 (ỉ 0600 nm) và laser Nd: YAG mill giây (1064 nm) (GRADE 1C) (105-108).
Mặc dù thiếu dữ liệu thích hợp được công bố, các tác giả cũng khuyến cáo sử dụng phương pháp đốt điện lưỡng cực với kẹp ngược. Thường chỉ cần điều trị một lần mà không chảy máu. Nó nhanh hơn và ít đau hơn so với laser và có cùng nguy cơ đe lại sẹo.
Nhiều (2-6) lần điều trị theo thứ tự bang laser PDL hoặc laser Nd: YAG thường được yêu cầu đe làm sạch tổn thương, so sánh với 1 lần bốc bay bang laser CO2, nhưng quy trình điều trị trước dễ dàng hơn cho trẻ em vì không đau (105,106,108).
6.8 Hồ tĩnh mạch (Venous lakes)
Hồ tĩnh mạch là tổn thương mạch máu ở da được hình thành từ các tiểu tĩnh mạch giãn nằm ở lớp bì nông.
Chưa có thử nghiệm điều trị so sánh. Nhiều trường hợp đã được công bố mô tả việc sử dụng thành công các phương thức khác nhau đe điều trị hồ tĩnh mạch: phẫu thuật cắt bỏ, áp lạnh, đông máu bằng hồng ngoại, laser argon, IPL, laser PDL, laser Nd: YAG, laser kép PDL-Nd: YAG, laser diode, laser Co2 và chat làm xơ cứng (109,110).
Trong số đó, laser Nd: YAG xung dài vượt trội hơn đe đạt được kết quả nhanh chóng và an toàn. Tuy nhiên, laser kép PDL-Nd: YAG và laser diode đã được chứng minh là có hiệu quả ngang bằng với laser alexandrite 755 nm (P. Boixeda, trao đổi riêng).
Khuyến cáo 16: Hồ tĩnh mạch có thể được loại bỏ một cách an toàn và hiệu quả, như là phương pháp điều trị đầu tiên, với laser Nd: YAG (1064 nm) mỉlỉ giây, laser kép PDL-Nd: YAG, laser alexandrite (755 nm) và laser diode (800, 808 và 980 nm) (GRADE 1C), trong khỉ laser KTP (532 nm) và laser PDL (595 nm) ít hiệu quả hơn cho chỉ định này (GRADE 2C) (40,109-113).
6.9 u mạch anh đào (Cherry angioma)
Ư mạch máu anh đào (hay u mạch tuổi già) là khối u mạch máu lành tính thường gặp nhất ở người già.
Khuyến cáo 17: Có thể loại bỏ u mạch anh đào một cách an toàn và hiệu quả với laser KTP (532 nm), laser Nd: YAG (1064 nm) mỉli giây, laser PDL (595 nm) vàlPL (GRADE 1C) (40,114-116).
Mặc dù laser Nd: YAG mill giây thường chỉ cần một lần điều trị, nhưng bệnh nhân thích laser KTP hơn như một lựa chọn ít đau hơn và an toàn hơn, ngoại trừ vùng da nhiều sắc tố khi đó laser Nd: YAG là một lựa chọn thay thế tốt (114).
6.10 u máu ở trẻ nhỏ (Infantile haemangiomas)
Điều trị bang laser đối với u máu ở trẻ nhỏ (IH) vẫn còn đang gây tranh cãi và chỉ nên được thực hiện bởi các bác sĩ phẫu thuật laser có kinh nghiệm, những người cũng có kiến thức rộng về dị dạng mạch máu. Việc kiểm soát bệnh nhân u máu có vấn đề nên áp dụng phưong pháp tiếp cận đa ngành.
Việc chẩn đoán chính xác và hiểu rõ về sự khác biệt giữa dị dạng mạch máu (PWS, bớt) và IH là rất quan trọng vì tiền sử tự nhiên và các khuyến cáo điều trị cho hai tình trạng này rất khác nhau (21).
Vấn đề chính của IH là thẩm mỹ và không cần điều trị. Một số có the gây ra các vấn đề nghiêm trọng – hầu hết các biến chứng xảy ra trong giai đoạn tăng sinh.
Khuyến cáo 18: Diều trị IH nên được xem xét đồi với các khối u gây ra các bất thường về chức năng hoặc cấu trúc (ví dụ như tắc nghẽn đường thở, roi loạn nhãn khoa), loét và chảy máu, nhiễm trùng thứ phát, hoặc có thể biến dạng hoặc sẹo (GRADE ỈA) (117,118)
Ư máu phân đoạn lớn vùng mặt cổ có the liên quan đến các dị tật khác và do đó cần được khảo sát bằng siêu âm (Hoa Kỳ) hoặc chụp cộng hưởng từ (MRI) (117).
Khuyến cáo 19: Chúng tôi khuyến cáo không nên điều trị bang laser đoi với u máu phân đoạn lớn ở vùng mặt cổ (GRADE ỈC).
Ke từ năm 2008, thuốc chẹn B đường uống, chủ yếu là propranolol, đã được sử dụng thành công trong điều trị phần lớn IH. Các nghiên cứu ban đầu cho thấy sự kết hợp giữa laser và propranolol có the hiệu quả hơn propranolol đơn độc nếu đó là một tổn thương nông (119).
Khuyến cáo 20: Chúng tôi khuyến cáo sử dụng laser mạch máu đơn độc hoặc kết hợp với các phương thức điều trị IH khác khi có chống chỉ định dùng propranolol toàn thân, cha mẹ từ chối dùng propranolol toàn thân, có các tác dụng phụ không thể chấp nhận được, u máu nông, kết hợp với propranolol bôi tại chỗ là phù hợp, u máu bị loét hoặc ban đỏ còn sót lại và telangỉectasỉas vẫn tồn tại sau khi thu nhỏ (GRADE 1C) (120).
Loét là biến chứng phổ biến nhất của IH và xảy ra ở 15-25% bệnh nhân. Nó gây ra đau, chảy máu và suy giảm chức năng đáng ke (118,120). Một so báo cáo đã cho thấy sự cải thiện trong điều trị u máu loét, mặc dù cơ chế hoạt động chính xác vẫn chưa được hiểu rõ (121). Chảy máu và loét đáp ứng rất tốt với điều trị bang laser. Đe cầm máu hoặc vết loét, thường cần một hoặc hai lần điều trị và thường có đáp ứng nhanh chóng – laser PDL với spot size 10 mm được ưu tiên hơn vì cho hiệu quả nhanh hơn và an toàn hơn so với spot size 7 mm.
Điều trị sẽ không giảm thiểu sự phát triển theo chiều sâu hơn, chỉ ảnh hưởng đến thành phần bề mặt của IH khi điều trị bằng PDL. Nên thực hiện các lần điều trị thường xuyên, cách nhau 2-3 tuần ở mức năng lượng cao hơn.
Mặc dù việc điều trị nên bắt đầu sớm khi u máu mới bắt đầu xuất hiện, nhung thuờng rất khó đoán liệu có hay không một thành phần bề mặt nông và sâu; thành phần nằm sâu hơn vẫn có the tiếp tục phát triển mặc dù đã xử lý thành công thành phần bề mặt nông. Laser PDL 595 nm có độ thâm nhập sâu 1,2 mm và do đó chỉ tốt cho các tổn thuơng bề mặt nông, ư máu dày có the kháng với điều trị bằng PDL, IPL và KTP. Điều trị quá mức thuờng có the dẫn đến rối loạn sac to. Laser Nd: YAG (1064 nm) là một lụa chọn phù hợp cho các tổn thuơng kháng trị hoặc khó điều trị (122). Trên thị truờng đã có những thiết bị mạch máu có xung đầu tiên là laser 595 nm có khả năng hấp thụ cao, tiếp theo bang laser 1064 nm mill giây xuyên sâu hơn. Sụ kết hợp này đuợc báo cáo là có hiệu quả đe điều trị u máu ở tất cả các giai đoạn (123). cần hết sức thận trọng khi sử dụng laser Nd: YAG do hemoglobin đuợc oxy hóa hấp thụ tuơng đối thấp, vì nó có the tạo ra nhiệt phụ trong biểu bì và bì. Điều này có the gây bỏng và sẹo. Điều tuơng tụ cũng có the xảy ra với laser alexandrite xung dài (124).
Đối với u máu thoái triển không hoàn toàn ở trẻ lớn hơn, các mạch máu ngoại vi có the đuợc điều trị bằng các loại laser mạch máu khác nhau. Hầu hết các u máu đuợc điều trị bằng PDL hoặc IPL không cần gây mê toàn thân vì thời gian điều trị có giới hạn và sụ khó chịu là rất ít.
Bệnh nhân trên 1 tuổi có the đuợc dùng thuốc bôi tê (EMLA), với gây tê vùng hoặc gây mê toàn thân. Những bệnh nhân đuợc điều trị bang laser Nd: YAG hoặc những nguời bị u máu lớn có the phải gây mê toàn thân.
Laser fractional xâm lấn và không xâm lấn có the hữu ích trong việc cải thiện sẹo đe lại. 25,126
Khuyến cáo 21: Chúng tôi khuyến cáo nên can thiệp sớm khi IH được chẩn đoán là u máu sẽ gây ra biến chứng. Lựa chọn đầu tiên là laser PDL (595 nm) hoặc laser Nd: YAG (1064 nm) mỉlỉ giây có làm mát thượng bì (GRADE IB) (121-123). Lựa chọn thứ haỉ có thể được sử dụng là laser alexandrite (755 nm) hoặc laser KTP (532 nm; đổi với tổn thương bề mặt) (GRADE 1C) (124,127).
Cần nhấn mạnh rằng phần lớn bệnh u máu, đặc biệt là các loại u bề mặt, không cần phải điều trị, và trong những truờng hợp này, điều trị bằng laser không mang lại lợi ích so với cách tiếp cận chờ và xem (128).
Khuyến cáo 22: Chúng tôi khuyến cáo nên điều trị bệnh u máu loét bằng Laser PDL (595 nm) vì nó có thể giúp chữa lành nhanh chóng và giảm đau (GRADE 1C) (129-131).
7. Bớt rượu vang (Port-wine stain)
(Dz dạng mao mạch)
Dị dạng mao mạch phổ biến nhất là bớt ruợu vang (PWS). Nó ảnh huởng đến khoảng 0,3-0,5% trẻ mới sinh (132). Giai đoạn phì đại có the bắt đầu vào đầu những năm 30 tuổi do đó phì đại ở hầu hết bệnh nhân trên 50 tuổi (133). Phương pháp điều trị chính PWS là Laser PDL. Điều trị khỏi hoàn toàn hiếm gặp và gần 20% các tổn thương kháng lại điều trị laser PDL tiếp theo (phản ứng trơ được thấy rõ sau 7-10 lần điều trị) (41).
Bệnh có liên quan đến dị tật ở bệnh nhân ở mọi lứa tuổi và trong gia đình bệnh nhân (41).
Bất kỳ PWS nào cũng nên được xử lý khi chúng chuyển sang màu sẫm và dày hơn theo tuổi tác. Có một sự giảm rõ rệt về PWS ở những trẻ bắt đầu điều trị dưới 1 tuổi, nhằm ngăn chặn sự tiến triển và do đó tăng khả năng khỏi hoàn toàn. Trẻ nhỏ hơn có the bị dị dạng mạch máu nhỏ hơn và nông hơn, dễ điều trị hơn.
Tuổi bắt đầu điều trị sớm có the tăng đáp ứng với điều trị và giảm tỷ lệ tái phát dài hạn (46,134). Các tác giả khác chưa xác nhận điều này và đã cảnh báo tình trạng tân sinh mạch máu (135).
Khuyến cáo 23: Chúng tôi khuyến cáo bắt đầu điều trị PWS bang laser sớm. Khoảng thời gian giữa điều trị có thể được rút ngắn xuống còn 2-3 tuần để nâng cao hiệu quả ít nhất là khi sử dụng PDL (595 nm) (366,137). cần điều trị nhiều lần và có thể dừng cho đến khi không còn đạt được kết quả điều trị nào (GRADE 1C).
Hiệu quả của phương pháp điều trị bang laser phụ thuộc vào nhiều thông so khác. Màu sắc thương tổn – PWS hồng, đặc biệt ở trẻ em, khó làm nhạt màu hơn PWS đỏ trưởng thành; PWS có màu tím đậm và nốt sần cần xung độ dài sóng và thời lượng xung dài hơn (laser alexandrite 755 nm, laser diode 800-900 nm và laser 1064 nm Nd: YAG). Độ sâu và kích thước của thành phần mạch máu: dị dạng có the có thành phần mạch máu sâu không the tiếp cận được với laser PDL, nhưng chỉ bang laser Nd: YAG hoặc IPL (138).
PWS kích thước nhỏ hơn (<20 cm2) điều trị sạch dễ hơn hơn những tổn thương lớn hơn, không phụ thuộc tuổi tác. Vị trí của PWS: tổn thương ở giữa mặt và những tổn thương ở vùng phân bố V2 ít đáp ứng với điều trị bang laser hơn là PWS nằm ở những nơi khác trên mặt; PWS ở các đầu xa chi khó điều trị hơn các tổn thương ở các đầu gần chi; PWS trên vùng đầu và cổ đáp ứng điều trị thuận lợi hơn các tổn thương ở những nơi khác trên cơ thể (43).
Khuyến cáo 24: Chúng tôi khuyến cáo nên sử dụng lựa chọn đầu tiên laFPDL (585 nm) hoặc LPDL (595 nm) (GRADE IB), nhưng đổi với các ton thương phang cũng có thể thử KTP với spot size lớn (532 nm) và IPL (GRADE 1C) (43,138- 141). Đoi vớiPỈVS kháng điều trị và/hoặc phì đại, các thiết bị khác có thể được sử dụng: laser Nd: YAG (1064 nm) mỉỉi giây, laser bước sóng kép (595 và 1064 nm), laser alexandrite (755 nm) và laser diode cũng như IPL (GRADE 1C) (135,142- 147).
Các nghiên cứu không tìm thấy sự khác biệt đáng ke giữa điều trị PDL pass đơn và pass kép (148). Ngoài ra, không có lợi thế rõ ràng nào được chứng minh giữa PDL 595 nm so với 585 nm, mặc dù ở những bệnh nhân được chọn, loại sóng dài hơn có the hiệu quả hơn (149-151). Tuy nhiên, thay đổi các thông so và bước sóng có the cải thiện kết quả. Sau khi làm sạch tối đa tổn thương ban đầu, chúng tôi khuyến cáo một khoảng thời nghỉ ngơi cho đến khi các mạch máu còn sót lại căng trở lại. Điều trị duy trì có thể được yêu cầu trong suốt cuộc đời nếu không the xoá sạch thương tổn hoàn toàn. Chỉ 25% các tổn thương khỏi hoàn toàn sau nhiều lần điều trị. Theo kinh nghiệm của chúng tôi, có the đạt được mức 50% sau nhiều lần điều trị. Một so người có the chịu đựng được lượt điều trị kéo dài mà không gặp khó khăn. Thuốc gây tê tại chỗ có the được sử dụng nhưng nó không được chỉ định cho trẻ em dưới 6 tháng. Tê tại chỗ và tê vùng có the được sử dụng. Đa so trẻ trên 1,5 tuổi hoặc trẻ có tổn thương lớn hơn sẽ phải gây mê toàn thân.
Đối với PWS kháng trị, các phương pháp tiếp cận mới đang được phát triển như liệu pháp quang động, điều trị bang laser kết hợp với thuốc ức chế hình thành mạch (imiquimod, rapamycin), thay đổi huyết động trong mạch PWS và liệu pháp laser dược lý cụ the tại chỗ (41). Tuy nhiên, những điều này vẫn được coi là thử nghiệm.
Dị dạng mao mạch trong hội chứng Sturge – Weber và Klippel – Trennaunay không đáp ứng tốt như PWS thông thường.
7.1 Tĩnh mạch chân và giãn tĩnh mạch
Việc sử dụng laser và ánh sáng trong điều trị mạch máu chi dưới không thành công như điều trị giãn mạch trên mặt. Một số lý do giải thích cho việc hiệu quả chỉ một phần là do tăng áp lực thủy tĩnh ở chi dưới, giải phẫu các mạch máu chi dưới và đôi khi có liên quan đến bệnh lý tĩnh mạch.
Sự thay đổi về kích thước, lưu lượng máu, độ sâu và loại mạch máu khiến điều trị khó kiểm soát hơn bằng tia laser. So với giãn mạch trên mặt, các tĩnh mạch chân có mô đệm xung quanh dày và lớp đệm tăng lên (2,11).
Liệu pháp xơ hóa thường được coi là phương pháp điều trị đầu tiên cho tĩnh mạch chân, cả chứng giãn tĩnh mạch và tĩnh mạch dạng lưới. Khi xem xét điều trị bang laser, việc lựa chọn laser thích hợp chủ yếu phải dựa theo kích thước của mạch máu đích (11). Laser có bước sóng ngắn (<600 nm) (KTP và LPDL) là an toàn và hiệu quả nhất trong điều trị các tĩnh mạch nhỏ (< 1 mm). Đối với các tĩnh mạch lớn hơn, nên sử dụng laser có bước sóng dài hơn (alexandrite, diode và Nd: YAG). Các bước sóng càng dài, ví dụ: Laser Nd- YAG 1064 nm, càng có ưu điểm là thâm nhập sâu hơn, khả năng hấp thụ bởi deoxyhaemo globin càng tốt và ít tác động lớp thượng bì. Lợi ích thêm của laser bước sóng dài hơn là giảm sự hấp thụ của melanin (11).
Bằng cách làm mát có chọn lọc lớp thượng bì trong quá trình điều trị bang laser trong khi duy trì đỉnh nhiệt độ trong các mạch máu ở da, người thực hiện giảm thiểu nguy cơ tổn thương da (152). Đe làm nhiệt đông các tĩnh mạch chân nằm sâu hơn và có đường kính lớn hơn, thiết bị laser cần có the cung cấp xung có năng lượng rất cao thông qua spot size lớn đe tăng cường sự tán xạ vào lớp bì. Độ dài xung đã được chứng minh rõ ràng là trong vùng mill giây đối với điều trị mạch máu trong da (153). Độ dài xung dài hơn gần với thời gian giãn nhiệt của các mạch máu lớn hơn (1-50 ms), do đó có the nhắm mục tiêu vào các mạch có đường kính lớn hơn (0,1 -2 mm) bao gồm chứng giãn mạch ở chân.
Chỉ đỉnh: (11)
Laser nên được xem xét khi dùng trước liệu pháp xơ hóa ở những bệnh nhân:
1. có chứng sợ kim,
2. không chịu được liệu pháp xơ hóa
3. không đáp ứng với liệu pháp điều trị xơ hóa
4. đã có các tác dụng phụ từ liệu pháp điều trị xơ hoá
5. dễ bị giãn mạch rộng.
Khác.
1. người da trắng có đường kính mạch máu nhỏ hơn hơn 2 mm
2. bệnh nhân không muốn hoặc không the chịu được cảm giác bó sau điều trị liệu pháp xơ hoá
Laser có thể dùng điều tri các trường hơp sau:
1. Tĩnh mạch hình nhện: các mạch máu đỏ và xanh 0,2-2 mm, thường liên quan đến các tĩnh mạch dạng lưới lớn hơn.
2. Tĩnh mạch dạng lưới: Các tĩnh mạch dưới da ‘không phình’ có đường kính đến 5 mm.
3. Telangiactasia: 0,2-1 mm, nằm dưới bề mặt da khoảng 300 pm, từ màu xanh đậm đến đỏ tươi.
- Màu đỏ tươi: nhỏ hơn (0,2-0,5 mm),
- Màu xanh: nằm sâu hơn, bất ke kích thước và mức độ oxy hoá
Khuyến cáo 25: Giãn mạch ở chân có đường kính <1 mm nên được điều trị bang laser KTP (532 nm) hoặc PDL (595 nm) (GRADE ỈA) (Ỉ54-158). Ngoài ra, có thể sửdụnglPL (GRADE 1C) (ỉ 59). Các mạch máu lớn hơn được ưu tiên điều trị bằng laser Nd: YAG (1064 nm) mill giây (GRADE ỈA) (153,160-162). Lựa chọn thứ hai, có thể dùng laser alexandrite (755 nm) và các loại laser diode khác nhau (800, 810, 940 và 983 nm) (GRADE 1C) (163-166).
Khi laser Nd: YAG được sử dụng đe loại bỏ các mạch máu ở chân, một so lưu ý được đưa ra (2,11,167). Spot size 3 đến 8 mm được sử dụng tùy thuộc vào đường kính mạch máu – mạch lớn hơn, spot size lớn hơn. Độ dài xung cần thiết cho những tổn thương này thường là 30-60 ms. Năng lượng bức xạ có the thay đổi (250-600 J/cm2) liên quan đến spot size và độ dài xung. Làm mát là hoàn toàn cần thiết vì cần năng lượng cao. Việc chồng xung trên vùng điêu trị không được khuyến khích khi sử dụng spot size lớn hơn, trong khi cần có sự chồng xung nhẹ với spot size 3 mm. Các điểm kết thúc lâm sàng là sự sẫm màu của mạch máu đối với tĩnh mạch màu xanh và sự biến mất của các mạch máu màu đỏ.
Tính chọn lọc đối với máu tĩnh mạch rất mạnh đối với laser ruby 694 nm, mặc dù loại laser này vẫn chưa được nghiên cứu trong điều trị tĩnh mạch chân (10). IPL không được coi là phương pháp điều trị đầu tay vì thiếu các nghiên cứu lâm sàng được kiểm soát và có nguy cơ tương đối cao làm tổn thương các cấu trúc không phải mạch máu. Indocyanine màu xanh lá cây được tiêm ngay trước khi chiếu laser làm tăng sự hấp thụ của bước sóng từ 700 đến 801 nm (168). Ket quả đầy hứa hẹn, nhưng bằng chứng lâm sàng vẫn còn quá yếu đe chứng minh kỹ thuật này là liệu pháp tiêu chuẩn.
Khuyến cáo 26: Trong trường hợp có các dấu hiệu của roi loạn tĩnh mạch mãn tính hơn là giãn tĩnh mạch chân, đặc biệt là với C2 trở lên (theo phân loại Clinical Etiology Anatomy Pathophysiology), chúng tôi khuyến cáo nên thực hiện đánh giá hệ thống tĩnh mạch chân (lâm sàng và siêu âm) để loại trừ suy tĩnh mạch trước khỉ điều trị giãn mạch ở chân bang laser qua da (GRADE 1C).
7.2 Điểm kết thúc điều trị và các dấu hiệu ban đầu của tác dụng phụ (1,2)
Bằng các loại laser mạch máu khác nhau, chúng ta có the gây ra tổn thương chọn lọc mạch máu và những thay đổi quanh mạch với sự ít tác động tới biểu bì và mô da xung quanh.
Đáp ứng tức thì lý tưởng khi điều trị bang laser mạch máu là làm đông mạch máu trong da hoặc vỡ mạch mà không có biểu hiện bên ngoài. Hiệu ứng này có the được quan sát thấy dưới dạng đổi màu hơi xanh hoặc xám có the nhìn thấy trên bề mặt da.
Trong tĩnh mạch chân cũng có the xuất hiện hiện tượng trắng bệch.
Tác dụng phụ (1,30,169-174)
Các biến chứng do điều trị bang laser được giảm thiểu nhờ trình độ và kinh nghiệm của người sử dụng.
1. Đau. Cảm giác nóng và bắn của mỗi xung laser có the gây ra sự khó chịu ở mức tối thiểu đến trung bình. Tuy nhiên, cơn đau là một dấu hiệu quan trọng của các tác dụng phụ có thể xảy ra, vì vậy, nói chung nên tránh gây mê.
2. Ban xuất huyết, bầm tím. Ngay sau khi điều trị bang laser, trong một so truờng hợp, khu vục này sẽ có màu xám hoặc xanh đen. Sụ đổi màu sẽ nhạt dần trong 7-10 ngày tiếp theo.
3. Sưng. Trong vòng vài phút sau khi điều trị bang laser, ban đỏ và phù nề sẽ xuất hiện trên vùng điều trị. Các khu vục có nhiều khả năng bị sung là duới mắt và cổ. vết sung sẽ thuyên giảm trong vòng 3-5 ngày nếu chuờm đá thuờng xuyên. Làm lạnh cùng lúc và sau điều trị sẽ giảm bớt luợng phù nề.
4. Đoi màu, phồng rộp hoặc đóng mài (chủ yếu do điều trị quá mức). Sụ đổi màu xám hoặc trắng nhạt của lớp biểu bì là một dấu hiệu của tổn thuơng da sớm cho thấy năng luợng bức xạ cao không thích hợp. Dấu hiệu này sẽ chỉ kéo dài trong vài giây. Hình thành mụn nuớc, phá vỡ thuợng bì (ảnh huởng lớp bì trong truờng hợp nặng) và hoại tử thuợng bì sẽ theo sau. Làm mát mạnh, giảm năng luợng bức xạ và kéo dài độ dài xung nên đuợc xem xét. Những vấn đề này có the mất 1-2 tuần đe giải quyết. Các dấu hiệu có the xuất hiện ngay lập tức hoặc trễ hơn, vì vậy điều quan trọng là phải quan sát cẩn thận điểm điều trị thử nghiệm trong ít nhất 5 phút truớc khi tiến hành điều trị toàn bộ.
5. Nhiễm trùng. Sung, đỏ, đóng vảy, đau và sốt có the một dấu hiệu của nhiễm trùng. Nên dùng thuốc kháng sinh tại chỗ hoặc đường uống.
6. Sự tái hoạt của herpes simplex trên mặt (khi điều trị vùng mặt) hoặc bộ phận sinh dục (khi điều trị vùng chân). Điều trị dự phòng vi rút bằng đường uống (acyclovir, valacyclovir, famcyclovir) được khuyến cáo khi bệnh nhân bị herpes tái phát thường xuyên (hơn 6 lần mỗi năm), bắt đầu từ ngày trước khi điều trị bằng laser.
7. Tăng sắc to thường nhạt dần trong vòng 2- 6 tháng. Phản ứng này phổ biến hơn ở những bệnh nhân có loại da tối màu (Fitzpatrick III – V). Tình trạng sạm đen trở nên tệ hơn nếu vùng điều trị bang laser tiếp xúc với ánh nắng mặt trời. Kem làm trắng bôi tại chỗ như hydroquinone có the được sử dụng đe đẩy nhanh quá trình.
8. Giảm sắc to chủ yếu là do điều trị quá mức. Các khu vực nhạt màu thường đậm màu hoặc có màu trở lại trong vòng 3-6 tháng. Nhưng chúng có the tồn tại lâu, thường gặp ở cổ, chân và ngực.
9. Thay đoi cấu trúc da chủ yếu do điều trị quá mức – trong trường hợp dùng năng lượng quá mức hoặc chồng xung trên 1 điểm bắn.
10. Sẹo chủ yếu là do điều trị quá mức, khi sử dụng năng lượng quá mức hoặc chồng xung trên 1 điểm bắn. Nói chung, sẹo sau khi điều trị bằng laser PDL và KTP là rất hiếm; gặp nhiều hơn với laser alexandrite, và rủi ro cao nhất với laser Nd: YAG do độ xuyên sáng của laser sâu nhất. Có the xảy ra sự gián đoạn của bề mặt da. Làm theo các hướng dẫn sau điều trị có the làm giảm rủi ro này.
11. Ton thương dai dẳng, không đáp ứng. Một so tổn thương mạch máu có the không biến mất dù bác sĩ đã co gắng hết sức.
Khả năng xảy ra những tác dụng phụ này ở bất kỳ cá nhân nào phụ thuộc vào đường kính mạch máu, màu sắc mạch máu, vị trí, kỹ thuật thực hiện, chăm sóc trước và sau điều trị.
7.3 Chăm sóc sau điều trị bang laser (1,30,174,175)
Sau điều trị bang laser alexandrite, diode hoặc Nd: YAG mill giây, da xuất hiện ban đỏ nhẹ kèm theo phù nề. Sau điều trị bang laser PDL với các thông số cụ thể, da xuất hiện ban xuất huyết với xung huyết mô xung quanh.
1. Đe ngăn ngừa hoặc giảm sưng, nên làm mát sau điều trị bằng túi nước đá (hoặc không khí lạnh) trên các vùng lớn như má hoặc cổ sau khi điều trị bang laser cho đến khi hết đau hoặc đỏ. Đá hoặc túi đông lạnh nên được bọc trong một miếng vải mềm và chườm trong 10-15 phút mỗi giờ trong 4 giờ.
2. Neu điều trị được thực hiện gần hoặc xung quanh mắt sẽ có nguy cơ bị sưng quanh mắt. Bệnh nhân nên được hướng dẫn kê thêm gối khi ngủ đe trọng lực góp phần giảm phù nề.
3. Bệnh nhân nên được hướng dẫn đe tránh tiếp xúc với ánh nắng mặt trời (cùng với kem chống nắng SPF 50 có ƯVA block) đe ngăn ngừa tăng sắc tố sau viêm.
4. Không cào hoặc gãi tại các vị trí được điều trị.
5. Nên thoa kem dưỡng ẩm nhẹ lên vùng da điều trị bang laser.
6. Có the sử dụng xà phòng dịu nhẹ, không gây kích ứng da hai lần mỗi ngày trên các vùng điều trị.
7. Có the trang điểm ngay sau khi điều trị ngoại trừ trường hợp phồng rộp xảy ra, trong trường hợp này có the trang điểm lại khi lớp vảy bong ra.
8. Cho phép tắm vòi sen, nhưng không nên tắm hoặc xông hơi quá lâu.
9. Khu vực được điều trị cực kỳ nhạy cảm và phải được chăm sóc cẩn thận trong giai đoạn đầu lành thương (7-10 ngày).
10. Bệnh nhân nên tránh bơi lội và các môn the thao tiếp xúc khi da đang lành thương.
11. Trong trường hợp bị phồng rộp với vết thương hở nên thoa kem mỡ.
Có the mất vài tuần đe vết bầm tím hoặc mài biến mất và nhận thấy các tổn thương mạch máu mờ dần. Trong những tuần tiếp theo, mô xung quanh sẽ hấp thụ các mạch máu bị đông sau xử lý. Không nên đánh giá đáp ứng với điều trị trong vài tuần cho đến khi quá trình lành thương hoàn tất. Kết quả tĩnh mạch chân có the không nhìn thấy cho đến 2-3 tháng sau khi điều trị.
7.4 Thai kỳ
Mặc dù laser mạch máu hoặc IPL về mặt vật lý không có tác động đến việc mang thai, hầu hết các nhà sản xuất laser loại trừ việc sử dụng laser ở phụ nữ mang thai trong ghi chú ứng dụng của họ. Việc điều trị gây đau và có the gây lo lắng.
7.5 Disclaimer
Việc tuân thủ các hướng dẫn này sẽ không đảm bảo điều trị thành công và an toàn trong mọi tình huống. Phán đoán cuối cùng về tính phù hợp của bất kỳ điều trị cụ the nào phải được bác sĩ đưa ra dựa trên tất cả các vấn đề mà bệnh nhân trình bày.
8. Tài liệu tham khảo
1. Adamic M, Troilius A, Adatto M, Drosner M, Dahmane R. Vascular lasers and IPLS: guidelines for care from the European Society for Laser Dermatology (ESLD). J Cosmet Laser Ther 2007; 9: 113-124.
2. Bencini PL, Tourlaki A, De Giorgi V, Galimberti M. Laser use for cuta- neous vascular alterations of cosmetic interest. Dermatol Ther 2012; 25: 340- 351.
3. Borges da Costa J, Boixeda p, Moreno c, Santiago J. Treatment of resis- tant port-wine stains with a pulsed dual wavelength 595 and 1064 nm laser: a histochemical evaluation of the vessel wall destruction and selec- tivity. Photomed Laser Surg 2009; 27: 599-605.
4. Mordon s, Brisot D, Fournier N. Using a ‘non uniform pulse sequence’ can improve selective coagulation with a Nd:YAG laser (1.06 microm) thanks to Met-hemoglobin absorption: a clinical study on blue leg veins. Lasers Surg Med 2003; 32:
5. Black JF, Wade N, Barton JK. Mechanistic comparison of blood under- going laser photocoagulation at 532 and 1,064 nm. Lasers Surg Med 2005; 36: 55-65.
6. Rose AE, Goldberg DJ. Successful treatment of facial telangiectasias using amicropulse 1,064-nm neodymium-doped yttrium aluminum garnet laser. Dermatol Surg 2013; 39: 1062-1066.
7. Glaich AS, Goldberg LH, Dai T, Friedman PM. Fractional phototherm- olysis for the treatment of telangiectatic matting: a case report. J Cosmet Laser Th er 2007; 9: 101-103.
8. Reddy KK, Brauer J A, Idriss MH et al. Treatment of port-wine stains with a short pulse width 532-nm Nd:YAG laser. J Drugs Dermatol 2013; 12: 66-71.
9. Altshuler GB, Anderson RR, Manstein D, Zenzie HH. Smirnov MZ Extended theory of selective photothermolysis. Lasers SurgMed 2001; 29: 416- 432.
10. Rubin IK, Farinelli WA, Doukas A, Anderson RR. Optimal wave- lengths for vein-selective photothermolysis. Lasers Surg Med 2012; 44: 152- 157
11. Meesters AA, Pitassi LH, Campos V, Wolkerstorfer A, Dierickx cc. Transcutaneous laser treatment of leg veins. Lasers Med Sci 2014; 29: 481-492.
12. Wang B, Milner T. Laser photocoagulation of port¬wine stain blood ves- seis: three dimensional monte carlo/finite element simulation. Poster presented at: American Society for Laser Medicine and Surgery Annual Meeting, Kissimmee, FL, April 18-22, 2012.
13. Cameron H, Ibbotson SH, Ferguson J, Dawe RS, Moseley H. A rando- mised, blinded, controlled study of the clinical relevance of matching pulse duration to thermal relaxation time when treating facial telangiec- tasia. Lasers Med Sci 2005; 20: 117-121.
14. Anderson RR, Dierickx cc. Have millisecond-domain lasers changed the approach to treatment of vascular anomalies and ectasia? In: Arndt K, Dover J, eds. Controversies and Conversations in Cutaneous Laser Surgery. AMA Press, Chicago, IL, 2002: 159-161.
15. Aldanondo I, Boixeda p, Fern andez-Lorente M et al. Selectivity of photothermolysis in the treatment of port wine stains using multiple pulses with a pulsed dye laser. Aetas Dermosifiliogr 2008; 99: 546-554.
16. Boixeda p. Treatment with millisecond domain lasers of port wine stains and facial telangiectasia. In: Arndt K, Dover J, eds. Controversies and Conversations in Cutaneous Laser Surgery. AMA press, Chicago, 2002: 125-143.
17. Rohrer TE, Chatrath V, Iyengar V. Does pulse stacking improve the results of treatment with variable-pulse pulsed-dye lasers? Dermatol Surg 2004; 30: 163-167.
18. Rajaratnam R, Laughlin SA, Dudley D. Pulsed dye laser double-pass treatment of patients with resistant capillary malformations. Lasers Med Sei 2011; 26: 487-492.
19. Jia w, Tran N, Sun V et al. Photocoagulation of dermal blood vessels with multiple laser pulses in an in vivo microvascular model. Lasers Surg Med 2012;44:144-151.
20. Manuskiatti w, Eimpunth s, Wanitphakdeedecha R. Effect of cold air cooling on the incidence of postinflammatory hyperpigmentation after Q- switched Nd:YAG laser treatment of acquired bilateral nevus of Ota like macules. Arch Dermatol 2007; 143: 1139-1143.
21. ISSVA Classification of Vascular Anomalies ! 2014 International Society for the Study of Vascular Anomalies. Available at issva.org/ classification, (accessed: April 2014).
22. Hoeger PH, Colmenero I. Vascular tumours in infants. Part I: benign vascular tumours other than infantile haemangioma. Br J Dermatol 2014; 171: 446-473.
23. Lapresta A, Hermosa E, Boixeda p, Carrillo-Gijo n R. Acquired digital arteriovenous malformations: laser treatment of an uncommon vascular abnormality. Aetas Dermosifiliogr 2014; 105: e33- e37.
24. Roenigk RK. Dermatologists perform more skin surgery than any other specialist: implications for health care policy, graduate and continuing medical education. Dermatol Surg 2008; 34: 293-300.
25. Ibrahimi OA, Bangash H, Green L, Alam M, Armstrong AW, Eisen DB. Perceptions of expertise in cutaneous surgery and cosmetic procedures: what primary care physicians think. Dermatol Surg 2012; 38: 1645-1651.
26. Lee EH, Nehal KS, Dusza sw, Hale EK, Levine VJ. Procedural dermatol- ogy training during dermatology residency: a survey of third-year der-matology residents. J Am Acad Dermatol 2011; 64: 475-483.
27. Hanke cw, Moy RL, Roenigk RK et al. Current status of surgery in der- matology. J Am Acad Dermatol 2013; 69: 972-1001.
28. Sachdev M, Hameed s, Mysore V. Nonablative lasers and nonlaser sys- terns in dermatology: current status. Indian J Dermatol Venereol Leprol 2011;77:380-388.
29. Hammes s, Karsai s, Metelmann HR et al. Treatment errors resulting from use of lasers and IPL by medical laypersons: results of a nationwide survey. J Dtsch Dermatol Ges 2013; 11: 149-156.
30. Alam M, Warycha M. Complications of lasers and light treatments. Der- matol Ther 2011; 24: 571- 580.
31. National Board of Health in Denmark. Statutory Order regarding Cos- metic Treatment, dated 24 October, 2007.
32. Haedersdal M. Potential risks of non-physicians’ use of lasers and intense pulsed light in dermatology. Ugeskr Laeger 2005; 167: 4095- 4097.
33. Alam M, Dover JS, Arndt KA. Use of cutaneous lasers and light sources: appropriate training and delegation. Skin Therapy Lett 2007; 12: 5-9.
34. Starr JC. Integrating digital image management software for improved patient care and optimal practice management. Dermatol Surg 2006; 32: 834-840.
35. Chandrashekar BS, Varsha DV, Vasanth V, Jagadish p, Madura c, Raj- ashekar NIL. Safety of performing invasive acne scar treatment and laser hair removal in patients on oral isotretinoin: a retrospective study of 110 patients. Int J Dermatol 2014; 53: 1281-1285.
36. Picosse FR, Yarak s, Cabral NC, Bagatin E. Early chemabrasion for acne scars after treatment with oral isotretinoin. Dermatol Surg 2012; 38: 1521- 1526.
37. Yoon JH, Park EJ, Kwon IH et al. Concomitant use of an infrared frac- tional laser with low-dose isotretinoin for the treatment of acne and acne scars. J Dermatolog Treat 2014; 25: 142-146.
38. Shah s, Alster TS. Laser treatment of dark skin: an updated review. Am J Clin Dermatol 2010; 11:389- 397.
39. Alexis AF. Lasers and light-based therapies in ethnic skin: treatment options and recommendations for Fitzpatrick skin types V and VI. Br J Dermatol 2013; 169(Suppl. 3): 91-97.
40. Becher GL, Cameron H, Moseley H. Treatment of superficial vascular lesions with the KTP532-nm laser: experience with 647 patients. Lasers Med Sci 2014;29:267-271.
41. Chen JK, Ghasri p, Aguilar G. An ovendew of clinical and experimental treatment modalities for port wine stains. J Am Acad Dermatol 2012; 67: 289-304.
42. Lanigan sw. Port wine stains on the lower limb: response to pulsed dye laser therapy. Clin Exp Dermatol 1996; 21: 88-92.
43. Renfro L, Geronemus RG. Anatomical differences of portwine stains in response to treatment with the pulsed dye laser. Arch Dermatol 1993; 129: 182- 188.
44. Eubanks LE, McBumey EI. Videomicroscopy of port-wine stains: corre- lation of location and depth of lesion. J Am Acad Dermatol 2001; 44: 948-951.
45. Soueid A, Waters R. Re-emergence of port wine stains following treat- ment with flashlamp-pumped dye laser 585 nm. Ann Plast Surg 2006; 57: 260- 263.
46. Michel s, Landthaler M, Hohenleutner u. Recurrence of port-wine stains after treatment with the flashlamp-pumped pulsed dye laser. Br J Dermatol 2000; 143: 1230-1234.
47. Ozluer SM, Barlow RJ. Partial re-emergence of a port-wine stain follow- ing successful treatment with flashlamp-pumped dye laser. Clin Exp Der-
48. Haedersdal M. Cutaneous side effects from laser treatment of the skin: skin cancer, scars, wounds, pigmentary changes, and purpura – use of pulsed dye laser, copper vapor laser, and argon laser. Acta Derm Venereol Suppl (Stockh) 1999; 207: 1-32.
49. Fourtanier A, Moyal D, Seit e s. Sunscreens containing the broad-spec- trum UVA absorber, Mexoryl sx, prevent the cutaneous detrimental effects of uv exposure: a review of clinical study results. Photodermatol Photoimmunol Photomed 2008; 24: 164-174.
50. Tanzi EL, Lupton JR, Alster TS. Lasers in dermatology: four decades of progress. J Am Acad Dermatol 2003; 49: 1-31.
51. Uebelhoer NS, Bogle MA, Stewart B, Arndt KA, Dover JS. A split-face comparison study of pulsed 532-nm KTP laser and 595-nm pulsed dye laser in the treatment of facial telangiectasias and diffuse telangiectatic facial erythema. Dermatol Surg 2007;33:441-448.
52. Karsai s, Roos s, Raulin c. Treatment of facial telangiectasia using a dual-wavelength laser system (595 and 1,064 nm): a randomized con- trolled trial with blinded response evaluation. Dermatol Surg 2008; 34: 702-708.
53. Tierney E, Hanke cw. Randomized controlled trial: comparative effi- cacy for the treatment of facial telangiectasias with 532 nm versus 940 nm diode laser. Laser Surg Med 2009; 41: 555-562.
54. Nymann p, Hedelund L, Haedersdal M. Long- pulsed dye laser vs. intense pulsed light for the treatment of facial telangiectasias: a randomized con- trolled trial. J Eur Acad Dermatol Venereol 2010; 24: 143-146.
55. Tanghetti EA. Split-face randomized treatment of facial telangiectasia comparing pulsed dye laser and an intense pulsed light hand piece. Lasers Surg Med 2012;44:97-102.
56. Alam M, Voravutinon N, Warycha M et al. Comparative effectiveness of nonpurpuragenic 595- nm pulsed dye laser and microsecond 1064-nm neodymium :yttrium-aluminum-garnet laser for treatment of diffuse facial erythema: a double-blind randomized controlled trial. J Am Acad Dermatol 2013; 69: 438-443.
57. Adrian RM, Tanghetti EA. Long pulse 532-nm laser treatment of facial telangiectasia. Dermatol Surg 1998; 24: 71-74.
58. Clark c, Cameron H, Moseley H, Ferguson J, Ibbotson SH. Treatment of superficial cutaneous vascular lesions: experience with the KTP 532 nm laser. Lasers Med Sci 2004; 19: 1-5.
59. Carniol PJ, Price J, Olive A. Treatment of telangiectasias with the 532- nm and the 532/940- nm diode laser. Facial Plast Surg 2005; 21: 117-119.
60. Dudelzak J, Hussain M, Goldberg DJ. Vascular- specific laser wavelength for the treatment of facial telangiectasias. J Drugs Dermatol 2009; 8: 227- 229.
61. Gambichler T, Avermaete A, WilmertM, Altmeyer p, Hoffmann K. Gen- eralized essential telangiectasia successfully treated with high-energy, long-pulse, frequency-doubled Nd:YAG laser. Dermatol Surg 2001; 27: 355-357.
62.Schmults CD, Phelps R, Goldberg DJ. Nonablative facial remodeling :ery- thema reduction and histologic evidence of new collagen formation using a300-microsecond 1064-nm Nd:YAG laser. Arch Dermatol 2004; 140: 1373-1376.
63. Ozyurt K, Colgecen E, Baykan H, Ozturk p, Ozkose M. Treatment of superficial cutaneous vascular lesions: experience with the long-pulsed 1064 nm Nd:YAG laser. Sci World J 2012; 2012: 197139.
64. Bevin AA, Parlette EC, Domankevitz Y, Ross EV. Variable-pulse Nd: YAG laser in the treatment of facial telangiectasias. Dermatol Surg 2006; 32: 7-12.
65. Ross EV, Meehan KJ, Domankevitz Y, Trafeli JP, Annandono J, Jacoby M. Use of a variable long- pulse alexandrite laser in the treatment of facial telangiectasia. Dermatol Surg 2010; 36: 470-474.
66. Waner M, Dinehart SM, Wilson NIB, Flock ST. A comparison of copper vapor and flashlamp pumped dye lasers in the treatment of facial telan- giectasia. J Dermatol Surg Oncol 1993; 19: 992-998.
67. West TB, Alster TS. Comparison of the long-pulse dye (590-595 nm) and KTP (532 nm) lasers in the treatment of facial and leg telangiecta- sias. Dermatol Surg 1998; 24: 221-226.
68. Bjerring p, Christiansen K, Troilius A. Intense pulsed light source for treatment of facial telangiectasias. J Cosmetic & Laser Ther 2001; 3: 169-
69. Bodendorf MO, Grunewald s, Simon JC, Paasch u. Efficacy and cos- metic results of contact gel cooling of the skin during non-ablative laser procedures. J Dtsch Dermatol Ges 2008; 6: 647- 652.
70. Ross EV, Uebelhoer NS, Domankevitz Y. Use of a novel pulse dye laser for rapid single-pass purpura- free treatment of telangiectases. Dermatol Surg 2007; 33: 1466-1469.
71. Iyer s, Fitzpatrick RE. Long-pulsed dye laser treatment for facial telangiectasias and erythema: evaluation of a single purpuric pass ver- SUS multiple subpurpuric passes. Dermatol Surg 2005; 31(8 Pt 1): 898-903.
72. Del Rosso JQ. Management of facial erythema of rosacea: what is the role of topical a-adrenergic receptor agonist therapy? J Am Acad Derma- tol 2013; 69(6 Suppl. 1): S44-S56.
73. Tan SR, Tope WD. Pulsed dye laser treatment of rosacea improves ery- thema, symptomatology, and quality of life. J Am Acad Dermatol 2004; 51: 592- 599.
74. Maxwell EL, Ellis DA, Manis H. Acne rosacea: effectiveness of 532 nm laser on the cosmetic appearance of the skin. J Otolaryngol Head Neck Surg 2010; 39: 292-296.
75. Neuhaus IM, Zane LT, Tope WD. Comparative efficacy of nonpurpura- genic pulsed dye laser and intense pulsed light for erythematotelangiec- tatic rosacea. Dermatol Surg 2009; 35: 920-928.
76. Papageorgiou p, Clayton w, Norwood s, Chopra s, Rustin M. Treat- ment of rosacea with intense pulsed light: significant improvement and long- lasting results. Br J Dermatol 2008; 159: 628-632.
77. Kassir R, Kolluru A, Kassir M. Intense pulsed light for the treatment of rosacea and telangiectasias. JCosmet Laser Ther 2011; 13: 216-222.
78. Salem SA, Abdel FN, Tantawy SM, El-Badawy NM, Abd E-AY. Neodym- ium-yttrium aluminum garnet laser versus pulsed dye laser in erythemato- telangiectatic rosacea: comparison of clinical efficacy and effect on cutane- OUS substance (P) expression. J Cosmet Dermatol 2013; 12: 187-194.
79. Kim TG, Roh HJ, Cho SB, Lee JH, Lee sJ, Oh SH. Enhancing effect of pretreatment with topical niacin in the treatment of rosacea-associated erythema by 585-nm pulsed dye laser in Koreans: a randomized, pro- spective, split-face trial. Br J Dermatol 2011; 164: 573-579.
80. Campolmi p, Bonan p, Cannarozzo G et al. Intense pulsed light in the treatment of non-aesthetic facial and neck vascular lesions: report of 85 cases. J Eur Acad Dermatol Venereol 2011; 25: 68-73.
81. Moodley M, Ramdial p. Blue rubber bleb nevus syndrome: case report and review of the literature. Pediatrics 1993; 92: 160-162.
82. Nahm WK, Moise s, Eichenfield LF et al. Venous malformations in blue rubber bleb news syndrome: variable onset of presentation. J Am Acad Dermatol 2004; 50(Suppl. 5): s 101-S106.
83. Moser CM, Hamsch c. Successful treatment of cutaneous venous mal- formations in a patient with blue rubber bleb naews syndrome by Nd: YAG laser. Br J Dermatol 2012; 166: 1143-1145.
84. Olsen TG, Milroy SK, Goldman L, Fidler JP. Laser surgery for blue rub- ber bleb news. Arch Dermatol 1979; 115: 81-82.
85. Ng EK, Cheung FK, Chiu PW. Blue rubber bleb news syndrome: treat- ment of multiple gastrointestinal hemangiomas with argon plasma coag- ulator. Dig Endosc 2009; 21: 40-42.
86. Ng WT, Kong CK. Argon plasma coagulation for blue rubber bleb news syndrome in a female infant. Eur JPediatr Surg 2003; 13: 137-139.
87. Morris L, Lynch PM, Gleason WA Jr, Schauder c, Pinkel D, Duvic M. Blue rubber bleb news syndrome: laser photocoagulation of colonic hemangio- mas in a child with microcytic anemia. Pediatr Dermatol 1992; 9: 91-94.
88. Salaria M, Taylor J, Bogwitz M, Winship I. Hereditary haemorrhagic tel- angiectasia, an Australian cohort: clinical and investigative features. Intern Med J 2014; 44: 639-644.
89. Luk L, Mace JC, Bhandarkar ND, Sautter NB.
Comparison of elec- trosurgical plasma coagulation and potassium-titanyl-phosphate laser
photocoagulation for treatment of hereditary hemorrhagic telangiecta- sia-related epistaxis. Int Forum Allergy Rhinol 2014; doi:10.1002/
alr.21328.
90. Halachmi s, Israeli H, Ben-Amitai D, Lapidoth M. Treatment of the skin manifestations of hereditary hemorrhagic telangiectasia with pulsed dye laser. Lasers Med Sci 2014; 29: 321-324.
91. Fiorella NIL, Lillo L, Fiorella R. Diode laser in the treatment of epistaxis in patients with hereditary haemorrhagic telangiectasia. Acta Otorhino- laryngol Ital 2012; 32: 164-169.
92. Kluger PB, Shapshay SM, Hybels RL, Bohigian
RK. Neodymium-YAG laser intranasal
photocoagulation in hereditary hemorrhagic telangiecta- sia: an update report. Laryngoscope 1987,97:1397-1401.
93. Ben-Bassat M, Kaplan I, Levy R. Treatment of hereditary haemorrhagic 141. telangiectasia of the nasal mucosa with the carbon dioxide laser. Br J PlastSurg 1978; 31: 157-158.
94. Lennox PA, Harries M, Lund VJ, Howard DJ. A retrospective study of the role of the argon laser in the management of epistaxis second- ary to hereditary haemorrhagic telangiectasia. J Laryngol Otol 1997; 111:34-37.
95. Marglani OA, Bawazeer NA, Abu Suliman OA. Avastin and diode laser: a combined modality in managing epistaxis in hereditary hemorrhagic telangiectasia. Am J Otolaryngol 2013; 34: 603- 605.
96. Mahoney EJ, Shapshay SM. New classification of nasal vasculature patterns in hereditary hemorrhagic telangiectasia. Am J Rhinol 2006; 20: 87-90.
97. Schroeter CA, Neumann HA. An intense light source. The photoderm VL-flashlamp as a new treatment possibility for vascular skin lesions. Dermatol Surg 1998; 24: 743-748.
98. Nofal A, Salah E. Acquired poikiloderma: proposed classification and diagnostic approach. J Am Acad Dermatol 2013; 69: el29-el40.
99. Batta K, Hindson c, Cotterill J A, Foulds IS. Treatment of poikiloderma of Civatte with the potassium titanyl phosphate (KTP) laser. Br J Derma-tol 1999; 140: 1191-1192.
100. Rusciani A, Motta A, Fino p, Menichini G. Treatment of poikiloderma of Civatte using intense pulsed light source: 7 years of experience. Der¬matol Surg 2008; 34: 314-319.
101. Meijs MM, Blok FA, de Rie MA. Treatment of poikiloderma of Civatte with the pulsed dye laser: a series of patients with severe depigmentation. J Eur Acad Dermatol Venereol 2006; 20: 1248-1251.
102. Wat H, Wu DC, Rao J, Goldman RIP. Application of intense pulsed light in the treatment of dermatologic disease: a systematic review. Dermatol Surg 2014; 40: 359-377.
103. Tierney EP, Hanke cw. Treatment of Poikiloderma of Civatte with abla- tive fractional laser resurfacing: prospective study and review of the liter- ature. J Drugs Dermatol 2009; 8: 527- 534.
104. Craig LM, Alster TS. Vascular skin lesions in children: a review of laser surgical and medical treatments. Dermatol Surg 2013; 39: 1137-114Ố.
105. Lee J, Sinno H, Tahiri Y, Gilardino MS. Treatment options for cutane- OUS pyogenic granulomas: a review. J Plast Reconstr Aesthet Surg2011;64: 1216-1220.
106. Pohl L, Karsai s, Raulin c. Recurrent pyogenic granuloma: treatment at difficult anatomic sites with the long-pulsed Nd:YAG laser (1064 nm). Hautarzt 2011; 62: 46-50.
107. Raulin c, Greve B, Hammes s. The combined continuous-wave/pulsed carbon dioxide laser for treatment of pyogenic granuloma. Arch Derma- tol 2002;138:33-37.
108. Hammes s, Kaiser K, Pohl L, Metelmann HR, Enk A, Raulin c. Pyogenic granuloma: treatment with the 1,064-nm long-pulsed neodymium- doped yttrium aluminum garnet laser in 20 patients. Dermatol Surg 2012; 38: 918-923.
109. Roncero M, Can~ueto J, Blanco s, Unamuno p, Boixeda p. Multiwave- length laser treatment of venous lakes. Dermatol Surg 2009; 35: 1942- 1946.
110. Weiss J, Weiss KD, Ross AL, Weiss E. A simplified minimally invasive technique for the treatment of venous lakes. Dermatol Online J 2014; 20:21257.
111. Azevedo LH, Galletta VC, Eduardo Cde p, Migliari DA. Venous lake of the lips treated using photocoagulation with high-intensity diode laser. Photomed Laser Surg 2010; 28: 263-265.
112. Wall TL, Grassi AM, Avram MM. Clearance of multiple venous lakes with an 800-nm diode laser: a novel approach. Dermatol Surg 2007; 33: 100- 103.
113. Bekhor PS. Long-pulsed Nd:YAG laser treatment of venous lakes: report of a series of 34 cases. Dermatol Surg 2006; 32: 1151-1154.
114. Pancar GS, Ay din F, Senturk N, Bek Y, Canturk MT, Turanli AY. Comparison of the 532-nmKTP and 1064-nm Nd:YAG lasers for the treatment of cherry angiomas. J Cosmet Laser Ther 2011; 13: 138-141.
115. Fodor L, Ramon Y, Fodor A, Carmi N, Peled IJ, Ullmann Y. A side-by- side prospective study of intense pulsed light and Nd:YAG laser treat- ment for vascular lesions. Ann Plast Surg 2006; 56: 164-170.
116. Bernstein EF. The pulsed-dye laser for treatment of cutaneous condi- tions. G Ital Dermatol Venereol 2009; 144: 557-572.
117. Eivazi B, Werner JA. Management of vascular malformations and he- mangiomas of the head and neck – an update. Curr Opin Otolaryngol Head Neck Surg 2013; 21: 157-163.
118. Pu€ttgen KB. Diagnosis and management of infantile hemangiomas. Pedi- atr Clin North Am 2014;61:383-402.
119. Herschthal J, Wulkan A, George M, Waibel J. Additive effect of propran- olol and pulsed dye laser for infantile hemangioma. Dermatol Online J 2013; 19: 18570.
120. L eaut e-Labr eze c, Prey s, Ezzedine K. Infantile haemangioma: part II. Risks, complications and treatment. J Eur Acad Dermatol Venereol 2011; 25: 1254-1260.
121. David LR, Malek MM, Argenta LC. Efficacy of pulse dye laser therapy for the treatment of ulcerated haemangiomas: a review of 78 patients. Br J Plast Surg 2003; 56: 317-327.
122. B edard MS, Boulanger J. Treatment of lobular capillary hemangioma with the Nd:YAG laser: retrospective case series of 25 patients. J Cutan Med Surg 2009; 13: 181-182.
123. Ale antara-Gonz alez J, Boixeda p, Truchuelo- Diez MT, p erez-Garc la B, Alonso-Castro L, Ja en Olasolo p. Infantile hemangiomas treated by sequential application of pulsed dye laser and Nd:YAG laser radiation: a retrospective study. Aetas Dermosifilogr 2013; 104: 504-511.
124. Su w, Ke Y, Xue J. Beneficial effects of early treatment of infantile he- mangiomas with a long- pulse Alexandrite laser. Lasers Surg Med 2014; 46: 173-179.
125. Ale antara Gonz alez J, Boixeda p, TruchueloDlez MT, Lo pez Gutierrez JC,OlasoloPJ. Ablativefractionalyttrium- scandium-gal- lium-garnet laser for scarring residual haemangiomas and scars sec- ondary to their surgical treatment. J Eur Acad Dermatol Venereol 2012; 26: 477-482.
126. Brightman LA, Brauer JA, Terushkin V et al. Ablative fractional resur- facing for involuted hemangioma residuum. Arch Dermatol 2012; 148: 1294-1298.
127. Raulin c, Greve B. Retrospective clinical comparison of hemangioma treatment by flashlamp-pumped (585 nm) and frequency- doubled Nd: YAG (532 nm) lasers. Lasers Surg Med 2001; 28: 40-43.
128. Kessels JP, Hamers ET, Ostertag JU. Superficial hemangioma: pulsed dye laser versus wait-and- see. Dermatol Surg 2013; 39(3 Pt 1): 414-21.
129. McCuaig cc, Cohen L, Powell J et al. Therapy of ulcerated hemangio- mas. J Cutan Med Surg 2013; 17: 233-242.
130. Bruscino N, Bonan p, Cannarozzo G, Moretti s, Lotti T, Campolmi p. Laser use in infantile hemangiomas, when and how. Dermatol Ther 2012;25:314-321.
131. Di Maio L, Baldi A, Dimaio V, Barzi A. Use of flashlamp-pumped pulsed dye laser in the treatment of superficial vascular malformations and ulcerated hemangiomas. In Vivo 2011; 25: 117-123.
132. Lorenz s, Maier c, Segerer H, Landthaler M, Hohenleutner u. Skin changes in newborn infants in the first 5 days of life. Hautarzt 2000; 51: 396- 400.
133. van Drooge AM, Beek JF, van der Veen JP, van der Horst CM, Wolker- storfer A. Hypertrophy in port-wine stains: prevalence and patient char-acteristics in a large patient cohort. J Am Acad Dermatol 2012; 67: 1214- 1219.
134. Chapas AM, Eickhorst K, Geronemus RG. Efficacy of early treatment of facial portwine stains in newborns: a review of 49 cases. Lasers Surg Med 2007; 39: 563-568.
135. Izikon L, Nelson JS, Anderson RR. Treatment of hypertrophic and resis- tant port wine stain with 755 nm laser: a case series of 20 patients. Lasers Surg Med 2009; 41: 427-432. 571.
136. Anolik R, Newlove T, Weiss ET et al. Investigation into optimal treat- ment intervals of facial port-wine stains using the pulsed dye laser. J Am Acad Dermatol 2012; 67: 985-990.
137. Tomson N, Lim SP, Abdullah A, Lanigan sw. The treatment of port- wine stains with the pulsed- dye laser at 2-week and 6-week intervals: a comparative study. Br J Dermatol 2006; 154: 676- 679.
138. Bjerring p, Christiansen K, Troilius A. Intense pulsed light source for the treatment of dye laser resistant port-wine stains. J Cosmetic & Laser Ther 2003;5:7-13.
139. Katugampola GA, Lanigan sw. Five years’ experience of treating port wine stains with the flashlamp-pumped pulsed dye laser. Br J Dermatol 1997; 137: 750-754.
140. Faurschou A, Olesen AB, Leonardi-Bee J, Haedersdal M. Lasers or light sources for treating port-wine stains. Cochrane Database Syst Rev 2011; CD007152.
141. Pen”ce B, Aybey B, Ergenekon G. Outcomes of 532 nm frequency-dou- bled Nd: YAG laser use in the treatment of port-wine stains. Dermatol Surg 2005; 31: 509-517.
142. Faurschou A, Togsverd-Bo K, Zachariae c, Haedersdal M. Pulsed dye laser vs. intense pulsed light for port-wine stains: a randomized side-by- side trial with blinded response evaluation. Br J Dermatol 2009; 160: 359-64.
143. van Drooge AM, Bosveld B, van der Veen JP, de Rie MA. Wolkerstorfer A. Long-pulsed 1064 nm Nd:YAG laser improves hypertrophic port- wine stains. J Eur Acad Dermatol Venereol 2013; 27:
144. Yang MU, Yaroslavsky AN, Farinelli WA et al. Long-pulsed neodym- ium:yttrium-aluminum- gamet laser treatment for port-wine stains. J Am Acad Dermatol 2005; 52(3 Pt 1): 480-490.
145. Alster TS, Tanzi EL. Combined 595-nm and 1,064-nm laser irradiation of recalcitrant and hypertrophic port-wine stains in children and adults. Dermatol Surg 2009; 35: 914-918.
146. Klein A, Szeimies RM, B€aumler w et al. Indocyanine green-augmented diode laser treatment of port-wine stains: clinical and histological evi- dence for a new treatment option from a randomized controlled trial. Br J Dermatol 2012; 167:333-342.
147. Ho ws, Ying SY, Chan PC, Chan HH. Treatment of port wine stains with intense pulsed light: a prospective study. Dermatol Surg 2004; 30: 887- 890.
148. Peters MA. van Drooge AM, Wolkerstorfer A et al. Double pass 595 nm pulsed dye laser at a 6 minute interval for the treatment of port-wine stains is not more effective than single pass. Lasers Surg Med 2012; 44: 199-204.
149. Yung A, Sheehan-Dare R. A comparative study of a 595-nm with a 585- nm pulsed dye laser in refractory port wine stains. Br J Dermatol 2005; 153: 601-606.
150. Frohm NM, Passian s, Wiegleb Edstrom D. Comparison of two dye lasers in the treatment of port-wine stains. Clin Exp Dermatol 2010; 35: 126-130.
151. Woo WK, Jasim ZF, Handley JT\4. Evaluating the efficacy of treat- ment of resistant port-wine stains with variable-pulse 595-nm pulsed dye and 532- nm Nd:YAG lasers. Dermatol Surg 2004; 30(2 Pt 1): 158-162.
152. Buscher BA, McMeekin TO, Goodwin D. Treatment of leg telangiectasia by using a long- pulse dye laser at 595 nm with and without dynamic cooling device. Lasers Surg Med 2000; 27: 171-175.
153. Baumler w, Ulrich H, Hartl A et al. Optimal parameters for the treat- ment of leg veins using Nd:YAG lasers at 1064 nm. Br J Dermatol 2006; 155:364-371.
154. Bernstein EF, Noyaner-Turley A, Renton B. Treatment of spider veins of the lower extremity with a novel 532 nm KTP laser. Lasers Surg Med 2014; 46:81-88.
155. Woo WK, Jasim ZF, Handley JT\4. 532-nm Nd:YAG and 595-nm pulsed dye laser treatment of leg telangiectasia using ultralong pulse duration. Dermatol Surg 2003; 29: 1176-1180.
156. Bernstein EF. The new-generation, high-energy, 595 nm, long pulse- duration, pulsed-dye laser effectively removes spider veins of the lower extremity. Lasers Surg Med 2007; 39: 218-224.
157. Kono T, Yamaki T, Ercocen AR et al. Treatment of leg veins with the long pulse dye laser using variable pulse durations and energy fluences.
158. Schroeter c, Wilder D, Reineke T et al. Clinical significance of an intense, pulsed light source on leg telangiectasias of up to 1 mm diame- ter. Eur J Dermatol 1997; 7: 38-42.
159. Trelles MA, Allones I, Mart m-V azquez MJ, Trelles o, V elez M, Mordon s. Long pulse Nd:YAG laser for treatment of leg veins in 40 patients with assessments at 6 and 12 months. Lasers Surg Med 2004; 35: 68-76.
160. Munia MA, Wolosker N, Munia CG, Chao ws, Puech-Le~ao p. Compar- ison of laser versus sclerotherapy in the treatment of lower extremity tel- angiectases: a prospective study. Dermatol Surg 2012; 38: 635-639.
161. Ozden MG, Bah “civan M, Ay din F et al. Clinical comparison of potas- sium-titanyl-phosphate (KTP) versus neodymium: YAG (Nd:YAG) laser treatment for lower extremity telangiectases. J Dermatolog Treat 2011; 22: 162-166.
162. Ross EV, Meehan KJ, Gilbert s et al. Optimal pulse durations for the treatment of leg telangiectasias with an alexandrite laser. Lasers Surg Med 2009; 41: 104-109.
163. Trelles MA, Allones I, Alvarez J et al. The 800- nm diode laser in the treatment of leg veins: assessment at 6 months. J Am Acad Dermatol 2006; 54: 282-289.
164. Eremia s, Li c, Umar SH. A side-by-side comparative study of 1064 nm Nd:YAG, 810 nm diode and 755 nm alexandrite lasers for treatment of 0.3-3 mm leg veins. Dermatol Surg 2002; 28: 224-230.
165. Passeron T, Olivier V, Duteil L, Desruelles F, Fontas E, Ortonne JP. The new 940-nanometer diode laser: an effective treatment for leg venulecta- sia. J Am Acad Dermatol 2003; 48: 768-774.
166. McCoppin HH, Hovenic ww, Wheeland RG. Laser treatment of super- ficial leg veins: a review. Dermatol Surg 2011; 37: 729-741.
167. Klein A, Buschmann M, Babilas p, Landthaler M, B€aumler w. Indocya- nine green-augmented diode laser therapy vs. long-Pulsed Nd:YAG In-docyanine green-augmented diode laser therapy vs. long-pulsed Nd: YAG (1064 nm) laser treatment of telangiectatic leg veins: a randomized controlled trial. Br J Dermatol 2013; 169: 365- 373.
168. Nanni c. Handling complications of laser treatment. Dermatol Ther 2000; 13: 127-139.
169. Boixeda p, Nu n~ez M, p erez B, de 1HM, Hilara Y, Ledo A. Complications of 585-nm pulsed dye laser therapy. Int J Dermatol 1997; 36: 393-397.
170. Fisher DM, Chang CJ, Chua JJ, Chen YR, Achauer BM. Potential com- plications of intralesional laser photocoagulation for extensive vascular malformations. Ann Plast Surg 2001; 47: 252-256.
171. Hammes s, Kimmig w. Side effects and complications of therapy with laser and intense light sources. Hautarzt 2013; 64: 145-154.
172. Hirsch R. Iatrogenic laser complications. Clin Dermatol 2011; 29:691-695.
173. Alster TS, Khoury RR. Treatment of laser complications. Facial Plast Surg 2009; 25: 316- 323.
174. Willey A, Anderson RR, Azpiazu JL et al. Complications of laser dermatologic surgery. Lasers Surg Med 2006; 38: 1-15.
175. Guyatt G,Gutterman G,Baumann M Hetal. Grading strength of recommendations and quality of evidence in clinical guidelines. Report of an American College of Chest Physicians Task Force. Chest 2006; 129: 174- 181.
9. Dị dạng mạch máu có thể được điều trị bằng laser mạch máu qua da. (21,22)
9.1 u máu lành tính
| u máu ở trẻ nhỏ |
| Hình dạng: điểm, nhiều điểm, phân đoạn, không xác định |
| Loại: nông, sâu, hỗn hợp, dạng luới/ ít phát triển/ tăng truờng ít, các loại khác |
| Trong các dị dạng phức tạp: hội chứng PHACE và LUMBAR |
| u máu bẩm sinh |
| Tụ phát nhanh (RICH) |
| Không tự phát (NICH) |
| Tụ phát một phần (PICH) |
9.2 Dị dạng mạch máu
| Dị dạng mao mạch (CM) |
| CM da hoặc niêm mạc (PWS) |
| PWS liên quan đến các bất thuờng khác (Klippel-Trennaunaỵ…) |
| Giãn mạch (Telangiectasia) |
| Telangiectasia xuất huyết di truyền |
| Nevus simplex (mảng cá hôi, vêt cò căn…) |
| Dị dạng tình mạch (VM) |
| Dị dạng tĩnh mạch thông thường |
| VM da-nỉêm mạc gia đỉnh |
| Hội chứng Blue rubber bleb nevus |
| Dị dạng tĩnh mạch Glomuvenous |
| Dị dạng mạch máu kết hợp |
| Các dạng kết hợp: CM, VM, LM, AVM |
10. Tăng sinh mạch máu mắc phải có the điều trị bằng laser mạch máu và IPL
| Telangiectasia trên mặt |
| Bệnh trứng cá đỏ |
| Naevus araneus (u mạch nhện) |
| Ư mạch tĩnh mạch |
| Hồ tĩnh mạch |
| ư mạch tuổi già |
| Poikiloderma |
| ư xơ mạch (Angiofibroma) |
| Tổn thương da của Sarcoma Kaposi |
| Giãn mạch chân |
| Sẹo đỏ hoặc phì đại |
| Mụn cóc do virus |
| Rạn da sớm (Early atrophic striae) |
| Viêm biểu bì dạng tuyên tính nevus |
| Mụn trứng cá |
| Bệnh vẩy nên |
| ư hạt sinh mủ (Granuloma teleangiectaticum) |
11. Các thiết bị laser và ánh sáng chính dùng trong điều trị mạch máu