Tạp chí tài liệu – Để tải bài viết Gây tê nhánh thần kinh thiết yếu cho bác sĩ da liễu: Phần 1 file PDF xin vui lòng click vào link ở đây.
Tác giả: T. Davies, S. Karanovic and B. Shergill
Thư tín: Dr Sanja Karanovic, Department of Dermatology, Brighton General Hospital, Elm Grove, Brighton, BN2 3EW, UK
E-mail: [email protected]
Biên dịch: Bác sĩ Yến Chi
Tóm tắt
Mục đích của loạt bài gồm hai phần này là cung cấp một đánh giá mới nhất về việc tê nhánh thần kinh cần thiết trong thực hành da liễu. Trong Phần 1, chúng ta sẽ có một cái nhìn tổng quan ngắn gọn về thuốc gây tê cục bộ và các biến chứng tiềm tàng của chúng, cũng như giải phẫu liên quan và sự phân bố thần kinh vùng da đầu và mặt. Từ đó chúng ta có được một hướng dẫn thực hành từng bước để thực hiện việc tê từng nhánh thần kinh.
Giới thiệu
Gây tê tại chỗ hiệu quả là một phần không thể thiếu trong phẫu thuật da liễu. Sự ra đời của thuốc gây tê cục bộ (LAs) vào đầu thế kỷ 20 đã làm tăng tính phức tạp của các thủ thuật có thể thực hiện khi bệnh nhân tỉnh táo. Áp dụng tê nhánh thần kinh (RNB- regional nerve blockade) giúp gây tê hiệu quả trên diện rộng chỉ với một lượng LA tối thiểu, do đó giảm thiểu nguy cơ nhiễm độc LA và tránh biến dạng vị trí phẫu thuật. Với việc thao tác chính xác, RNB cho thời gian gây tê lâu hơn so với các phương pháp xâm nhập. Nó có thể giảm cảm giác đau do sự xâm nhập vào các vị trí nhạy cảm và giảm số lần tiêm. Có lẽ quan trọng nhất, RNB làm giảm đau sau phẫu thuật, đồng thời cải thiện việc chăm sóc cũng như sự hài lòng của bệnh nhân.
Tê nhánh thần kinh giúp gây tê một vùng rộng, phù hợp với các thủ thuật như phẫu thuật cắt bỏ phức tạp, bleomycin nội tổn thương, liệu pháp quang đông cũng như tái tạo toàn mặt bằng laser và phẫu thuật laser.
Trong Phần 1, chúng tôi sẽ mô tả giải phẫu liên quan và chi phối thần kinh của da, sau đó giải thích các kỹ tê nhánh thần kinh thiết yếu của mặt và da đầu.
Local anaesthetics
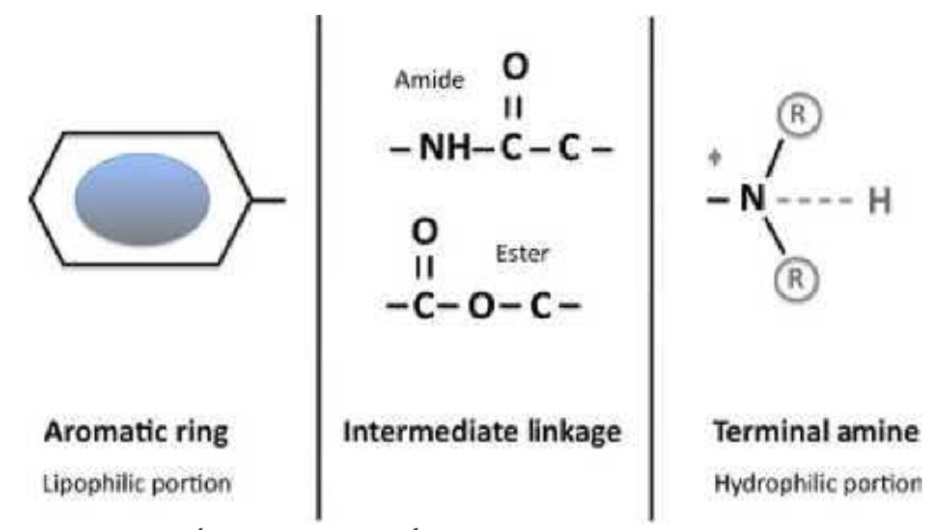
LAs bao gồm một vòng thơm gắn với một amin tận cùng. Chúng có thể được chia thành hai nhóm: este và amid, liên quan đến sự khác biệt trong liên kết giữa vòng thơm và nhóm amin (Hình 1).
Cơ chế hoạt động là phổ quát và bao gồm hai giai đoạn. Ban đầu, LA phải đi qua màng phospholipid của tế bào, để làm được điều này, LA phải ở trạng thái không ion hóa (hòa tan trong lipid). Khi ở trong sợi trục neuron thần kinh, LA được proton hóa và ở trạng thái ion hóa. Sau đó, nó có thể gắn vào miền nội bào của các kênh natri (Na +), ngăn chúng rời khỏi trạng thái mở (không hoạt động), do đó ngăn chặn dòng các ion Na +. Điều này làm giảm độ dốc đi lên của điện thế hoạt động, ức chế khử cực tế bào thần kinh và dẫn truyền tế bào thần kinh. Bởi vì chúng có ái lực với kênh Na + ở trạng thái mở, các tế bào thường xuyên khử cực sẽ được ưu tiên.
Amide là loại LA được sử dụng phổ biến nhất trong thực hành lâm sàng vì tính ổn định trong dung dịch và tỷ lệ dị ứng thấp hơn.Các đặc tính hóa lý khác nhau của LAs quy định tốc độ khởi phát (hằng số phân li axit; pKa), hiệu lực (độ hòa tan trong lipid), thời gian tác dụng (liên kết với protein) và khả năng gây độc (chuyển hóa). PKa làm thay đổi tốc độ khởi phát vì nó xác định tỷ lệ phần trăm thuốc không bị ion hóa ở pH sinh lý (Bảng 1).
Chuyển hóa amide được xác định bởi lưu lượng máu qua gan và các enzym cytochrom P450. Vì vậy, nên thận trọng với bệnh nhân đang dùng thuốc ức chế hệ thống này hoặc bệnh nhân bị suy gan.
Bảng 1: Thuộc tính của các amide thường được sử dụng nhất (Theo Peck và cộng sự)
| Thuộc tính | Lidocaine | Bupivicaine |
| Tốc độ tê, phút | 5-10 | 10-15 |
| pKa* | 7.9 | 8.1 |
| Tỉ lệ ion hóa ở pH 7.4, %* | 24 | 15 |
| Thời gian hoạt động, phút | 30-120 | 120-240 |
| Liên kết protein, %f | 70% | 94% |
| Tan trong lipid^ | 150 | 1000 |
| Liều gây độc, mg/kg | 3 | 2 |
| Lièu gây độc(với adrenaline), mg/kg | 7 | 2 |
*: Liên quan với bắt đầu tê; f: liên quan tới thời gian;^: liên quan hiệu lực.
Các LA có thể được kết hợp để đạt được hỗn hợp các đặc tính ưu thế của chúng (ví dụ: bắt đầu tê nhanh và kéo dài); tuy nhiên, tác dụng gây độc sẽ tăng thêm, chứ không hiệp đồng. Chẳng hạn, cho 75% liều bupivicaine tối đa cộng với 25% liều lidocaine tối đa là giới hạn cho liều an toàn. Nếu lựa chọn Lidocain không có Adrenaline, chúng tôi khuyến khích sử dụng chế phẩm 1% vì nó cung cấp khả năng gây tê đáng tin cậy và mang lại sự linh hoạt lớn hơn với thể tích tối đa có hiệu lực. Đó là một lựa chọn có tính an toàn đang trở nên cần thiết để giảm thiểu nguy cơ nhiễm độc LA ở nhóm bệnh nhân ngày càng già đi với nhiều bệnh đi kèm.
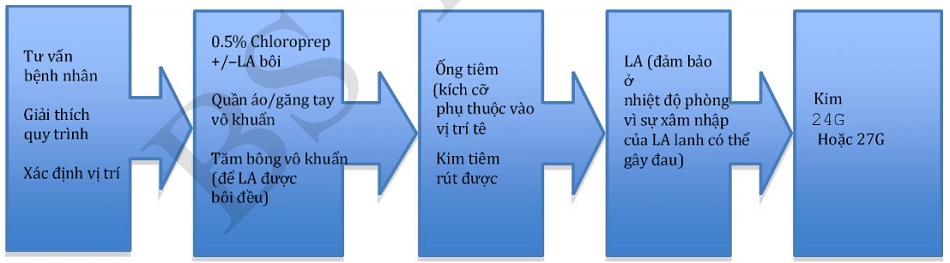
Nguyên lí chung của tê nhánh thần kinh
Biến chứng chung
Chống chỉ định tuyệt đối của RNB bao gồm nhiễm trùng tại chỗ tiêm, dị ứng với LA và bệnh nhân không đồng ý với RNB (Hình 2; Bảng 2).
Tê nhánh thần kinh vùng mặt
Thần kinh trên ổ mắt và trên ròng rọc
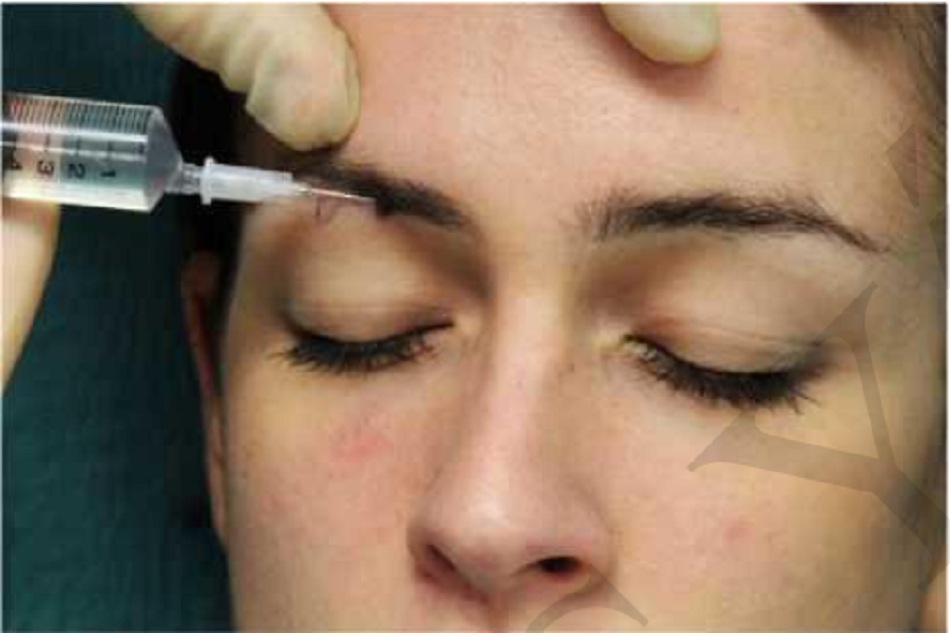
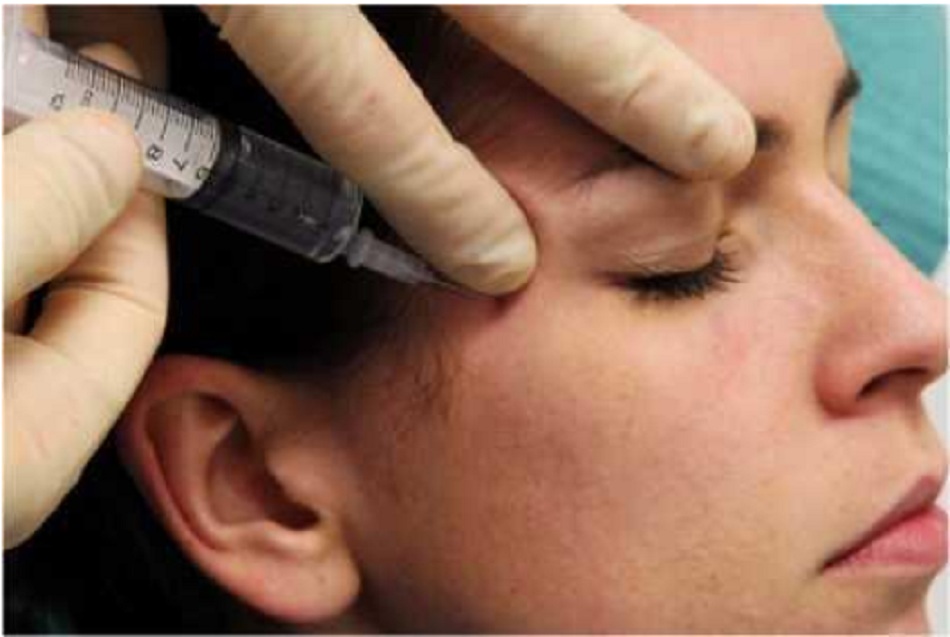
Dây thần kinh mắt, một nhánh của dây thần kinh sinh ba, chia thành 3 nhánh cảm giác khi nó đi qua rãnh trên ổ mắt: nhánh thần kinh trán, nhánh tuyến lệ và nhánh mũi mi. Thần kinh trên ổ mắt và trên ròng rọc (Bảng 3) đều là các nhánh tận của dây thần kinh trán.13 Thần kinh trên ổ mắt thoát khỏi xương trán qua lỗ trên ổ mắt, nằm ở đường giữa đồng tử tiếp giáp với góc trên ổ mắt ở vị trí khoảng 25mm phía ngoài so với đường giữa
Bảng 2: Biến chứng chung của gây tê nhánh thần kinh.
| Biến chứng | Hướng dẫn |
| Chảy máu và tụ máu | Thường được giải quyết bằng cách ấn trực tiếp vào vị trí tiêm. Người ta khuyến cáo rằng bệnh nhân nên có INR ≤ 1,5 và số lượng tiểu cầu ≥ 809109/L. Người ta khuyến cáo nên ngừng sử dụng Clopidogrel 7 ngày trước khi phong bê, Aspirin không phải là chống chỉ định của RNB.5 Không nên thực hiện RNB cho đến ít nhất 12 giờ sau khi dùng heparin trọng lượng phân tử thấp, và không nên dùng các liều tiếp theo cho đến khi 4 giờ sau RNB. |
| Nhiễm trùng | Phải thực hiện quy trình vô khuẩn, kháng sinh trước và sau thủ thuật nếu thích hợp. |
| Tê không đủ/thất bại | Xem lại liều LA hoặc sử dụng LA bổ sung. Do kích thước thần kinh bị tê lớn hơn, thời gian bổ sung (10–15 phút) có thể giúp tăng hoạt động tê và tối đa hóa tác dụng gây tê |
| Đau/dị cảm | Nếu đau, dị cảm hoặc tăng áp lực khi tiêm, rút kim và chuyển hướng vì điều này có thể hương tới việc tiêm vào thần kinh |
| Tiêm vào mạch máu | Luôn hút trước khi tiêm và sau mỗi 5ml tiêm để tránh vô tình tiêm vào mạch máu |
| Tổn thương thần kinh | Tổn thương dây thần kinh ngoại biên là một biến chứng không thường gặp của gây tê vùng, do đó chi tiết về tổn thương dây thần kinh cho các khối vùng riêng lẻ rất khó ước tính chính xác. Hầu hết các chấn thương thần kinh thường thoáng qua và cận lâm sàng.6 Bệnh nhân có bệnh lý thần kinh từ trước, chẳng hạn như đái tháo đường và rối loạn thần kinh dễ bị biến chứng thần kinh ngoại biên hơn.7 Tỷ lệ dị cảm thoáng qua trong giai đoạn đầu sau tê nhánh có thể cao tới 10% .8 Tuy nhiên, tổn thương thần kinh vĩnh viễn được báo cáo chỉ xảy ra ở 1,5 trên 10.000 tê nhánh thần kinh ngoại vi |
| Nhiễm độc LA toàn thân | Độc tính liên quan đến nồng độ đỉnh trong huyết tương, do đó ngay cả thực hiện với liều an toàn tối đa,tiêm một phần nội mạch, đặc biệt là xung quanh đầu hoặc cổ, có thể dẫn đến nhiễm độc. Thông thường, các triệu chứng thần kinh trung ương xuất trước các triệu chứng tim. Các dấu hiệu cảnh báo sớm là dị cảm quanh miệng, ù tai và choáng váng. Các triệu chứng muộn là động kinh ổ lớn và trụy tim mạch. Tỷ lệ mắc bệnh được ước tính là 0,075–0,025%, và cần được nhanh chóng đánh giá, hồi sức và chuyển đến cơ sở thích hợp để điều trị, bao gồm các biện pháp hỗ trợ, truyền lipid và hồi sinh tim phổi nếu cần. |
| Tổn thương sau phẫu thuật | Cần dặn dò bệnh nhân khi xuất viện về các việc cần làm trong trường hợp có các triệu chứng vô cảm ở chi thể |
| Thiếu máu cục bộ | Các bằng chứng hiện tại không phủ nhận việc sử dụng các chế phẩm có chứa adrenaline trong gây tê ngón tay cho nhóm bệnh nhân thích hợp (không nhiều bệnh mạch máu kèm theo) .11,12 Tuy nhiên, người ta vẫn thường tránh sử dụng các hỗn hợp như vậy như vậy trong khi gây tê nhánh các vùng động mạch tận vì về lý thuyết có thể hoại tử ngón tay |
| CPR: cardiopulmonary resuscitation; INR: international normalized ratio; LA: local anaesthetic; RNB: regional nerve block. | |
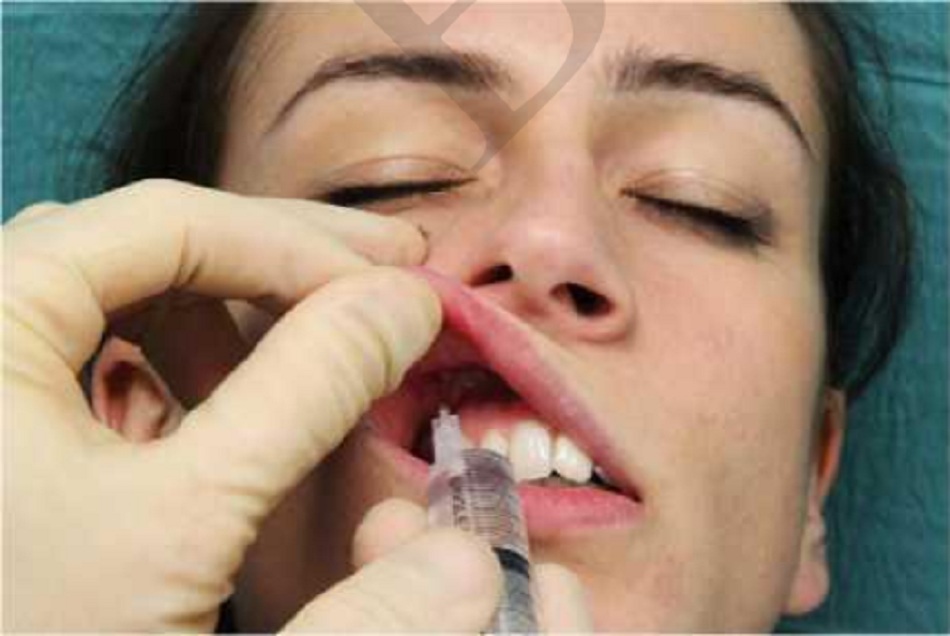
Thần kinh dưới ổ mắt
Thần kinh dưới ổ mắt là nhánh lớn nhất của dây thần kinh hàm trên (một nhánh của dây thần kinh sinh da – dây sọ não số V). Dây này thoát khỏi hàm trên qua lỗ dưới ổ mắt, và mặc dù vị trí chính xác có thể thay đổi một chút ở các quần thể khác nhau, nó được xác định ở đường giữa đồng tử khoảng 10mm dưới đường viền dưới ổ mắt. 1. RNB có thể được thực hiện theo đường miệng hoặc là dưới da. Chúng tôi sẽ mô tả đường trong miệng, vì các nghiên cứu cho thấy các tiếp cận này cho tỉ lệ thành công cao hơn, thời gian tê kéo dài và tăng sự hài lòng của bệnh nhân. Tê nhánh dưới ổ mắt hiệu quả khi nó cung cấp đủ tê cho vùng cách mũi của phần lớn bệnh nhân. Ở những bệnh nhân không đủ tê, có thể tê bổ sung nhánh mũi ngoài.
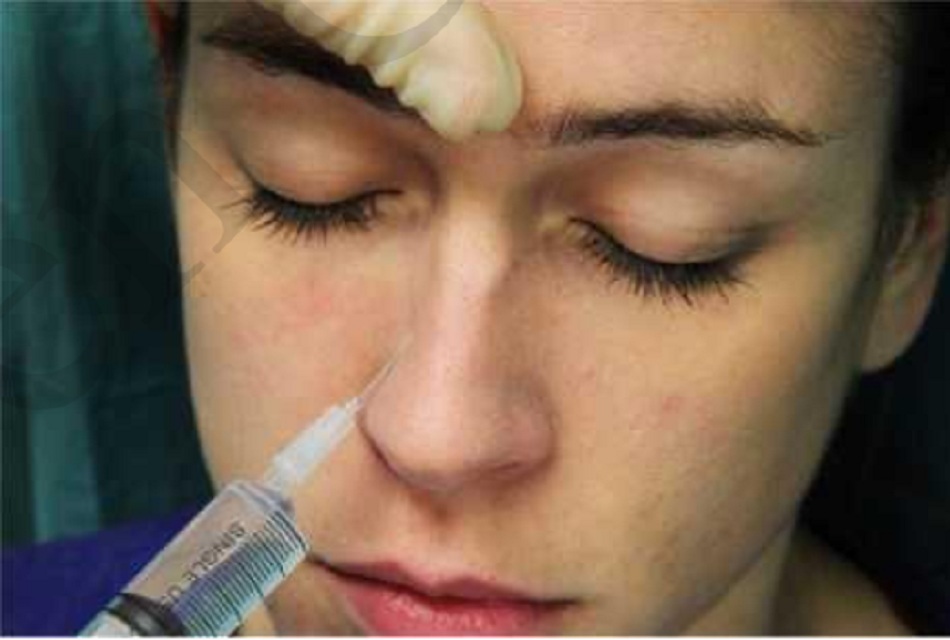
Thần kinh mũi ngoài
Mũi được chi phối bởi 2 nhánh đầu của dây sinh ba; thần kinh mắt (V1) và thần kinh hàm dưới(V2). Nhánh mũi ngoài là một nhánh của nhánh mắt (V1) của dây thần kinh sinh 3.1
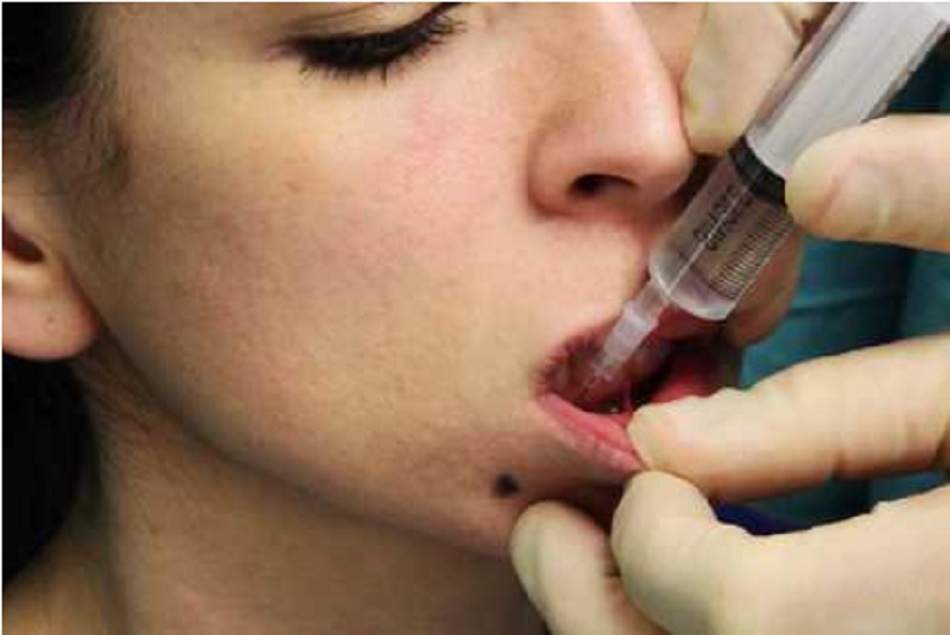
Thần kinh cằm
Thần kinh cằm là một nhánh của dây thần kinh hàm dưới, một nhánh của dây V.13
Bảng 3: Kĩ thuật tê nhánh thần kinh cho mặt.
| Thần kinh | Chi phối thần kinh | Mốc giải phẫu | Kĩ thuật |
| Thần kinh trên ổ mắt, thần kinh trên ròng rọc | Da và kết mạc của mi trên gần giữa, da của trán trước bên và da đầu tới đỉnh đầu.13 Da và kết mạc của mi mắt trên trong, da của trán trước giữa2. | Viền trên ổ mắt |
Day vùng tê để giúp LA đi vào lỗ và bao lấy thần kinh trên ròng rọc (Hình 4). |
| Thần kinh dưới ổ mắt | Vùng má giữa, cạnh mũi và lỗ mũi/ cánh mũi, dưới mí mắt và trên môi | Viên ổ mắt dưới, lỗ dưới ổ mắt |
|
| Nhánh mũi ngoài | Sống mũi , ngách mũi giữa và đầu mũi | Vị trí tiếp giáp giữa xương và sụn mũi |
2. Matxa nhẹ nhàng giúp LA phân tán (Hình. 6). |
| Thần kinh cằm | Niêm mạc và da dưới môi và cằm | Lỗ cằm |
|
Nó thoát ra khỏi hàm dưới qua lỗ cằm, trên đường giữa đồng tử. Vị trí thường được mô tả nhất là giữa trục dọc của răng hàm nhỏ thứ nhất và thứ hai của hàm dưới, mặc dù vị trí chính xác có thể thay đổi một chút, tùy thuộc vào từng dân tộc.18
Tê nhánh thần kinh cho da đầu
Tê nhánh thần kinh da đầu (Bảng 4) có thể giúp tê hiệu quả một vùng của các thủ thuật da liễu , từ việc cắt bỏ tổn thương lớn trên da đầu tới giúp giảm đau đáng kể trong liệu pháp quang động học. Do da đầu giàu mạch máu nuôi dưỡng, nên ấn vào vùng tê ngay khi rút kiêm.
Chi phối thần kinh vùng da đầu được đảm nhận bởi các nhánh sau (Hình 3b).
- Dây thần kinh trên ổ mắt và thần kinh trên ròng rọc: việc tê các nhánh này đã bao gồm.
- Nhánh gò má thái dương và nhánh gò má mặt: các nhánh tận của thần kinh gò má.13 Thần kinh gò má thoát ra qua một lỗ ở sau viền ổ mắt ngoài, ngang với góc mắt ngoài

Bảng 4: Kỹ thuật tê nhánh thần kinh da đầu
| Thần kinh | Chi phối thần kinh | Mốc giải phẫu | Kĩ thuật |
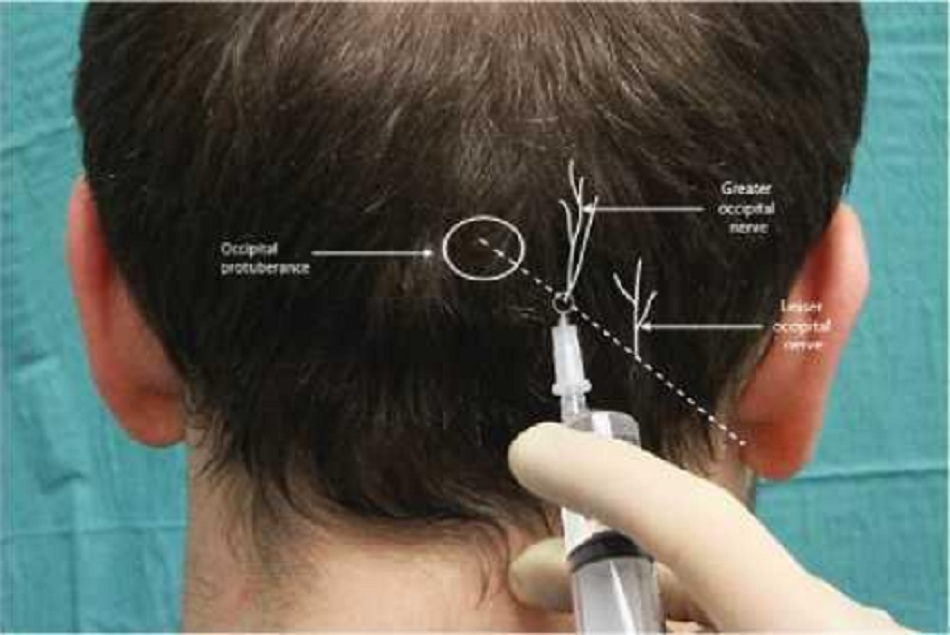
| Thần kinh chẩm lớn | Phần lớn da đầu phía sau tới đỉnh đầu | Đường gáy trên, ụ chẩm, xương chũm | 1. Sờ động mạch chẩm ở ngang với đường gáy trên
3. Tiêm 2-4ml LA. Lặp lại ở bên đối diện của động mạch (hình. 8) |
| Thần kinh chẩm bé | Da đầu phía sau đến tai | Đường gáy trên |
2. Tiêm 3ml LA (hình. 8) |
| Nhánh gò má thái dương | Góc mắt ngoài và da vùng thái dương | Góc mắt ngoài, đường ổ mắt ngoài |
|
| Nhánh tai thái dương | Vùng da ở trước tới tai và 2/3 sau của vùng thái dương, da bình tai và vùng gờ tai lân cận ,cũng như các phần của ống tai ngoài và da của màng nhĩ trên | Bình tai |
3. Tiêm chậm 1-2ml LA (hình. 10) |
- Nhánh thần kinh tai thái dương: làm một nhánh của thần kinh hàm dưới.13 Nó chạy từ tuyến nước bọt mang tai tới khớp thái dương hàm dưới và lỗ tai ngoài và tiếp tục hướng lên dọc theo động mạch thái dương, chia các nhánh nhỏ hơn trên đường đi
- Thần kinh chẩm lớn:bắt nguồn từ nhánh sau của thần kinh cột sống, C2. Nó xuyên qua cân cơ dưới lồi gáy trên và thoát ra ở đường gáy trên dọc theo động mạch chẩm. Nó có thể được định vị khoảng 1/3 đường từ ụ chẩm tới mỏm chũm.20
- Thần kinh chẩm nhỏ : nhánh này xuất phát từ dây thần kinh cổ số 2 và số 3. Nó chạy phía trên của vùng sau cơ ức đòn chũm.13
Chúng tôi sẽ không mô tả kỹ thuật tê các nhánh sau đây:
1.Thần kinh tai lớn: là cách tê đáng tin cậy nhất bằng cách tê đám rối thần kinh cổ nông. Dây này xuất phát từ thần kinh tủy sống 2 và 3, đi dọc theo cơ ức đòn chũm để chi phối vùng da góc hàm dưới và mang tai, phần dưới của dái tai 13
- Thần kinh chẩm thứ 3: Chi phối thần kinh cho da vùng dưới chẩm. Nó là một nhánh của nhánh sau của C3. Cần quan sát dưới siêu âm để đảm bảo an toàn và chính xác về giải phẫu trong vùng đốt sống cổ, bởi vì gần mạch máu.21

Learning points
- Tê nhóm amide được sử dụng phổ biến do tác dụng phụ tích cực hơn của chúng
- Đánh giá bệnh nhân thích hợp và tính phù đối cho RNB an toàn phải được thiết lập
- Bắt buộc phải có kiến thức về các biến chứng tiềm tàng của RNB và cách quản lý chúng
- RNB thành công có thể hỗ trợ quá trình chăm sóc và nâng cao sự hài lòng của bệnh nhân
Acknowledgements
We thank J. Turvey, Senior Graphic Designer and S. Lever, Clinical Photographer, Clinical Medical Centre, Royal Sussex County Hospital, Brighton, for their assistance.
References
- Hadzic A, Vloka J. Peripheral nerve blocks for ambulatory surgery of the lower extremity. J NY School RegAnes 2013; 8.
- Harmon D, Barrett J, Loughnane F. Peripheral Nerve Blocks and Peri-Operative Pain Relief, 2nd edn. London: Saunders, Elsevier, 2011.
- Fozzard HA, Lee PJ, Lipkind GM. Mechanism of local anesthetic drug action on voltage-gated sodium channels. Curr Pharm Des 2005; 11: 2671-86.
- Peck TE, Hill SA, Williams M. Pharmacology for Anaesthesia and Intensive Care, 3rd edn. New York: Cambridge University Press, 2008.
- Horlocker TT, Wedel DJ, Benzon H et al. Regional anesthesia in the anticoagulated patient: defining the risks. (The second ASRA Consensus Conference on Neuraxial Anesthesia and Anticoagulation). Reg Anesth Pain Med 2003; 28: 172-9.
- Jeng CL, Torrillo TM, Rosenblatt MA. Complications of peripheral nerve blocks. Br J Anaesth 2010; 105: 197-107.
- Neal JM, Hebl JR, Gerancher JC et al. Brachial plexus anaesthesia; essentials of our current understanding. Reg Anesth Pain Med 2010; 27: 4002-8.
- Liguori GA. Complications of regional anesthesia: nerve injury and peripheral neural blockade. J Neurosurg Anesthesiol 2004; 16: 84-6.
- Auroy Y, Benhamou D, Bargues L et al. Major complications of regional anaesthesia in France. The SOS Regional Anaesthesia Hotline Service. Anaesthesiology 2002;97:1274- 80.
- Cave G, Harrop-Griffiths W, Harvey M et al. AAGBI safety guideline. Management of severe local anaesthetic toxicity. Available at: http://www.aagbi.org/sites/default/ files/la_toxicity_2010_0.pdf (accessed 14 February 2014).
- Chowdhry S, Seidenstricker L, Cooney DS et al. Do not use epinephrine in digital blocks: myth or truth? Part II. A retrospective review of 1111 cases. Plast Reconstr Surg 2010; 126: 2031-4.
- Krunic AL, Wang LC, Soltani K et al. Digital anaesthesia with epinephrine: an old myth revisited. J Am Acad Dermatol 2004; 51: 755-9.
- Moore KL, Dalley AF, Agur AMR. Clinically Orientated Anatomy, 7th edn. Baltimore: Lippincott Williams & Wilkins, 2010.
- Logan BM, Reynolds PA. McMinn’s Colour Atlas of Head and Neck Anatomy, 4th edn. Philadelphia: Mosby, Elsevier, 2010.
- Lynch MT, Syverud SA, Schwab RA et al. Comparison of intraoral and percutaneous approaches for infraorbital nerve block. Acad Emerg Med 1994; 1: 514-19.
- Hanke CW. The tumescent facial block: tumescent local anesthesia and nerve block anesthesia for full-face laser resurfacing. Dermatol Surg 2001; 27: 1003-5.
- Mortimer NJ, Hussain W, Sladden MJ et al. Regional nerve blockade prior to direct injection to achieve anaesthesia of the nasal ala. Br J Dermatol 2010; 162: 819-21.
- Koppe T. Summary of: a comparative anthropometric study of the position of the mental foramen in three populations. Br Dent J 2012; 212(1): 88-9.
- Halldin CB, Paoli J, Sandberg C et al. Nerve blocks enable adequate pain relief during topical photodynamic therapy of field cancerization on the forehead and scalp. Br J ermatol 2009; 160: 795-800.
- Niamtu J. Local anesthetic blocks of the head and neck for cosmetic facial Surgery. Part V: techniques for the head and neck region. Cosmet Dermatol 2005; 18: 65-8.
- Finlayson RJ, Etheridge JP, Vieira L, Gupta G, Tran de QH.A randomized comparison between ultrasound- and fluoroscopy-guided third occipital nerve block. Reg Anesth Pain Med 2013; 38: 212-17.
CPD questions
Learning objectiveo
Để củng cố kiến thức về cơ chế, cách sử dụng an toàn và các biến chứng có thể gặp của thuốc tê tại chỗ trong RNB, và đánh giá giải phẫu vùng mặt
Question 1
The speed of onset for local anaesthetics is determined predominantly by which of the following?
- High lipid solubility.
- Having a high ionized fraction at physiological pH.
- High protein binding.
- Having a pKa closer to that of physiological pH.
- Low hepatic metabolism.
Question 2
Calculate the maximum safe volume of plain 2% lidocaine that can be given to a patient weighing 70 kg.
- 7 mL.
- 5 mL.
- 21 mL.
- 5 mL.
- 56 mL.
Question 3
Identify the scenario in which a regional nerve block can be performed safely.
- The international normalized ratio (INR) is 1.6.
- The platelet count is 50.
- The patient takes aspirin.
- There is an infection over the injection site.
- Low molecular weight heparin (LMWH) was administered 5h ago.
Question 4
Which of the following is the nerve that supplies partial sensory innervation to the upper eyelid?
- The lacrimal nerve.
- The infraorbital nerve.
- The mental nerve.
- The supratrochlear nerve.
- Anterior ethemoidal nerve.
Question 5
Which of the following statements regarding complications of regional anaesthesia is true?
- The incidence of permanent neurological injury is 1 in 5000 cases.
- Aspiration is vital before injection and after every 10 mL of LA to prevent intravascular injection.
- Cardiac symptoms precede central nervous system symptoms in LA toxicity.
- Even partial intravascular injection around the head/neck area can lead to systemic LA toxicity.
- After infiltration of LA, it only takes 5 min to achieve a dense block.
Instructions for answering questions
This learning activity is freely available online at http://www.wileyhealthlearning.com/ced.
Users are encouraged to
- Read the article in print or online, paying particular attention to the learning points and any author conflict of interest disclosures
- Reflect on the article
- Register or login online at www.wileyhealthlearn- ing.com/ced and answer the CPD questions
- Complete the required evaluation component of the activity
Once the test is passed, you will receive a certificate and the learning activity can be added to your RCP CPD diary as a self-certified entry.
Xem thêm: